|
Loading
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Página Principal | Universitario | Académico | Recursos | Tendencias | Glosario |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
INTRODUCCIÓN El propósito de este documento fue establecer las medidas apropiadas, efectivas y seguras dirigidas a la práctica de ejercicios físicos, actividad física y deportes. La presente revisión de la literatura, también, incluye temáticas vinculados con medidas de seguridad y prevención de eventos médicos mortales y litigios nomotéticos. Aún cuando se sigua fielmente un protocolo de seguridad impecable, siempre existe el riesgo de algún evento clínico fatal durante las sesiones de ejercicio de un programa de acondicionameinto fisico. Se trata, pues, de reducir al mínimo tales incidencias. También, son comunes los traumas musculoesqueletales, así como otros tipos de lesiones que requieren atención inmediáta. Se ha observado que los riesgos de sufrir una emergencia cardiaca súbita, y mortal, ocurre tanto en poblaciones pediátricas como en adultos mayores. La evidencia cientifica indica que gran parte de los eventos cardiacos mortales, específicamente en poblaciones menores de 40 años, que acontecen durante el ejercicio, posee un origen genético o de alguna patología cardiovascular congenita (Chandra, Bastianen, Papadakis & Sharma, 2013; Morse, & Funk, 2012; Thompson, Franklin, Balady, Blair, Corrado, Estes, Fulton, Gordon, Haskell, Link, Maron, Mittleman, Pelliccia, Wenger, Willich & Costa, 2007). Para aquellos colectivos de mayor edad, las muertes por eventos cardiacos, o súbitas, vinculadas con el ejercicio, responden a problemas de cardiopatías coronarias (Noakes, 1998). La variable intensidad tiene un impacto significativo sobre el riesgo de una muerte súbita durante el ejercicio. Por ejemplo, en poblaciones suceptibles, la prevalencia de eventos médicos fatales demuestra una relación directamente proporcional con el incremento de la intensidad implantada durante estas actividades físicas (Thompson, et. al., 2007). Entonces. se ha confirmado que la incidencia de muerte súbita, o de un infarto al miocardio, es mayor durante aquellos ejercicios que se realizan a intensidades que se consideran de moderadas a vigorosas, en comparación con actividades de baja intensidad, o de ningun esfuerzo del todo (Albert, Mittleman, Chae, Lee, Hennekens & Manson, 2000; Giri, Thompson, Kiernan, Clive, Fram, Mitchel, Hirst, McKay, Waters, 1999; Siscovick, Weiss, Fletcher & Lasky, 1984). El riesgo de tales fatalidades se manifiestan de forma aguda y transitoriamente. Aquel ejercicio que genera un costo metabólico de 3 a 5.9 METs, se considera como de intensidad moderada; mientras que un ejercicio de intensidad vigorosa se define como aquel que se realiza a una equivalencia metabólica entre 6 y 8.7 METs (American College of Sports Medicine [ACSM], 2014b, p. 474). Los resultados de estos estudios, así como de otro grupo de trabajos investigativos, tienden a indicar que la incorporación de diversos tipos de ejercicios de naturaleza vigorosa incrementan, de forma transitoria, el riesgo para el surgimiento de una muerte ocasionada por un infarto al miocardio y la probabilidad de una emergencia médica fatal súbita de etilogía cardiaca. Esto es particularmente evidente durante la ejecución de ejercicos vigorosos que no se acostumbran a realizar, entre poblaciones físicamente inactivas que presentan una cardiopatía coronaria manifiesta u oculta (Albert, Mittleman, Chae, Lee, Hennekens & Manson, 2000; Giri, Thompson, Kiernan, Clive, Fram, Mitchel, Hirst, McKay, Waters, 1999; Hallqvist, Möller, Ahlbom, Diderichsen, Reuterwall & de Faire, 2000; Mittleman, 2005; Mittleman, Maclure, Tofler, Sherwood, Goldberg & Muller, 1993; Siscovick, Weiss, Fletcher & Lasky, 1984; Thompson, Funk, Carleton & Sturner, 1982; Willich, Lewis, Löwel, Arntz, Schubert & Schröder,1993). Por el otro lado, los hallazgos de algunos studios científicos compueban que la práctica de ejercicos físicos regulares reducen el riesgo de estan muertes súbitas que ocurren durante intensidades de moderadas a vigorosas (Albert, Mittleman, Chae, Lee, Hennekens & Manson, 2000; Whang, Manson, Hu, Chae, Rexrode, Willett, Stampfer & Albert, 2006). Relacionado con este dato, la literatura científica ha evidenciado una relación inversamente proporcional entre el nivel de aptitud física y las cardiopatías coronarias, junto a la tasa de mortalidad general (Thompson, et. al., 2007). Esto significa que entre mayor sea la capacidad física del individuo, menor sérá la probabilidad de una muerte súbita de origen isquemico o general. En el caso de poblaciones con afecciones cardiacas, es seguro prescribir intensidades de intensidad moderada (ACSM, 2014a, p. 242; ACSM, 2014, p. 624). En otro orden, los hallazgos de un estudio científico publicado en el 2007, sugieren que un programa de rehabilitación cardiopulmonar, dirgido a pacientes con patologías cardiacas (Ej: fallo cardiaco a raíz de un infarto a miocardo) y envejecientes, puede prescribir, de forma efectiva y segura, ejercicios a elevadas intensidades (95% de la frecuencia cardiaca pico [FCpico]), dado que las sesiones de estas actividades se lleven a cabo utilizando la metodología del entrenamiento a intérvalos (Wisløff, Støylen, Loennechen, Bruvold, Rognmo, Haram, Tjønna, Helgerud, Slørdahl, Lee, Videm, Bye, Smith, Najjar, Ellingsen & Skjaerpe, 2007). Tal investigación, evidenció un incremento en la tolerancia aeróbica (o cardiorrespiratoria), una adaptación morfofuncional favorable del ventrículo izquierdo, función del endotelio (determinado como un incremento en la actividad funcional para el flujo de la aerteria braquial mediado por la vasodilatación) y mejor calidad de vida (Wisløff, et al, 2007). Para prevenir situaciones de emergencia, es vital llevar a cabo las evaluaciones de los participantes previo a su ingreso al programa, el monitoreo y supervisión de estos durante el programa y estalecer la estrategia para la sesión de calentamiento previo a una actividad agotadora y la sesión de enfriamiento posterior al ejercicio prescrito (Samsoe, 1984). La ACSM (2014b, p. 309) recomienda que todo programa de ejercicio y actividad física siga los planteamientos que se enumeran a continuación: 1) Protocolos dirigidos a evaluar los potenciales factores de riesgo para cardiopatías coronarias, manifestaciones clínicas (signos y síntomas) de patologías crónicas (Ej: metabólicas, cardiovasculares y pulmonares) y riesgos de sufrir caídas por parte de los posibles participantes. 2) Determinar los correspondientes procedimientos para las pruebas ergométricas de tolerancia cardiorrespiratoria(pruebas de esfuerzo o ejercicio progresivo) y de aptitud física. 3) Planificar sesiones educativas que enfaticen la metodología apropiada y segura de los ejercicios, de manera que se reduzca a lo mínimo el riesgo de posibles muertes cardiacas súbitas, y diversos traumas o urgencias médicas. 4) Implementar un sistema efectivo para la supervisión y monitoreo de los participantes durante la prácticas de sus ejercicios y actividad física. 5) Establecer ambientes físicos adecuados para el programa de ejercicio, incluyendo el control de la, temperatura, humedad, circulación del aire y potenciales fuentes de contaminación ambiental. 6) Seleccionar aquellos equipos, y materiales, de ejercicio que sean seguros, de modo que se puedan prevenir posibles accidentes. 7) Diseñar un programa computadorizado fundamentado en una base de datos de los clientes, de manera que se facilite el proceso para preparar las prescripción del ejercicio individualizado de éstos. ESTRATEGIAS PREVENTIVAS QUE SE DEBEN
CONSIDERAR Bajo esta sección, se discutirá sobre la importancia de los cuestionarios de salud, exámenes médicos y la estratificación de riesgos previo de ingresar el potencial participante a un programa de ejercicios o actividad física. Tal evaluación preliminar aplica para a población general y aquellas que requiere una atención particular (i.e., individuos con enfermedades crónicas-degenerativas, embarazadas, niños, envejecientes, personas obesas, discapacitados y mujeres). Además, se explica la necesidad, si lo amerita el perfil clínico, de realizar pruebas ergométricas de tolerancia cardiorrespiratoria como norma para determinar la capacidad funcional del potencial participante, o como estrategia diagnóstica de alguna patología que pueda contraindicar el ejercicio. EVALUACIÓN DE LOS PARTICIPANTES Antes de iniciar cualquier programa de ejercicio o de actividad física, será necesario que los nuevos miembros, pacientes o invitados, sean evaluados por factores de riesgo cardiovascular. La evaluación de los potenciales participantes para un programa de ejercicio es de gran importancia, puesto que previenen posibles situaciones de emergencias médicas. Se encuentra muy bien documentado, en la literatura científica, los beneficios del ejercicio sobre el organismo humano. No obstante, también, el ejercicio induce un aumento en las demandas metabólicas sobre el sistema cardiovascular, así como un incremento en la actividad simpática. Tomando en consideración este hecho, se puede inferir que sería de un alto riesgo para la salud, e incorrecto desde el punto de vista ético, que se permita participar en el programa de ejercicio a un posible cliente que no se conozca el nivel de gravedad de su enfermedad (Ej: algún tipo patología cardiaca). Pasar por alto tal conocimiento puede, posiblemente, puede ocasionar un ataque cardiaco al individuo que se ejercita. Consecuentemente, para evitar estos eventos adversos al cliente, es de vital importancia que, antes de integrar al cliente al programa, y realizar una prueba de esfuerzo, se debe establecer el nivel de riesgo de éste. Este análisis permite tomar una mejor decisión en cuanto a si es factible, y seguro, continuar con el cliente. Previo a cualquier intervención de un
programa de ejercicio o actividad física, de naturaleza preventiva o terapéutica,
es de suma importancia llevar a cabo las evaluaciones de salud correspondientes.
Esto también aplica si al participante se le requiere someter a una prueba a
ergométrica de tolerancia cardiorrespiratoria (submáxima o máxima) o a pruebas
que miden las aptitudes físicas de éste. Este proceso evaluativo asiste en
el mecanismo requerido para determinar si el potencial participante se encuentra
apto, médicamente, para ingresar al programa de ejercicio o realizar la prueba
de esfuerzo. Consecuentemente, el fisiólogo del ejercicio clínico se
asegura que la probabilidad que, por ejemplo, se produzca un ataque al corazón u otros
males, se reduzca al mínimo. Entonces, tales accidentes se pueden evitar si se realiza un examen del
estado de salud/condición física antes de comenzar un ejercicio regular, o una
prueba de ejercicio. Consecuentemente, para poder prescribir un programa de
ejercicio individualizado, o ejecutar algún tipo de evaluación de esfuerzo, de forma segura y efectiva, se debe evaluar primero el
estado de salud del participante potencial. Esta evaluación debería
incluir un examen médico, un cuestionario de salud y luego efectuar una serie de
pruebas de aptitud física relacionadas con la salud. Es de suma importancia que, como requisito, previo a que el potencial participante se someta a una prueba de capacidad funcional (o de aptitud física), o de su ingreso a un programa de ejercicio/aptitud física (bajo un escenario clínico o comunitario), tal persona sea evaluada su estado vigente de salud, incluyendo los factores de riesgo para una gran gama de enfermedades de naturaleza cardiovascular, pulmonar o metabólica. Para este propósito, se emplean una variedad de métodos de evaluación. Los tipos de pruebas evaluativas de salud implementadas al candidato, dependerá del enfoque del programa y del propósito de la instalación física que alberga el programa de ejercicio o de actividad física. Por ejemplo, las evaluaciones de la salud son más rigurosas en programas de ejercicio que requieren la supervisión médica (Ej: rehabilitación cardiaca o pulmonar), en comparación con instalaciones físicas dedicadas a proveer servicios de ejercicio y actividad física a poblaciones aparentemente saludables (Ej: programas comunitarios de ejercicios grupales o recreativos). Esta medida evaluativa dispone de un mayor control preventivo para circunstancias de emergencias cardiacas que puedan surgir durante la prueba ergométrica de esfuerzo progresivo o sesiones de ejercicio (entrenamiento físico). Estas pruebas de salud se confeccionan con el fin de detectar aquellos individuos que evidencien contraindicaciones médicas a un programa de ejercicio, o prueba electrocardiográfica de esfuerzo. En aquellos casos donde se identifique un problema de salud clasificado como contraindicativo, el potencial participante no podrá incorporarse al programa hasta tanto tal afección clínica sea erradicada o se encuentre controlada. También, la evaluación de la salud sirve para identificar las personas que posean patologías degenerativas de considerable magnitud, de manera que sea necesario que ingrese a un programa de ejercicio en el cual intervenga personal médico. Esto implica, la necesidad de un referido médico para un programa de ejercicio supervisado médicamente. Otro objetivo de estas evaluaciones es determinar la posible necesidad que el candidato sea examinado por un médico (el examen clínico o médico), se le requiera realizar una prueba ergométrica de esfuerzo, o ambas. Esto puede ser debido a un mayor riesgo (de moderada hasta un nivel de riesgo alto) para alguna enfermedad crónico-degenerativa, por la presencia de síntomas particulares o ciertos factores de riesgo. Tal examen médico de mayor envergadura, formará parte de la evaluación de la salud preparticipación, que es compulsoria antes que pueda ingresar el participante prospecto al programa de ejercicio. También, estas evaluaciones sirven de fundamento para establecer las modificaciones de progresión requeridas en las variables que determinan la dosis del ejercicio (Ej: intensidad, frecuencia, y otros), ya para un participante aceptado en el programa. Aquellos participantes prospectos que se identifiquen de alto riesgo, posiblemente habrán de requerir un examen médico riguroso y la realización de una prueba ergométrica de esfuerzo previo poder incorporarse en un programa de ejercicio. Finalmente, la evaluación de la salud y riesgos para enfermedades cardio-metabólicas y pulmonares asisten en reconocer aquellas personas que tienen otras necesidades particulares. Algunos ejemplos de estos problemas, que requieren una atención especial son, deficiencias (o limitaciones) ortopédicas, estado gestacional (embarazo), y otras. Tal proceso provee la posibilidad de una mejor adherencia del participante al programa de ejercicio. También, esta precaución instaura una mayor seguridad durante la prueba de esfuerzo progresiva o la práctica de los ejercicios. Entonces, la evaluación de otros posibles desórdenes clínicos asisten en la disminución de riesgos para eventos de emergencias médicas súbitas, principalmente situaciones cardiacas (Ej: infarto al miocardio, paro cardiaco, fibrilación ventricular, y otras), y lesiones de tipo oseo-musculares, los cuales se encuentran asociados con la práctica de los ejercicios o ejecución de las evaluaciones ergométricas de esfuerzo. Más aún, el desarrollo de una prescripción de ejercicio individualizada más efectiva se asegura al detectar tales necesidades especiales (ACSM, 2014a, p. 22; ACSM, 2014b, pp. 170-171). Se ha instituido que la inclusión de un sistema dirigido a la evaluación de la salud antes que el individuo conlleve una prueba de esfuerzo, o se incorpore a un programa de ejercicio, disponen una razón beneficio-a-riesgo óptima (ACSM, 2014b, p. 170). Cuan extenso habrá de ser la evaluación de la salud, así como el tipo de esta valoración, se encuentra determinado por la edad, sexo y la percepción, muy particular sobre la salud del propio potencial participante. También, esto se encuentra afectado por el tipo y cantidad del personal disponible, así como de los equipos y materiales de ejercicio que posee la instalación física. OBJETIVOS DE LA EVALAUCIÓN DE LA SALUD El fin primordial para realizar las evaluaciones de la salud en los posibles participantes, es asegurar que éstos puedan seguir la programación prescrita del ejercicio, o la intervención de actividades físicas, en una manera segura. Además, tal proceso es importante previo a un prueba ergométrica de tolerancia cardiorrespiratoria u otras evaluaciones de la aptitud física, particularmente aquellas vinculadas con la salud. Se espera, entonces, que el riesgo de una lesión o evento médico peligroso se considere mínimo. La ACSM (2014a, pp. 22-23; 2014b, p. 171) ha establecido las razones para la evaluación de la salud antes de la participación al programa de actividad física o prueba de aptitud física. Esta justificación se expone en los párrafos discutidos más adelante (ACSM, 2014a, pp. 22-23; ACSM, 2014b, pp. 171, 177, 337; ACSM, 2010, p. 16). Identificar Contraindicaciones Médicas Uno de los propósitos principales de la evaluación de la salud es poder establecer aquellas personas que poseen algún tipo de problema clínico considerado como una contraindicación al programa o prueba de ejercicio (véase Tablas 17 y 18). Estos individuos serán rechazados a tal programa de ejercicio. En aquellos casos donde es posible corregir tal contraindicación médica, entonces éste podrá ser considerado como un posible participante. Estabelcer aquellos Individuos que Requieren un Examen Médico Completo o Prueba de Esfuerzo Un fin importante para la evaluación de la salud consiste en reconocer las personas que necesitan un examen médico riguroso, o prueba ergométrica de esfuerzo, previo a poder participar en el programa de ejercicio. Esta indicación puede surgir por la presencia de una cantidad alarmante de factores de riesgo para cardiopatías coronarias, y debido a manifestaciones clínicas que sugieren alguna patología cardiovascular, pulmonar o metabólica. Identificar Individuos de Elevado Riesgo para Patologías Peligrosas Otro objetivo para este proceso evaluativo es determinar aquellas personas que tienen un alto riesgo para poseer alguna enfermedad discapacitante, ya sea por su edad, factores de riesgos o manifestaciones clínicas actuales. A este grupo de individuos, se le requiere llevar a cabo un examen médico riguroso, así como alguna variante de las pruebas ergométricas de naturaleza cardiorrespiratoria. Identificar Individuos con Patologías Crónicas de Cuidado La próxima justificación de estas evaluaciones se fundamenta en establecer aquellos clientes que padecen de una enfermedad crónica-degenerativa peligrosa. Esta población solo podrá incorporarse en un programa de ejercicio que se encuentre supervisado por un médico. Identificar Personas con Necesidades Particulares Finalmente, se requiere la evaluación de la salud para establecer los posibles participantes que presenten necesidades especiales. Estos problemas pueden ser deficiencias diabetes sacanina (mellitus), ortopédicas, embarazo, u otros. Para esta colectividad, será necesario llevar a cabo las correspondientes adaptaciones, como lo son: 1) el programa de ejercicio o actividad física; 2) pruebas de capacidad funcional, tal como una prueba de esfuerzo progresiva; y 3) evaluaciones de los componentes de la aptitud físca. ESTRATEGIAS DISPONIBLES PARA LA EVALUACIÓN DE LA SALUD Tradicionalmente, el protocolo evaluativo de la salud ha sido desglosado en tres componentes principales, que son: 1) estratificación de los riesgos, 2) historial de la salud y otras evaluaciones pertinentes, y 3) autorización o referido médico (Thompson, 2010). Este algoritmo evaluativo ha evolucionado a través de los años. Particularmente, tal cambio se observa en las nuevas guías de pruebas de esfuerzo y prescripción de ejercicio publicadas por la ACSM (ACSM, 2014a; ACSM 2014b). Esencialmente, existen tres formas para evaluar la salud de los participantes. Una cuarta herramienta se utiliza, con frecuencia, para participantes que retornan a sesiones de ejercicios grupales (DeSimmone & Stenger, 2012). Consideraciones Preliminares Como fue mencionado previamente, uno de los objetivos principales de las evaluaciones de salud pre-actividad es proveer ejercicios seguros y un estímulo efectivo para el programa de entrenamiento físico. A este respecto, también tal evaluación identifica potenciales factores de riesgo, o síntomas, para varias enfermedades crónico-degenerativas, de modo que se proporcione un programa seguro y efectivo, en términos de sus metas. Existe una gran variedad de métodos disponibles confeccionados para la evaluación de la salud del candidato a un programa de entrenamiento físico o prueba de ejercicio. Recientemente, se han revisado los posibles medios para evaluar el estado de salud de los participantes potenciales (ACSM, 2014a, pp. 19-36, 40-57; ACSM, 2014b, pp. 170-177, 324-330; DeSimmone & Stenger, 2012). Según la ACSM (2014a, p. 22), la evaluación de la salud preparticipación consiste en evaluar al potencial participante por la presencia de varios factores de riesgo para patologías de naturaleza cardiovascular, pulmonar y metabólica. Se incluye, también, evaluar por la posible presencia ciertos problemas de salud que deben evaluarse con detenimiento, como los son el estado gestacional de la mujer, impedimentos de tipo ortopédicos, y otros. Estas pruebas siguen un protocolo, organizado en diversas etapas. Tales mecanismos requeridos para la evaluación de la salud son, a saber: 1) la evaluación rápida de la salud, o entrevista verbal, desarrollada por la ACSM en clases de grupales de ejercicios (DeSimmone & Stenger, 2012); 2) formularios estandarizados de auto-administración (inventarios/cuestionarios de salud y estilos de vida cumplimentados por los potenciales participantes); 3) evaluación, análisis, y estratificación, de factores de riesgo vinculados con patologías cardiovasculares, pulmonares y metabólicas; y 4) evaluaciones médicas completas y rigurosos (examen médico [historial médico personal y familiar, examen físico, pruebas de laboratorio [Ej: evaluaciones cardiovasculares específicas, tal como un cateterismo coronario], y pruebas ergométricas de esfuerzo progresivo, de naturaleza funcional y diagnóstica). Esta última evaluación puede efectuarse de manera convencional (electrocardigrama [EKG] con signos vitales [frecuencia cardiaca y presión arteria,]), o empleando imagen nuclear (Ej: Talio-201, o Tecnecio 99m-Sestamibi) (véase Tabla 9).
En los siguientes párrafos se discutirán en detalle estos tipos de herramientas de evaluación de la salud recomendadas por la ACSM (2014a, pp. 19-36; 2014b, pp. 170-173; DeSimone & Stenger, 2012). Evaluación Rápida de la Salud de la ACSM (Entrevista Verbal con el Cliente) De no contar en el momento con un cuestionario de salud, es posible realizar una evaluación verbal del cliente. Tal procedimiento evaluativo de la salud se conoce con el nombre de "ACSM Quick Screen" (DeSimone & Stenger, 2012). Este mecanismo dispone de varias ventajes, entre las cuales tenemos: 1) se establece si el potencial participante se encuentra en el programa de ejercicio correcto; 2) permite que los ejercicios, o actividades físicas, se realicen en un manera segura para el cliente y; 3) será posible determinar si el futuro participante cuenta con algún problema de salud, o físico, de manera que se lleven a cabo los ajustes necesarios en el programa de ejercicio. El evaluador, entonces, entrevista al potencial cliente fundamentado en las preguntas que se describen más adelante. Introducción La evaluación de la salud rápida es muy común en aquellos participantes que con anterioridad han sido admitidos al programa de ejercicio y que han cumplimentado algún tipo de inventario de salud (DeSimone & Stenger, 2012, pp. 11-12). Luego de un periodo de inactividad, estos clientes desean regresar a las actividades que provee el programa, particularmente en aquellos de instrucción grupal. A este respecto, el instructor de ejercicios grupales podrá determinar si éste se encuentra en la clase de ejercicio colectivo que se ajuste a sus necesidades personales y de salud. También, tal evaluación ayuda en el proceso de facilitar un entorno de ejercicio seguro y libre de patologías cardiacas súbitas, así como de lesiones musculoesqueletales y ortopédicas, asociadas con el ejercicio. Además, mediante este tipo de evaluación de la salud, será posible concretar posibles necesidades particulares basadas en problemas físicos, lo cual habrá de requerir la modificación correspondiente durante las sesiones de ejercicio. Protocolo a seguir para la Entrevista Verbal de la Salud y Estilos de Vida Este proceso evaluativo de la salud se administra de forma verbal. Luego de una bienvenida, se recomienda que el instructor se presente de forma amigable y proceda a realizar la entrevista. A continuación se enumeran las preguntas que se habrán de hacer al cliente durante el dialogo verbal, con el candidato, para la evaluación de la salud (DeSimone & Stenger, 2012, pp. 12-13). 1) ¿Al presente te encuentras matriculado en alguna otra sesión de ejercicio grupal? De ser afirmativo tal pregunta, entonces se procede a indagar: ¿En cuáles?, ¿Cuándo fue la última ocasión que pudo asistir a esta clase?, o ¿Cuáles otros tipos de actividades estás practicando en la actualidad? La respuesta a esta pregunta suministra información valiosa sobre el historial de ejercicio y destrezas que posee el cliente. También, se puede establecer si es un individuo nuevo en las clases de ejercicios. 2) ¿Tienes algún problema de salud en la rodilla, hombro, espalda o cualquier otro disturbio en las articulaciones o huesos? Esto representa una pregunta importante, pues provee información tocante a posibles limitaciones oseo-articulares y si se requiere implementar adaptaciones a los ejercicios. También, es posible determinar posibles ejercicios contraindicativos para este cliente en particular. 3) ¿Tienes alguna enfermedad (Ej: problemas cardiovasculares, alta, o baja, presión arterial, diabetes)? La contestación a esta pregunta indica posibles problemas médicos agudos. Dependiendo de la información obtenida de esta pregunta, el instructor habrá de interrogar más profundo al potencial participante. Esto puede requerir que se contesten las siguientes preguntas: a) ¿Cuándo fue la última ocasión que un médico lo evaluó? Esto ayuda a establecer problemas de salud particulares y la posible necesidad de otras evaluaciones médicas o visitas a su médico de cabecera. b) ¿Te encuentras tomando algún medicamento, o estas bajo tratamiento médico para este problema de salud? Esta pregunta identifica si el cliente se encuentra bajo tratamiento médico. c) ¿Alguna vez tu médico te dijo que no podías hacer ejercicios debido a este disturbio médico u otro desorden de salud? Tal interrogante representa la posible necesidad de un referido médico para poder autorizar su ingreso a los ejercicios grupales. También, esta respuesta habrá de disponer restricciones específicas indicadas por el médico. d) ¿Sufres de algún tipo de alteración física que pueda afectar tu desempeño del ejercicio en estos momentos? ¿Este cambio físico puede ser afectado por el ejercicio? La contestación a esta pregunta provee datos importantes que indican la posible necesidad de modificar los ejercicios. Disturbios de sueño, fatiga constante, y otros, son algunos problemas de salud que debe ser considerado por el instructor de ejercicios grupales. También, existe la posibilidad que estas afecciones no permitan que el candidato ingrese al programa de ejercicio. Es posible alterar la redacción de estas preguntas para adaptarse a programas de entrenamiento físico encaminados a desarrollar, principalmente, los componentes de aptitud física relacionados con la salud, así como en intervenciones de actividad física. Tal ajuste de la entrevista verbal se presenta abajo: 1) ¿Al presente se encuentra en algún otro programa de
ejercicio o actividad física? De ser afirmativo, ¿Qué tipo de programa?, ¿Cuándo
fue la última vez que asistió al mismo? o ¿Cuál otros tipos de actividades al
presente te encuentras practicando? Existen varias herramientas para evaluar el estado inicial de la salud del potencial participante en la forma de cuestionarios de salud. Básicamente, se han implantado dos cuestionarios de salud y estilos de vida provistos gratuitamente por organizaciones reconocidas, como lo son la Sociedad Canadiense de Fisiología del Ejercicio (Canadian Society for Exercise Physiology o CSEP, siglas en ingles), el Colegio Americano de Medicina del Deporte (American College of Sports Medicine o ACSM, siglas en ingles) y la Asociación Americana del Corazón (American Heart Association o AHA, siglas en ingles). Ambos cuestionarios de salud proveen la suficiente información para determinar si es necesario un referido médico. Cabe señalar, que el presente autor de este documento, ha también desarrollado, aunque no se encuentra validado, un cuestionario de salud para ser administrarlo al candidato antes de poder ingresar a un programa de ejercicio o previo a la administración de una prueba de tolerancia cardiorrespiratoria (Lopategui, 2006b, pp. 139-141). Es imperante recalcar que gran porción de la población sedentaria posee la capacidad de ingresar, de manera segura, a un programa de actividad física efectuada de una leve a moderada intensidad, sin la necesidad de pasar por un protocolo de evaluación medica minuciosa (ACSM, 2014b, p. 171). El propósito principal de tales cuestionarios de salud es disponer de una medida evaluativa mínima que provea información para determinar si el cliente se encuentra cualificado para ingresar a un programa de ejercicio o prueba de esfuerzo. También, los datos derivados ayudan a estratificar los riesgos del potencial participante. Entonces, estos tipos de cuestionarios de salud poseen la encomienda de reconocer candidatos con factores de riesgo clasificados como moderados y altos. Consecuentemente, de esto ser palpable, es preponderante que se refiera a un médico, y se cumplimente el formulario de autorización médica, previo a poder participar en un programa de acondicionamiento físico, o de actividad física. No obstante, existen algunas limitaciones. Por ejemplo, estas formas estandarizadas no pueden fundamentarse en la intensidad de los programas de los entrenamientos físicos propuestos. Los cuestionarios de salud auto-administrados que se discutirán en esta sección son: 1) Physical Activity Readiness Questionnaire (PAR-Q) (Public Health Agency of Canada, 2007), y 2) AHA/ACSM Fitness Facility Preparticipation Screening Questionnaire (American Heart Association [AHA] & American College of Sports Medicine [ACSM],1998). Estos tipos de inventarios, incluyendo el del profesor Lopategui, se encuentran disponibles gratuitamente en la Internet/Web (véase Tabla 10).
Estos tipos de mecanismos evaluativos deberán de ser capaces de establecer el historial de salud del potencial participante, enfermedades que posee en el presente, los factores de riesgo para otras patologías degenerativas, manifestaciones clínicas (signos y síntomas de alguna enfermedad), los hábitos actuales concerniente a la práctica de ejercicios regulares y actividad física, y medicamentos que requiere consumir diariamente para las afecciones de salud que posee. Otra herramienta evaluativa de la salud es la estratificación de los factores de riesgo (ACSM, 2014a, pp. 34-35; ACSM, 2014b, pp. 172-173), lo cual será detallado bajo un temática más adelante en este trabajo. Según la ACSM, el primer paso al evaluar las personas que deseen ingresar en un programa de ejercicio es la administración de un cuestionario que examine el nivel de actividad física, ejercicio y la salud del potencial participante (véase Tabla 11).
El propósito de un cuestionario de salud, cumplimentado por el potencial cliente, es conocer más a fondo su historial clínico, los síntomas que experimenta, o ha experimentado, y detectar los posibles riesgos. Esto ayuda en el proceso de establecer una prescripción de ejercicio individualizada óptima. Además, tal proceso asiste en determinar si es requerido que el potencial participante se someta a otras evaluaciones médicas más avanzadas. Entonces, la información recogida del cuestionario de salud y estilos de vida cumplimentadas por el propio posible candidato, sirve de base para establecer si es requerido el seguimiento por parte de los especialistas del ejercicio o profesionales de la salud, previo a que se incorpore en el programa de actividad física o ejercicio. Como fue mencionado previamente, podemos emplear un cuestionario de salud de auto-administración (realizado por el propio individuo), los cuales se encuentran de libre costo en la Internet/Web (véase Tabla 11), como lo es el Physical Activity Readiness Questionnaire o PAR-Q and YOU (Canadian Society for Exercise Physiology [CSEP], 2013), y el Health/Fitness Facility Preparticipation Screening Questionnaire (American Heart Association [AHA], & American College of Sports Medicine [ACSM], 1998). El primer cuestionario, de origen canadiense, enfatiza en identificar los posibles síntomas para cardiopatías coronarias que pueda poseer el potencial participante. También, tal inventario de salud establece si se tiene afecciones a nivel de los músculos esqueléticos. De esto ser un hallazgo afirmativo, entonces se le requiere al cliente que este problema clínico sea evaluado antes de incorporarse al programa de ejercicio o de actividad física. Por el otro lado, el cuestionario confeccionado por el esfuerzo conjunto de la AHC y la ACSM, incorpora elementos evaluativos más extensos. El mismo, cuenta con un historial de salud muy completo, la identificación de síntomas, así como factores de riesgo para enfermedades. Como resultado, este tipo de cuestionario auto-administrado persigue determinar si el posible participante se encuentra preparado para ingresar al programa o deba de visitar a un proveedor profesional de la salud antes de que pueda comenzar su régimen de entrenamiento físico. En las próximas secciones de este trabajo, se abundaran sobre cada uno de estos dos tipo de cuestionarios estandarizados. Physical Activity Readiness Questionnaire (PAR-Q) El propósito de este tipo de cuestionario es determinar un criterio mínimo para el ingreso del prospecto candidato a un programa de actividad física, establecido dentro de unos parámetros de intensidad leve a moderada (DeSimone & Stenger, 2012). Tal inventario de salud fue diseñado por investigadores canadienses, específicamente por la British Columbia Ministry of Health, que atañe la evaluación del nivel de preparación para iniciar un programa de actividad física (Public Health Agency of Canada, 1998) y validado estadísticamente (Shephard, Thomas & Weller, 1991). Este instrumento evaluativo se caracteriza por ser muy simple y fácil administrar entre los posibles candidatos del programa. Una limitación de esta modalidad para evaluar la salud es que no distingue entre las estratas de riesgo bajo y moderada. Solo es capaz de establecer los candidatos que se encuentran a un alto riesgo de alguna enfermedad crónica (ACSM, 2014b, p. 171) (véase Gráfico 31 ).
AHA/ACSM Health/Fitness Facility Preparticipation Screening Questionnaire Este formulario es más abarcador que el PAR-Q, pues incorpora un historial de disturbios cardiovasculares, síntomas de problemas cardiacos y factores de riesgo para afecciones cardiovasculares (incluyendo la variable edad) que establece si es requerido una evaluación médica (contactar el proveedor de salud) previo a incursionar por primera vez a un programa de ejercicio. También, tal inventario simplemente puede dirigir a clientes para participar en un programa de ejercicio. La presente evaluación de la salud posee varias virtudes, como lo son: 1) rapidez en su administración; 2) el reconocimiento de posibles personas que exhiben factores de riesgos, categorizados desde moderado hasta el nivel alto; 3) permite generar y documentar los resultados de este tipo de evaluación; 4) provee unas bases educativas, tanto para los participantes como al personal del programa; y 5) fomenta el empleo adecuado del sistema profesional dirigido al cuidado de la salud (véase Gráfico 32).
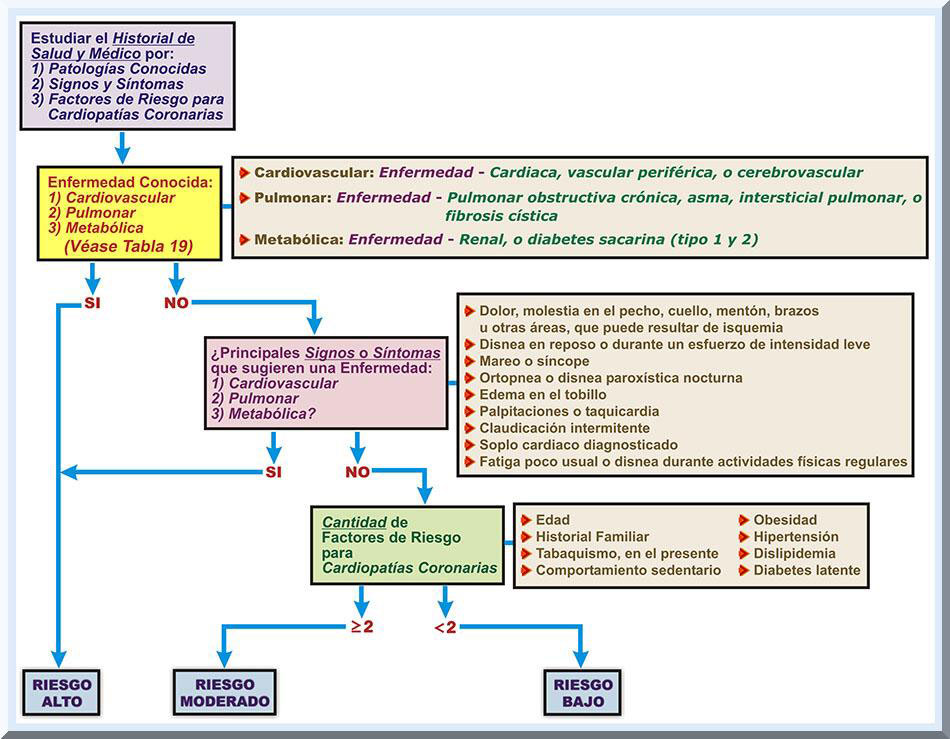
Evaluación y Estratificación de los Factores de Riesgo Vinculados con Patologías Cardiovasculares, Pulmonares y Metabólicas El proceso a seguir para estratificar los riesgos permite proponer recomendaciones adecuadas concerniente a la evaluación y supervisión médica, pruebas ergométricas (submáximas o máximas) funcionales y diagnósticas, y la estratificación de un programa de actividad física y ejercicio (ACSM, 2014, p. 34-36). La base para estratificar a los candidatos en categorías de riesgos bajo, moderado y alto (véase Tabla 12 y 13), se extrae principalmente del examen médico y pruebas de esfuerzo previo que este potencial participante se incorpore en el programa de ejercicio. No obstante, la fuente principal para determinar tales niveles, o estratos de riesgos, se fundamenta del estudio de los datos recolectados por parte de los cuestionarios de salud y de los estilos de vida que se requieren completar previo a una prueba de esfuerzo y programa de ejercicio. Este mecanismo se asocia con la intensidad del ejercicio que habrá de prescribirse, con el fin de evaluar la necesidad para el examen médico precedente a incorporarse al entrenamiento físico. Para poder asegurar un mayor nivel de seguridad para los clientes que pertenecen al programa de ejercicio o actividad física, el especialista del ejercicio debe poseer el adecuado peritaje para poder detectar las personas que poseen un nivel de alto riesgo para patologías cardiovasculares, y determinar los síntomas relacionados con disturbios cardio-circulatorios. Por tal razón, es de crucial importancia que los versados en el ejercicio posean un adecuado conocimiento en la interpretación del historial médico, los signos, y síntomas que requieran la evaluación por un médico, antes que un participante sintomático, categorizado de riesgo moderado hasta un nivel alto, inicie un programa de actividad física. El propósito para emplear el método de estratificación de los riesgos es determinar aquellos individuos que posean factores de riesgo para enfermedades de índole cardiovascular, pulmonar o metabólica. Más específicamente, el fin primordial de este protocolo evaluativo es identificar aquellos potenciales participantes que puedan requerir un referido de un examen médico para poder ser autorizados a ingresar al programa de ejercicios o de actividad física. Tal proceso consiste en evaluar los posibles factores de riesgo para diversas patologías (cardiovasculares, pulmonares y metabólicas). Como fue mencionado con anterioridad, para este fin, se emplea la información dispuesta de los cuestionarios de salud administrados a los principales participantes del programa. Entonces, en el caso que se confirme un nivel de riesgo de considerable magnitud (Ej: de moderada hasta alta), será requerido que los candidatos se sometan a un examen médico completo y prueba ergométrica de esfuerzo progresivo antes de poder ingresar a un programa de ejercicio cuantificado con intensidades que fluctúen de moderada a vigorosa (véase Gráfico 32). Según se indicó en párrafos previos, si se identifica a un potencial participante de alto riesgo, o inclusive de un nivel moderado, el mismo deberá ser referido a un médico, el cual se encargará de analizar este caso y posteriormente decidir si autoriza, o no, al candidato para comenzar el entrenamiento físico. El protocolo a seguir para la estratificación de riesgos se fundamenta en tres elementos, que son: 1) los posibles factores de riesgo de la persona en relación a patologías cardiovasculares, pulmonares y metabólicas; 2) signos y síntomas que podrían indicar alguna enfermedad crónica; y 3) el diagnóstico del disturbio degenerativo. Como resultado, se generan recomendaciones específicas para dos vertientes, a saber: 1) la necesidad de un certificado médico que autorice al potencial participante iniciar su programa de ejercicio; y 2) el médico requiere que el candidato realice una prueba ergométrica de tolerancia cardiorrespiratoria (o aeróbica), de tipo submáxima o máxima (véase Gráfico 32). Enfoque en Factores de Riesgo para Cardiopatías Coronarias La estratificación de los riesgo (véase Gráfico 31) se fundamenta, parcialmente, en establecer si existe, o no existe, factores de riesgo para enfermedades cardiovasculares, particularmente de origen isquémico (véase la Tabla 10). Los expertos en el campo de la salud (Ej: médicos, enfermeras cardiovasculares) y aptitud física (Ej: entrenadores personales, instructores de ejercicios aeróbicos, instructores de ejercicios grupales, fisiólogos del ejercicio clínicos, y otros) deberán de evaluar y analizar los cuestionarios de salud y estilos de vida discutidos en secciones previas de este trabajo. A raíz de tal estudio, estos habrán de establecer cuáles de los posibles candidatos se ubican bajo algún criterio concerniente a los factores de riesgo para enfermedades cardiovasculares (véase la Tabla 10). Bajo aquellas circunstancias donde la presencia, o ausencia de algún factor de riesgo para disturbios cardiovasculares no es evidente, o no se encuentra disponible, entonces tal factor de riesgo para afecciones cardiovasculares se habrá de considerar como un factor de riesgo, con la excepción para la diabetes latente (o pre-diabetes). Por el otro lado, si no es posible identificar algún criterio para la diabetes, ésta deberá ser considerada como un factor de riesgo para aquellos individuos: 1) mayor o igual a 45 años de edad, particularmente si se evidencia un índice de masa corporal (IMC, body mass index o BMI, siglas en ingles) mayor o igual a 25 kilogramos por metros cuadrados; y 2) menor que 45 años de edad que posean en un BMI mayor o igual a 25 kilogramos por metros cuadrados, conjuntamente con los otros factores de riesgos cardiovasculares conducentes a una diabetes latente (Ej: la presencia de un historial familiar para diabetes sacarina (ACSM, 2014a, pp. 23, 26). Luego, se procede a sumar los factores de riesgo identificados (factores de riesgo positivos). Como sabemos, el colesterol de lipoproteína de alta densidad (high-density lipoprotein cholesterol o HDL-C, siglas en ingles) disponen de un beneficio a nivel del corazón, entonces si se identifica un nivel elevado de tal lipoproteína, se deberá establecer esto como un factor de riesgo negativo para enfermedades cardiovasculares. Cuando se reconoce un valor de la HDL-C sérica mayor o igual a 60 miligramos por decilitros (1.55 mili moles por litro), se requiere que el especialista del ejercicio le reste un factor de riesgo positivo (afirmativo) para enfermedades cardiovasculares de la suma equivalente a todos los factores de riesgo positivos para disturbios cardiovasculares (ACSM, 2014a, p. 27). El análisis resultante de la estratificación de riesgos proporciona información de gran valor para los especialistas en el campo de la salud, aptitud física y fisiología del ejercicio clínico. Tales datos asisten en el establecimiento de la dosis apropiada (duración, frecuencia, intensidad y tipo de ejercicio) requerida para la prescripción de ejercicio individualizada del candidato para el programa de ejercicio. El proceso que conlleva evaluar los factores de riesgo para patologías cardiovasculares, en conjunto con el estudio dirigido a identificar posibles desórdenes de tipos cardiovascular, pulmonar, renal y metabólico, suministra información vital para la toma de decisiones tocante a 1) el nivel de autorización médica para la participación del programa de ejercicio; 2) la posible indicación para una prueba ergométrica de esfuerzo progresivo; y 3) el grado necesario de supervisión para las pruebas ergométricas de tolerancia cardiorrespiratoria y las sesiones de ejercicio (véase Gráfico 33 y Gráfico 34).
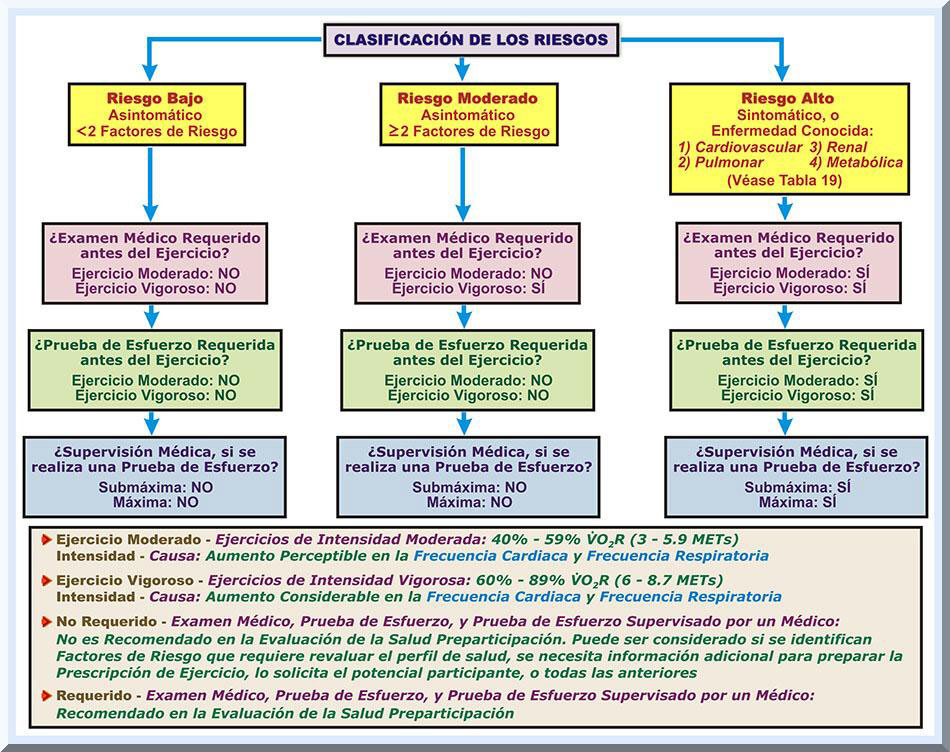
Descripción del Procedimiento para Estratificar los Riesgos: Categorización de éstos y la Determinación para una Posible Necesidad de un Examen Médico y Prueba de Esfuerzo La información obtenida de la clasificación de los riesgo instaura si es requerido una examen médico, prueba ergométrica de esfuerzo submáxima o máxima (que requiera la supervisión médica, o no sea necesario tal presencia). Este procedimiento se describirá en los próximos párrafos (véase Gráfico 32).
RIESGO BAJO: Individuos aparentemente
saludables (asintomáticos con un solo factor de riesgo para cardiopatías
coronarias): Programas de EJERCICIOS MODERADOS (intensidades de 40 a 60% del consumo de oxígeno máximo de reserva [VO2R] o de 3 a 5.9 METs); su intensidad ocasiona un aumento perceptible en la frecuencia cardiaca y respiratoria. La presencia de estas intensidades REQUIERE UN EXAMEN MÉDICO Y PRUEBA ERGOMÉTRICA DE TOLERANCIA AL EJERCICIO (SUPERVISADA, YA SEA SUBMÁXIMA O MÁXIMA). Para este grupo, es imperativo un examen médico minucioso reciente y una prueba ergométrica diagnóstica máxima, con la presencia de un médico, antes de iniciar el programa de ejercicio. Programas de EJERCICIOS VIGOROROSOS (intensidades que igualen, o sobrepasen, el 60% del VO2R [ mayor o igual a 6 METs]); la intensidad que gereran estos tipos de ejercicio inducen un aumento considerable en la frecuencia cardiaca y respiratoria. En estos casos, SE REQUIERE UN EXAMEN MÉDICO Y PRUEBA ERGOMÉTRICA DE TOLERANCIA AL EJERCICIO (SUPERVISADA, YA SEA SUBMÁXIMA O MÁXIMA). En este estrato, es necesario un chequeo médico reciente completo y prueba ergométrica diagnóstica antes de incorporarse al programa. Las pruebas máximas ergométricas de tolerancia deben efectuarse bajo la supervisión médica. Las pruebas ergométricas submáximas, también, es necesario la presencia de un médico en individuas asintomáticos. Definición de las Estratas de Riesgo, según las Guías de ACSM del 2010 La octava edición de las guías para pruebas de esfuerzo y prescripción de la ACSM (2010, p. 23) provee un delineamiento sencillo para establecer los estratos de riesgo (véase Tabla 12). Por el otra lado, la edición más reciente de tal publicación (2014b, p. 34) presenta una metodología más detallada de cómo estratificar, o clasificar a los participantes, enfatizando en patologías cardiovasculares (véase Tabla 13). Tal metodología fue concebida originalmente por la Asociación Americana de Rehabilitación Cardiovascular y Pulmonar (American Association of Cardiovascular and Pulmonary Rehabilitation o AACVPR, siglas en ingles) (American Association of Cardiovascular and Pulmonary Rehabilitation [AACVPR], 2004). Más adelante se abundará sobre este enfoque más reciente para clasificar a los candidatos en los estratos de riesgo correspondientes.
Según se puede observar en la Tabla
12,
este procedimiento, principalmente, se basa en establecer si el potencial
participante posee, o no posee, tres tipos de enfermedades (ACSM, 2010, p. 25), que son: Además, las categorías de estratificación consideran si existen, y su cantidad, factores de riesgo para cardiopatías coronarias. Nótese en la Tabla 12 que, también, es importante conocer las manifestaciones clínicas (en la forma de signos y síntomas) que sugieren alguna enfermedad cardiovascular, pulmonar y metabólica.
Interpretación de las Categorías
Estratificadas Protocolo para la Estratificación de Riesgos Fundamentado en guías más recientes, para poder determinar el grado de riesgo que pueda poseer el paciente que desee incorporarse a un esquema de ejercicio y actividad físicas, es necesario ubicarlo en una de las tres categorías propuesta por ACSM (2014, pp. 34-35). La Tabla 13 describe la estratificación de riesgo según específica el Colegio Americano de Medicina del Deporte.
Para aquellos programas que enfatizan la actividad física, es necesario que los candidatos cumplimenten, como mínimo, uno de los formularios estandarizados para la evaluación de la salud y estilos de vida, los cuales fueron previamente descritos. Como sabemos, esta información se utiliza para identificar posibles factores de riesgo para patologías cardiovasculares, pulmonares, renales y metabólicas, así como otros problemas clínicos (Ej: limitaciones ortopédicas, embarazo y otras) que requieren un análisis particular durante el diseño de la prescripción de ejercicio (Gordon & Mitchell, 1993; Maron, Araújo, Thompson, Fletcher, de Luna, Fleg, Pelliccia, Balady, Furlanello, Van Camp, Elosua, Chaitman & Bazzarre, 2001; Maron, Thompson, Puffer, McGrew, Strong, Douglas, Clark, Mitten, Crawford, Atkins, Driscoll & Epstein, 1996).
Pasos a Seguir para la
Estratificación de Riesgos Establecer los tipos de factores de riesgo. Una vez los posibles clientes hayan terminado de completar los cuestionarios de salud, lo próximo en agenda será determinar la cantidad de factores de riesgo del potencial participante. Para este propósito será de utilidad emplear la Tabla 14.
También, se requiere establecer las manifestaciones clínicas presentes en estos posibles participantes. En este caso, se requiere consultar la información provista en Tabla 15, la cual incorpora los principales signos o síntomas que se ajustan a un posible perfil clínico de un trastorno de salud de naturaleza cardiovascular, de tipo respiratoria o metabólica.
Constituir el estrato de riesgo para candidato. Para este tercer paso, se requiere concretar en cuál categoría, o nivel, de riesgo está ubicado el participante prospecto. Esto significa que, luego del análisis realizado en los pasos previos, se habrá de tomar la decisión si el cliente se encuentra en un riesgo bajo, moderado o alto. Bajo esta circunstancia, será necesario estudiar la información descrita en el Gráfico 33. Examen médico y prueba ergométrica de esfuerzo diagnóstica. En esta etapa, el especialista del ejercicio asumirá si es requerido que el cliente se someta a un examen médico o prueba de esfuerzo (supervisada o no supervisada). Se sugiere consultar el Gráfico 34 para poder completar este paso. Como observación, tales guías no son estrictas para aquellos clientes clasificados como riesgo bajo. No obstante, los datos obtenidos de una prueba ergométrica de esfuerzo ayudan a diseñar una prescripción de ejercicio segura y efectiva (DeSimone & Stenger, 2012). A raíz de la información derivada del Gráfico 34, se establece que el riesgo para acaecimientos de emergencias de naturaleza cardiovascular incrementa según, también, aumenta el nivel de intensidad del ejercicio o la actividad física. Esto es un asunto de importancia para ser considerado, pues afecta la seguridad de los participantes. Autorización médica. De ser necesario, el especialista del ejercicio le debe solicitar al candidato que lo evalúe un médico con el fin de establecer si éste puede, o no, puede ingresar al programa de ejercicio o actividad física. Un ejemplo de la autorización médica para la participación en el programa se encuentra en el Gráfico 35. Este es un referido a un profesional para el cuidado de la salud, de manera que el médico decida si el candidato se encuentra ápto para practicar ejercicios. Por el otro lado, el Gráfico 36 describe un formulario de divulgación, necesario que el médico autorice disponer de la información medica del cliente.
Referido médico. Cabe la posibilidad que sea necesario indicar al candidato que debe evaluarse con un médico previo a su participación en el programa (véase Gráfico 37).
Consentimiento informado y relevo de responsabilidad. Es saludable, principalmente desde el punto de vista legal, que el candidato prospecto cumplimente una hoja de consentimiento (véase Gráficos 38, 39, 40 y 41). En la misma, se requiere exponer los beneficios del programa de ejercicio, así como sus posibles complicaciones médicas. Una hoja similar puede ser administrada al cliente previo que incursione a una prueba de esfuerzo, o inclusive, para las evaluaciones de la aptitud física. Además, se recomienda que este posible participante llene una forma de asunción de riesgos por parte del viable candidato. Se sugiere que, antes de administrar esta hoja el cliente, la misma sea revisada por un profesional legal, tal como un abogado notario (véase Gráficos 42 y 43).
Realizar las pruebas de aptitud física. Por lo regular, una vez se haya procedido con la estratificación de los riesgos, y administrar los formularios legales oportunos, se formalizarán las evaluaciones dirigidas a medir los componentes de la aptitud física, enfatizando en aquellos relacionados con la salud. El protocolo sugerido para establecer la estratificación de riesgos, discutido arriba, el cual culmina con la identificación de los clientes que deben pasar por un examen médico riguroso o prueba de esfuerzo, se resume en la Tabla 16 (DeSimone & Stenger, 2010, pp. 17-19).
Curso de Acción Posterior a la
Estratificación de los Riesgos Si el candidato al programa solo desea incorporarse en un régimen de actividad física, con el uso de este cuestionario es suficiente para continuar en el programa. Posiblemente, lo que se requiera es cumplimentar una Forma de Consentimiento y una Hoja de Referido Médico, donde se autoriza al evaluado realizar las actividades físicas del programa. La Evaluación Médica: Examen Médico y Prueba de Esfuerzo Progresivo El examen médico consiste de una evaluación completa por parte de un profesional de la salud, comúnmente un médico. Mediante este examen, se habrá determinar si el factible participante se encuentre preparado para ingresar al programa de ejercicio o actividad física. Según fue discutido en párrafos anteriores, este requisito clínico lo determinará, principalmente, el análisis de los cuestionarios de salud y actividad física que fueron administrados al principio del protocolo para la evaluación de la salud y actividad física pre-actividad. Cuan cabal habrá de ser tal formalidad médica, dependerá de varios factores, como lo son: 1) la edad del viable candidato; 2) nivel inicial de aptitud física de la persona; 3) el historial médico que presente el mismo; 4) los factores de riesgo que posea para disturbios crónico-degenerativos, particularmente aquellos de tipo cardio-metabólicos y pulmonares; y 5) síntomas y signos indicativos de alguna patología degenerativa. No obstante, los requisitos fundamentales para un examen médico abarca una evaluación física y el historial médico (ACSM, 2014a, p. 31, 2014b, p. 172). ¿Quienes Requieren un Examen
Médico?
Indicaciones para un examen médico
Posterior al análisis y reflexión efectuada de la información recolectada del
historial médico y la evaluación física efectuada por el médico, y conjuntamente
con los las metas delineadas por el
potencial candidato, se tomará la decisión si es indicativo otros tipos de pruebas
diagnósticas. Las posibles evaluaciones clínicas adicionales que pueden
efectuarse incluyen: 1) pruebas ergométricas de esfuerzo progresivo, con, o sin,
el uso de modalidades de imagen nuclear (Ej: Tecnecio o Talio); 2) imagen de
resonancia magnética (MRI); 3) radiografías convencionales; 4) cateterización
cardiaca; y otras (ACSM, 2014b, p. 172)
Indicaciones para un Prueba Ergométrica de Esfuerzo Progresivo
Indicaciones para un Prueba Ergométrica de Esfuerzo Progresivo Supervisada Cuando se efectúen pruebas de ergométricas de esfuerzo progresivo en individuos clasificados como de alto riesgo, donde se encuentre en la vecindad de la instalación física un médico, tal evaluación de esfuerzo puede ser supervisada por cualquier profesional de salud que no sea un médico. Sin embargo, para que esta condición se pueda cumplir, es requisito que el profesional se encuentre debidamente certificado (o en entrenado) en pruebas de ejercicios clínicos. Por el otro lado, este nivel de supervisión médica varía para clientes estratificados como riesgo moderado. Bajo estos entornos clínicos, la supervisión de esta prueba de ejercicio puede llevarse a cabo con un personal adiestrado en pruebas de esfuerzo clínico. Ahora bien, la necesidad de estar disponible en los alrededores del edificio un médico, se encuentra influenciado por varios factores, que son: 1) políticas y circunstancias muy particulares del programa e instalación física; 2) el nivel de salud que se encuentra el prospecto participante; y 3) el grado de entrenamiento y experiencia que poseen los miembros que forman parte del laboratorio encargado de realizar estas pruebas (ACSM, 2014a, p. 33). PROTOCOLOS DE SEGURIDAD REQUERIDOS
DURANTE EL LA SUPERVISIÓN APROPIADA PARA LA CORRECTA IMPLEMENTACIÓN DE LOS EJERCICIOS PRESCRITOS Durante las Sesiones de Ejercicio Durante las sesiones de ejercicio, requere que el especialista del ejercicio observe por signos significativos, tales como: 1) ataxia, o pérdida de coordinacion al ejercitarse; 2) descoloración en la piel (Ej: palidez o ruborización); 3) otros. También, es importante preguntar a los clientes por síntomas signos significativos, como serían: 1) molestia, o dolor en el pecho, mandíbula, hombros, brazos, lo cual puede se indicativo de una afección isquémica; 2) gases, o indigestión, en la región gástrica, que puede sugerir de una afección isquémica.
Además, es crucial evaluar escenas que requieren primeros auxilios. Por ejemplo,
de ser indicativo, administrar el Cuidado de emergencia correspondiente, bajo
circunstancias de: 1) emergencias cardiacas y respiratorias (Ej: CPR); 2)
emergencias de naturaleza clínicas (Ej: apoplejia); 3) hemorragias y heridas
abiertas o cerradas (aplicar vendajes, de ser necesario); 4) shock; 5) traumas
en músculos esqueléticos; 6) lesiones óseas (EJ fracturas, luxaciones)
esqueléticos; y 7) otras. Para cada etapa del ejercicio (calentamiento,
periodo del estímulo, que puede ser el aeróbico, y enfriamiento), los
supervisores deben asistir con los equipos de ejercicios que utilizan los
participantes. Esto incluye: 1) el entrenamiento con resistencias (Ej: máquinas,
pesas libres, bandas de resistencias, y otras); 2) entrenamiento aeróbico (Ej:
bandas sinfín, bicicletas estacionarias, máquinas de remo, y otras). D PROGRAMA DE REHABILITACIÓN
CARDIACA Uno de los objetivos medulares establecidos para un programa de ejercicio supervisado por profesionales dedicados al cuidado de la salud (Ej: médicos), en poblaciones con afecciones cardiovasculares (Ej: isquemia miocáRdica de origen aterogénico), es la prevención, o disminución, de incidencias para eventos médicos de naturaleza cardiovascular (Ej: paro cardiaco, o fibrilación ventricular), así como el tratamiento de emergencia apropiado y efectivo. Dado esto, se deberán de fijar unas medidas de seguridad, las cuales se discutiran en los próximos párrafos (Dehn & Mullins, 1984). Procedimientos de Seguridad – Prevención de Complicaciones: Las medidas enfocadas a reducir la prevalencia de emergencias cardiacas súbitas de un programa de rehabilitación cardiaca, se desglosan a continuación: 1) Establecer criterios de selección para excluir a los pacientes inapropiados. 2) Reevaluaciones periódicas, con el fin de identificar pacientes que no responden al ejercicio, o han progresado las manifestaciones de la enfermedad, desde su última evaluación. 3) Supervisión médica durante cada sesión de ejercicio, con el propósito de asegurar que se cumpla la dosis establecida para la prescripción de ejercicio. 4) Detectar cambios recientes en el estado de
la enfermedad. 7) Impartir instrucciones particulares para los pacientes, que atañen a los síntomas y signos que sugieren excluir al candidato de participar en el programa de ejercicio. Tales manifestaciones son la fatiga poco usual, ansiedad, síntomas cardiovasculares cambiantes (en especial, angina pectoral y arritmias) (véase Tabla 20).
8) Mantener un clase de ejercicio relativamente pequeña. Lo ideal sería 30 pacientes o menos. 9) Registro de asistencia para cada sesión de
ejercicio, donde se le requira a los pacientes una firma de entrada de salida.
Este procedimiento asegura una participación regular y sirve de criterio para
determinar si es necesario reducir la intensidad del ejercicio, particularmente
en aquellos casos donde el paciente ha faltado MEDIDAS DE SEGURIDAD Y PREVENCIÓN DE ACCIDENTES: RECOMENDACIONES DE SEGURIDAD PARA LOS PARTICIPANTES
Para poder llevar a cabo un programa de ejercicio seguro, motivador y divertido es necesario seguir ciertas normas de seguridad y sugerencias fundamentales. Un resumen de estas recomendaciones se enumera a continuación:
Siempre - Calentar y Enfriar:
Comenzar con una dosis reducida, y luego progresar: Recomendaciones. El objetivo es cumplir con el principio de progresión. Esto siginifica que se habrá de iniciar las actividades del programa de manera lenta y, paulatinamente, incrementar/modificar las variables de la prescripción del ejercicio. También, esto ayuda a mantener una activación/motivación intrínseca estable, es decir, se evitará el entusiasmo exagerado, particularmente para poblaciones sedentarias. En estos casos, lo sugerido es desarrollar un programa exclusivamente para novicios, de manra que se pueda monitorear mejor la dosis entre estos participantes.
Evitar esfuerzos “Máximos” y competencias “Intensas” Entre los participantes: Recomendaciones. Se le debe instruir a los clientes adherirse a un estado estable, es decir, un ritmo regular/constante. Entonces, es crucial no intentar una actividad máxima al final de la sesión, ni competir con los compañeros del programa.
Disminuir la dosis prescrita (Ej: intensidad), luego de periodo de inactividad (Ej:
ausencia por enfermedad):
Recomendaciones.
En estos casos, lo sugerido es comenzar la próxima sesión de ejercicio a un
nivel más bajo, es decir, bajar la dosis previamente establecida. Por
ejemplo, esto puede implicar el reducir el grado de intensidad de las sesiones
futuras, para, entonces, progresar paulatinamente. Recomendaciones. El área de la superficie del cuerpo que cubre la ropa debe ser lo más limitada posible. También, el material/tejido de la ropa debe permitir que pase el vapor de agua, es decir, la pérdida de calor mediante evaporación (mecanismo principal para disipar el calor). Entonces, la ropa debe contar con las siguientes características: 1) debe ser liviana; 2) es imperante que sea holgada/suelta; 3) se requiere que el tejido sea abierto, de manera que permita la libre ventilación; y 4) se sugiere que posea porciones abiertas, para que pueda circular el aire (circula el aire). Se de vital importancia evitar el uso de una vestimenta que posea varias capa, puesto que esto atrape el aire y evita si libre circulación.
Con respecto a las instrucciones para los participantes, con respecto a la
vestimenta y calzado, se recomienda proponer lo siguiente: 3) Los zapatos debe ser cómodos. Lo
recomendado es utilizar zapatillas especiales para caminar o correr (Ej: tenis).
Como requisitos mínimos, tal calzado deportivo debe ser liviano, que apoyen el
arco del pie, la suela bebe ser gruesa, y el talón elevado. 1) Síntoma de una posible angina de pecho, inducida por el esfuerzo. Esto es indicativo de un disturbio isquémico miocárdico. 2) Molestia o dolor en el pecho,
quijada, garganta, hombros, brazos,y espalda. Tal dolor se alivia con el
reposo 3) Disnea severa (corto de
respiración)
Indicaciones para Reducir la Intensidad del Ejercicio y Tomar las Debidas
Precausiones 1) Temperatura Ambiental: > 88 ºF
(31 ºC) No hacer ejercicios si: 1) Temperatura Ambiental: > 97 ºF
(36 ºC)
Evitar participar en ambientes de alta contaminación ambiental
Justificación.
Los problemas ambientales generan una diversidad de problemas de la salud, de
naturaleza aguda y crónica. Por ejemplo, a largo plazo puede ocasionar
enfermedades respiratorias, cáncer, se favorece el proceso de aterosclerosis,
patologías dematológicas y divessas alergias. A corto plazo, puede
producir reacciones anafilácticas peligrosas, como lo sería la constricción de
las vías de airea, intoxicaciones/envenenamientos (Ej: monoxido de carbono),
fatiga, migraña, y otros. Además, la contaminación ambiental,
específcamente el de la atmósfera, afecta negativamente ejecutoria física y
deportiva. Por ejemplo, disminuye rendimiento físico-deportivo aeróbico Recomendaciones. Estan contraindicados realizar ejercicios al aire libre, en ambientes con advertencias de pobre calidad atmosférica, para aquellas personas que poseen ciertas patologías. Esta población está más suceptible a desarrollar complicaciones clínicas. La alternativa es indagar por instalaciones físicas con aire filtrado (Plowman & Smith, 2011, p.314). En aquellas circunstancia que existe una advertencia para un ambiente hostil, el es crucial que el participante suprima el ejercicio en tal día que dispone un ambiente de alta contaminación ambiental. El organismo humano posee la capacidad de adaptarse a los ambientes contaminados. No obstante, esto podria suprimir la tolerancia inmunológica del individuo (Plowman & Smith, 2011, p.314). La persona que se ejercita en el amiente aire, deberá estar alerta por posibles síntomas que indiquen algun tipo de intoxicación o reacción anafiláctica. Esto deberá ser un criterio para 1) reducir el nivel/dosis del ejercicio; 2) abandonar el área de ejercicio, la cual posiblemente posea un alto nivel de contaminación ambiental; y 3) consultar a un médico. Este cuadro clínico pueden ser: tos, sibilancias , opresión en el pecho, dificuldad respiratoria, dolor al respirar profundamente (Campbell, Li, Gingrich, E Macfarlane & Cheng, 2005).
Siempre existe la posibilidad que se encuentre, también, contaminado la
instalación fíca bajo techo que alberga un programa de ejercicio. Para los
administradores del centro de ejercicio, se debe controles de calidad para
contaminación bajo techo, como lo son: 1) seleccionar una zona óptima para el
consumo de aire; 2) uso de materiales de baja emisión en el edificio; 3)
limpieza regular; 3) uso de cubiertas para el piso de baja acumulación de polvo;
4) limpieza de la ventilación; 5) limpieza de el sistema de aire acondicionado;
6) circulación de aire fresco constante; y 7) mantener la concentración más baja
de bióxido de carbono (ACSM, 2014b, p. 73). 1) Dolor en el pecho, brazo, quijada,
oído o dientes Ingesta de Alimentos Recomendaciones. La mejor hora del día para el consumo de los alimentos: 1) antes del ejercicio (posterior a la última comida), sería una hora y media a dos horas y media (1½ - 2 ½ hrs); 2) después del ejercicio, esperar como mínimo una hora (1 hr)
Evitar Contextos de Riesgo Recomendaciones. Suprimir el uso de sustancias nocivas a la salud. Para es, es necesario: 1) no fumar, o por lo menos 2 horas y media (2½ ) antes del ejercicio; 2) abstenerse del consumo de bebidas alcohólicas, o 24 horas previo y posterior al ejercicio. También, se recomienda evitar masticar goma de mascar durante el ejercicio. Finalmente, los participantes no debe usar pantallas (piercing) en la región bucal en el programa. Evitar uso de Baños Calientes Recomendaciones. Antes y después del ejercicio, suprimir duchas calientes, saunas o baños de vapor. Los baños calientes resultan en una mayor carga de calor externo, lo cual incrementa el riesgo de: 1) una reducción significativa en la presión arterial, y 2) posibles arritmias cardiacas. Lo idoneo es aguardar por lo menos 20 minutos antes de tomar la ducha. El agua deberá estar a temperatura ambiental, o tibia.
1) Suprimir los ejercicios si experimenta fiebre, cansancio excesivo o problemas ortopédicos (espalda baja, pies y otros).
3) Absténgase de fumar o no lo haga por lo menos dos horas y media (2½) antes del
ejercicio. 4) No tome bebidas alcohólicas durante las 24 horas que preceden al ejercicio y después de éste.
6) Evite el usar ropa pesada. Use una vestimenta apropiada y zapatos cómodos. Se sugiere zapatillas especiales para caminar o correr (tenis). Los varones deben usar pantalones cortos deportivos y una camisa que permita ventilación. Las mujeres no deben usar ropa interior de una sola pieza o pantimedias (pantyhose). Se recomienda que las damas usen un brasier que ofrezca apoyo adecuado durante el ejercicio. 7) Evite las duchas calientes, saunas, y baños de vapor antes e inmediatamente después del ejercicio. La temperatura de la ducha, luego del ejercicio, debe ser a temperatura ambiente. 8) Reduzca la intensidad del ejercicio y tome las debidas precauciones cuando la temperatura ambiental exceda los 88 °F o la humedad relativa está sobre 65%. No debe hacer ejercicio si la temperatura sobrepasa los 97 °F ó la humedad el 85%. 9) Disminuya la intensidad del ejercicio o deténgase por completo si experimentas los siguientes síntomas y signos: a) Dolor en el pecho, brazo, quijada, oído o dientes. Mareo o sensación de presión o falta de peso en la cabeza. b) Dolor de cabeza
Aspectos de Seguridad que se deben Considerar al Seleccionar un Gimnasio o Instalación Física dedicada a Proveer Ejercicios LAS ACCIONES CORRESPONDIENTES, DE LOS
QUE SE EJERCITAN Y LOS ESPECIALISTAS DEL EJERCICIO, RECOMENDACIONES A SEGUIR AL LLEVAR A
CABO EJERCICIOS Y ACTIVIDADES FÍSICAS LA PLANIFICACIÓN DE UN PLAN DE
CONTINGENCIA ANTE UN Aún cuando existan controles preventivos y de seguridad al diseñar un programa de ejercicio o actividad física, siempre existe el riesgo de alguna emergencia, de tipo médica o traumática, vinculadas con la práctica de ejercicios. Entonces, lo que se requiere es desarrollar una política y procedimientos específicos dirigidos a exitosamente enfrentar estos tipos de emergencias. Se trata, pues, de diseñar efectivamente un sistema preventivo y de intervención para confrontar posibles circunstancias de urgencias prioritarias (de vida o muerte) y escenarios que disponen emergencias menores (que no se consideran de vida o muerte) (ACSM, 2014b, p. 310). Las emergencias de vida o muerte pueden ser un infarto al miocardio, fibrilación ventricular y paro cardiaco. Algunos ejemplos de situaciones que no se consideran de urgencia prioritaria son: 1) lesiones musculo-esqueletáles; 2) heridas abiertas y cerradas (que no presenten hemorragias profusas); 3) situaciones de problemas anafilácticos que no evidencian un cuadro clínico de shock significativo; y otras. Además, se recomienda prevenir la incidencias de otros problemas clínicos que ocasionen molestias o ansiedad entre los participantes, como lo sería la angina de pecho, arritmias cardiacas, claudicación intermitente, hipotensión, entre otros (Marjorie, 1984). PROGRAMACIÓN DE MEDIDAS DE SEGURIDAD Y EMERGENCIA Todo tipo de programa de ejercicio, o de actividad física, debe de contar con un manual de procedimiento para el mismo. En este manual, es imperante que se designe una sección dedicada a un plan para procedimientos de emergencias. Revisión del Plan de Emergencia El plan estratégico para situaciones de urgencias medicas, debe de ser revisado de manera regular por grupo el personas que forma parte del equipo de trabajo. Comúnmente, se establece un comité que habrá de dedicarse a esta encomienda. La razón que genera la preocupación para revaluar tal plan es debido a diversos factores situacionales que emergen a través del tiempo, como lo es el personal disponible, los recursos económicos, nuevos métodos para administrar protocolos de emergencias médicas, cambio de instalaciones físicas, entre otros. Recursos Humanos Uno de los factores de mayor importancia que determinan el éxito de plan de emergencia es el personal que posee el programa. Entonces, tal plan deberá indicar el tipo de recurso humano, o su preparación, que cuenta el programa, como serían: 1) médicos (pendientes ha ser llamados, directores médicos, u otros); 2) técnicos de emergencias médicas (TEM) o emergency medical technicians (EMTs); 3) enfermeras; 4) guardias de seguridad preparados como primer respondiente (first responder); 5) director del programa de ejercicio o de aptitud física; 6) especialistas del ejercicio (Ej: fisiólogos del ejercicio clínicos) encargados de implementar y supervisar las pruebas ergométricas de tolerancia cardiorrespiratoria (Ej: pruebas de esfuerzo electrocardiográficas), así como las sesiones de ejercicio; y otros. Bajo este asunto, el plan de emergencia deberá esbozar las personas principales encargadas de la situación de emergencia. Por ejemplo, indicar el equipo de trabajo timón que habrá de ser el primero en administrar la ayuda de emergencia. Este colectivo puede estar constituido por el los TEM, enfermeras, médicos (Ej: director(a) médico) y líderes del programa de aptitud física. El sistema de rehabilitación cardiaca "YMCArdiac Therapy" (Fry & Berra,1981, pp. 285-286) organiza el personal de alerta para el tratamiento de emergencias cardiacas en tres grupos, que son: 1) líder (director(a) médico, director(a) de enfermería, enfermera a cargo [o enfermera jefe]), 2) asistente I (directora de enfermería, enfermera a cargo, enfermera supervisora); y asistente II (director principal del programa de ejercicio y aptitud física, líderes de aptitud física, especialistas del ejercicio, director del programa). El líder es el responsable para el diagnóstico de la situación de emergencia y la administración de drogas y el choque de corriente directa (DC shock, cardioversión eléctrica externa, o debrilador externo), según sea indicado. El asistente I se encargará de administrar medicamentos y suero parenteral (intravenoso), así como la confección de sustancias farmacológicas, según fue ordenado por el líder. Finalmente, el asistente II posee la responsabilidad de proceder con las medidas básicas, o avanzadas, en resucitación cardiopulmonar (RCP) o cardiopulmonary resuscitation (CPR), en aquellas circunstancias de paro cardiaco o cuando sea indicado por el líder. De manera similar, para el colectivo/personal de trabajo pertinente, el plan requiere proyectar sus responsabilidades, que atañen a: 1) supervisar la escena de emergencia, 2) control de los curiosos, o expectadores; 3) abrir las puertas de acceso restringido; 4) dirigir a la ambulancia, los TEM, o el equipo médico activado por el código de emergencia pre-establecido (Peterson & Tharrett, 2012). Si la instalación física de ejercicio tiene de una piscina, o área designada para ejecicios acuáticos, entonces será necesario que siempre esté presente un salvavida certificado. Responsabilidades/Funciones: Preparación/Adiestramiento y Certificaciones Para el personal a cargo de intervenir en los entornos de emergencia, es necesario delinear las funciones específicas de cada uno. Parte de este asunto fue discutido en el párrafo anterior. Este equipo de recursos valiosos, que se les requiere actuar en la escena de emergencia, deberá disponer de las apropiadas certificaciones y preparaciones que permita manejar, de manera segura y rápida, tales urgencias (ACSM, 2014a, pp. 419-436). Deberes y Competencias Lo ideal, es que el equipo que atañe al sistema de emergencias médicas del programa, o tipo de instalación física, posea las siguientes certificaciones: 1) medidas básicas, o avanzadas, de RCP (o CPR), 2) primeros auxilios básicos , o a nivel del primer respondiente; 3) defribriladores externos automáticos o DEA (automated external defribilator o AED, siglas en ingles); 4) entrenamiento por la OSHA (occupational safety and health administration) concerniente a las guías y procedimientos para la presencia de patógenos de origen sanguíneo (blood-borne patgogens). Lo recomendado es que como mínimo un miembro, que forma parte del personal de emergencias médicas, cualificado en primeros auxilios con RCP y DEA, deberá de estar disponible todo el tiempo en la instalación física dedicada a programas de aptitud física. Esta persona debe ser capaz de manejar efectivamente situaciones de emergencias médicas de vida o muerte y aquellas menores que no representan un peligro inmediato a la vida del accidentado. Sin importar que forme parte del equipo de emergencias medicas del programa, se sugiere que sea compulsorio la certificación en medidas básicas de RCP /DEA para todo empleado del programa de ejercicio y constituyente de la instalación física. El adiestramiento en primeros auxilios puede ser opcional, aunque es altamente recomendable. Para este propósito, la Asociación Americana del Corazón (American Heart Association o AHA, siglas en ingles) ofrece una certificaión dirigida al adientramiento en primeros auxilios, que incluye RCP y el DEA (AHA, 2011). Es de suma importancia que la agencia que ofrezca el taller de adiestramiento, y certificación, en primeros auxilios con RCP y DEA, sea una acreditada, preferiblemente por la AHA. También, se puede considerar a la Cruz Roja (Red Cross) como otra organización alterna para certificar a los empleados en RCP, DEA y primeros auxilios. Deberán, pues, estar certificados el personal administrativo y de mantenimiento, como lo son el recurso humano gerencial, los asistentes administrativos (o secretarias), recepcionistas, conserjes, y otros (ACSM, 2014b, p. 310; Samsoe, 1984). Registro/documentación de las credenciales del personal Es necesario que se mantenga un registro, físico y digital, de las certificaciones y credenciales del equipo de emergencia, personal auxiliar externo, consultores, empleados por contrato, o contratistas/agencias externas. Programa de Aptitud Física en Escenarios No Clínicos Se sugiere que se le asigne la responsabilidad administrativa del sistema de respuesta para el cuidado de emergencia a un empleado que tenga un rango superior (o de mayor antigüedad). Esta función constará de cumplimentar una notificación del incidente de emergencia y archivar tal informe con el encargado de la instalación física. Bajo este contexto, es posible que sea necesario enviar una copia de tal reporte a la persona que trabaja con el seguro de la instalación física. Acreditación de las Instalaciones Físicas También, se recomienda que las instalaciones físicas del programa aptitud física, o rehabilitación cardiaca, posean las acreditaciones correspondientes. Por ejemplo, en Estados Unidos Continentales se ha establecido unos estándares para aquellos para aquellos programas de ejercicio y actividad física, o intalaciones físicas, que integran servicio médicos (Medical Fitness Association [MFA], 2008). Tales delineamientos requeridos para toda instalación física dedicada a proveer un programa de ejercicio o actividad física con fines de entrenar, o rehabilitar, los componentes relacionados con la salud vinculados con la aptitud física, sirven de base para su certificación estatal dada por la MFA (MFA, 2012; Roy, 2007). Más específicamente, los programas de rehabilitación cardiaca y pulmonar pueden ser certificados por la Asociación Americana Cardiovascular y Pulmonar (American Association of Cardiovascular and Pulmonary Rehabilitation o AACVPR, siglas en ingles) (AACVPR, 2013) Equipos y Materiales Para todas las variantes de programas de ejercicio y aptitud física (comunitarios, corporativos o clínicos), es imperante que este plan de emergencia contemple los equipos y materiales necesarios. Estos recursos tangibles incluyen: 1) la disponibilidad de un defribrilador de acceso público (public access defibrillator o PAD, siglas en ingles), o un defibrilador manual; 2) tanque de oxígeno; 3) máscarillas para la administración de las ventilaciones durante la RCP; 4) dispositivo de ventilación manual para eventos de urgencia (Air Manual Breathing Urgency o AMBU, siglas en ingles), basado en el nivel de la instalación física, según se ha establecido por el esfuerzo conjunto de la ACSM y la Asociación Americana del Corazón (American Heart Association o AMA, siglas en ingles) (véase Tabla 1) (Balady, Chaitman, Foster, Froelicher, Gordon, & Van Camp, 2002); 5) carro de urgencias, con sus respectivos medicamentos y provisiones necesarias para la primera ayuda de urgencia durante una emergencia cardiaca (requeridos para el nivel 5, o escenarios con intervención/supervisión clínica, véase Tabla 1); 6) camillas (fija o portátil); 7) botiquín de primeros auxilios; 8) botiquín para patógenos de origen sanguíneo, que habrá de utilizar el primer respondiente (first responder); 9) férulas y vendajes; 10) guantes protectivos de primeros auxilos (nitrilo, latex); 11) extinguidores de fuego; 12) esfignomanómetro con estetoscopio.
Apropiada Localización y Accesibilidad Es crucial que los equipos y materiales necesarios para la administración eficiente de un cuidado de emergencia estén debidamente rotulados y se encuentren en un lugar de fácil acceso. Tales recursos físicos de emergencia deben de verificarse para determinar si están en buenas condiciones e implementar el mantenimineto regular del mismo. Particular atención se debe dar a los extinguidores y a los AED. Esto deben de ubicarse en zonas estratégicas en el edificio y que se encuentren funcionando adecuadamente. Programas de Rehabilitación en Escenarios Clínicos Para aquellos programas dedicados a ofrecer un programa de ejercicios clínicos supervisados médicamente (Ej: rehabilitación cardiaca o pulmonar), o llevan a cabo pruebas de esfuerzo máximas, se les requiere que dispongan de todos los equipos y drogas de emergencia, según estipula el Nivel 5 para las instalaciones físicas (Balady, Chaitman, Foster, Froelicher, Gordon, & Van Camp, 2002). Este nivel requiere un carro de urgencias que provea un defibrilador y drogas de emergencia, esfignomanómetro, estetoscopio y tanque de oxígeno (véase Tabla 2). Estos equipos de emergencia para el Nivel 5, deben ser cotejados diariamente, de manera que se asegure su funcionamiento al requerirlo en la escena de emergencia. La ubicación donde se almacenan estos equipos de emergencia deben estar debidamente identificados, con sus respectivos rótulos. Es importante que se asigne a un personal para que se encarguen de verificar el funcionamiento de estos equipos cada día, incluyendo su correspondiente documentación. Es necesario que personal en su totalidad se encuentre familiarizado con todos los aspectos del equipo de emergencias. Carro de urgencias Como fue mencionado, el carro de urgencias debe estar rotulado. El grupo de personas correspondientes deberá conocer el uso de cada componentes del carro. Además, es importante que estas personas practiquen el ensamblaje del equipo (Samsoe, 1984, p. 429). Lo ideal es que se asigne a un personal en específico que verifique el equipo y documentación de este carro, así como proveer el correspondiente mantenimiento del mismo (ACSM, 2014, p. 310). Se ha sugerido (Samsoe, 434) de un listado de lo que debe poseer todo carro de urgencia (véase Tabla 2).
Programas de Aptitud Física en Escenarios No Clínicos Se requiere que estos programas habiliten un mínimo inventario de equipos y materiales de emergencia. La ACSM (2014b, p. 315) sugiere que las instalaciones físicas que albergan programas tradicionales de ejercicio, o intervenciones de actividad física, posean los siguientes equipos y provisiones: 1) Defibrilador automático externo (automated external defibrillator o AED, siglas en ingles). Tal equipo debe tener electródos atenuantes, tanto para adultos como para niños (o población pediátrica). 2) Máscaras protectivas (pocket masks) de resucitación cardiopulmonar (RCP), o cardiopulmonary resucitation (CPR). 3) Sistema para medir la presión arterial, lo cual deberá incluir un esfignomanómetro (de aneroide) y estetoscopio. 4) Botiquín de primeros auxilios. 5) Botiquín para patógenos de origen sanguíneo (blood-borne pathogens). 6) Sustancias para desinfectar las ecenas de emergencia contaminadas con tejido sanguíneo. Lo recomendado es una solución clorada al 10%. Esto se confecciona al diluir 1 parte de cloro en 10 partes de agua. 7) Linternas, incluye un paquete adicional de baterías. 8) Bolsas para residuos biológicos peligrosos. 9) Formularios utilizados para generar el informe del evento de urgencia. Télefonos/Contactos de Emergencia El plan habrá de incorporar contactos que se hayan establecido de antemano para tal emergencia. Tales contactos telefónicos debe estar claramente visibles. Se deben incluir los números telefónicos de: 1) los servicios que proveen emergencias médicas (Ej: ambulancias [públicas o privada], sala de emergencias de los hospitales más cercanos); 2) departamento de bomberos; 3) policías estatales y municipales; y 4) médicos que se mantienen en alerta en caso de una emergencia clínica. Además, es necesario que se encuentre accesible las extensiones telefónicas del personal de seguridad del edificio que alberga el programa de ejercicio y actividad física. El archivo de cada participante del programa deberá contener tarjetas de notificación. Cada una de éstas requiere tener escrito números telefónicos, incluyendo celulares o móvil, de importancia, como serían: 1) los familiares directos del participante, 2) de los médicos, particularmente el de cabecera o su médico de familia; 3) aquellos números de teléfono que poseen instrucciones particulares; y 4) números telefónicos (o móvil) alternos, utilizados en aquellos casos cuando los contactos principales ne se ecuentren disponibles. A todo integrante del programa de ejercicios, o de rehabilitación cardiaca (cardiopulmonar o de otras enfermedades crónica-degenerativas), se les deben de orientar para que con frecuencia actualicen los teléfonos de su tarjeta de notificación (ACSM, 2014, p. 211). También, es una práctica que los cliente actualicen dirección del correo electrónico, así como la, particularmente el contacto postal de su residencia. Documentación Requerida para los Eventos de Emergencia El plan de emergencia deberá contemplar el desarrollo, y almacenamiento, de diversos documentos importante. La generación de estos materiales se discutirán en los próximos párrafos. Acceso y Rotulación Las instrucciones escritas que debe seguir el plan de emergencias médicas, desarrollado para la instalación física que provee el programa de ejercicio, debe estar reservado en un lugar de fácil acceso y rotulado correspondientemente (ACSM, 2014a, p. 407). Entonces, es de vital importancia que personal encargado de reaccionar ante una emergencia conozca la ubicación de tal plan. Además, en lugares estratégicos del edificio, se deberán de colocar afiches que describan procedimientos particulares de prevención y seguridad. Por ejemplo, esto sería viable en: 1) salones de ejercicios, para el entrenamiento, o rehabilitación, del componente cardiorrespiratoria (o aeróbico), la aptitud muscular (Ej: cuarto de pesas, o cualquier tipo de entrenamiento con resistencias); 2) cuarto de pruebas de ejercicios, o de aptitud física; 3) gimnasio o chancha; 4) piscina, o entrenamiento acuático; y 5) instalaciones deportivas externas (Ej: canchas de tenis, de pista y campo, y otras). Documentos Especiales También, es de vital importancia que se encuentren disponibles, al personal de emergencia, en caso que aconteciera el evento de urgencia, un grupo de documentos, que han sido previamente cumplimentados por el participante. Este material ayudará a evaluar, más efectivamente, la posible causa del incidente y asiste en la prevención de posibles intervenciones legales por parte del accidentado. Podemos categorizar tal documentación en tres grupos, que son: 1) documentos de salud/aptitud física, 2) documentos legales, y 3) documentos con datos importantes (poseen instrucciones específicas). Para el primer colectivo (documentos de salud/aptitud física), se incluyen los siguientes formularios: 1) cuestionarios de salud y estilos de vida (Ej: PAR-Q, AHA/ASCM, o aquellos preparados localmente o por terceros (tal como el del profesor Lopategui, 2006, pp. 136-141); 2) referido médico, o forma de autorización médica (para el programa de ejercicio/rehabilitación o la prueba ergométrica de esfuerzo); 3) examen médico completo, lo cual debe comprender el historial médico, le evaluación física y todos las pruebas de laboratorio indicadas por el médico; y 4) hoja de los resultados de la prueba de esfuerzo, diagnóstica o funcional, ya sea de tipo ergométrica con equipo de espirometría en circuito abierto (para la medición del consumo máximo de oxígeno, o VO2máx), electrocardiográfica (EKG) con signos vitales (presión arterial y frecuencia cardiaca), o con imagen nuclear de perfusión miocárdica (Ej: con infusión intravenosa, o IV, de fármacos/isótopos radioactivos, como el Talio-201 [T-201] o Tecnecio 99m-Sestamibi [99mTc-Sestamibi]) (Fuster, Solá, Magriñá, García, Pavía, Vidal-Sicart, Huguet & Muxí, 1999). Para el próximo grupo(documentos legales), se incorporan: 1) el consentimiento informado, ya sea poar una prueba ergométrica de esfuerzo, o para poder ingresar en el programa de ejercicio o aptitud física; 2) hoja de asunción de riesgo, o liberación (descargo/exención) de responsabilidad; y 3) forma para la liberación de información médica, ala cual es crucial en el caso de una emergencia médica, pues autorizar al personal de emergencia acceder a los documentos clinicos del cliente afectado. Finalmente, tenemos aquellos documentos que poseen datos inportantes (instrucciones especiales), como lo sería: 1) información de emergencia, y 2) directrices particulares avanzadas. Informes del Suceso de Emergencia Los documentos trabajados durante y después del evento de emergencia, así como los informes del personal de emergencia, deberán de digitalizarse y almacenarse en una base de datos segura, con una copia del original almacenada en una archivo físico establecido para este propósito. Estos documentos que forman parte del contexto en que ocurrió la escena de emergencia, deberán incorporar el reporte del accidente por parte del cliente afectado, o el testigo. Estos materiales son de vital importancia para la generación del informe correspondiente, así como para la evaluación y seguimiento de tal situación de primera ayuda. Es de gran ayuda si se establece la costumbre de recoger y analizar todos hechos y datos posteriores al evento médico. Tal material puede comprender: 1) entrevistas con testigos, 2) posibles componentes estructurales descompuestos por parte de los equipos de ejercicio o evaluativos, 3) fotos de importancia, como los equipos de ejercicio que no funcionaban correctamente en el momento del accidente. En ocasiones, es necesario que estos informes se sometan a la persona encargada de trabajar el seguro de las instalaciones físicas y consejero legal dentro de un periodo de tiempo razonable, comúnmente dentro de 24 horas de la emergencia. Cuando la situación lo amerite, tales documentos deberán de poseer un sello que indique que son "privilegiado" y "confidencialidad" Componentes esenciales del reporte de incidente Se recomienda que tal informe incluya ciertos renglones escenciales, como lo son: 1) fecha y hora que ocurrió el evento; 2) lugar donde incidió la urgencia clínica o traumática; 3) las personas involucradas, incluyendo el participante afectado u otra persona, con sus respectivs datos de contacto (Ej: teléfono, correo electrónico, dirección residencial y otros); 4) cualquier posible testigo de la emergencia, incluyendo sus respectivos datos de contacto; 5) descripción detallada del incidente; 6) las acciones de ayuda, y preventivas, que aseguró el personal durante la emergencia; 7) la firma de la persona encargada de redactar el informe; 8) aspectos sobresalientes del evento de emergencia, lo cual deberá incorporar la comunicación de seguimiento con el accidentado o de su familia; 9) para aquellos programas de enfoque clínico, se requiere anexar al informe cualquier trazo de electrocardiograma (EKG) registrado en la escena, la forma del código y cualquier otra información médica (Peterson & Tharrett, 2011; AACVPR, 2004a). Programa de Aptitud Física en Escenarios No Clínicos Posterior al incidente de emergencia, es importante que el personal de emergencia correspondiente (Ej: el empleado de rango superior por antigüedad o el director del sistema de respuesta de emergencia) provea seguimiento sobre el estado de salud del afectado a los familiares de la víctima, o al popio accidentado. Claro esto depende de ciertas clausuras legales, según dispone la ley HIPAA (Health Insurance Portability and Accountability Act). Para los servicios de ejercicio comunitarios, es también imperante desarrollar un reporte del accidente, según los renglones requeridos que fueron en el párrafo anterior a este documento. Reuniones Evaluativas Una práctica saludable es discutir entre los constituyentes del equipo de emergencia, dirigido por el líder del grupo, los asuntos relevantes del suceso. Los miembros del equipo pueden plantear los contratiempos y fallas, así como recomendaciones para rectificar estos problemas en futuras intervensiones. También, representa una apropiada oportunidad para expresar las percepciones psicológicas del equipo, que podrían ser miedo, ansiedades, pesar o dolor emocional por el accidentado, y otros. Divulgación a Terceros Representa una buena práctica orientar a todos los empleados del programa sobre la información que pueden divulgar ante los medios de comunicación, y de otros representantes, concerniente a lo sucedido en la escena de emergencia. Prácticas y Simulacros de una Emergencia Médica Para asegurar un resultado efectivo y rápido al surgir un evento que requiere ofrecer la primera ayuda para circunstancias medicas o traumas, es imperante que, de manera regular, se realicen prácticas y simulacros por parte del personal responsable de estas situaciones. Entonces, si se espera poder brindar una acción de cuidado urgente, y de primera ayuda general, es de suma importancia que se realicen estas prácticas y simulacros, bajo un itinerario consistente. Los simulacros deberán incluir el persona principal encargado de ofrecer el cuidado de emergencia, como lo serían los TEM, enfermeras, médicos y otros. Estas actividades requieren ser insertadas en un itinerario que disponga los fechas y las horas que se llevaran a cabo tales ejercicios. Luego de efectuar este ensayo tocante a una situación de emergencia, se requiere generar un informe que evalue el nivel de rendimiento de esta actividad de urgencia. Se recomienda, pues, que cada práctica se evalúe y documente, para posteriormente generar un informe, preferiblemente cada 3 meses y uno anual. El informe debe describir los resultados de la evaluación y, si aplica, recomendaciones para mejorar la misma. Específicamente, el reporte deberá incluir: 1) DESCRIPCIÓN: una sección que describa el ejercico de práctica, o simulacro, realizado; 2) ASISTENCIA: los nombres del equipo de emergencia que participaron en este ensayo; 3) EVALUACIÓN COMPETENCIAS: documentos que provean información sobre el nivel de competencia evaluado para cada personal del equipo de emergencia; y 4) RECOMENDACIONES: otros requisitos que habrá de requerir futuros talleres de entrenamiento concerniente a este asunto. Para poder evaluar la efectividad real de una acción de emergencia, algunos de los simulacros no deberán de ser anunciados. Transporte a la Sala de Emergencia de un Hospital Bajo aquellas circunstancias que ocurre una emergencia médica en los programas de aptitud físca que no requieren supervisión médica, la decisión de transportar al accidentado al hospital se fundamenta en la gravedad del evento (Ej: emergencias cardiacas). En caso de duda si realmente representa un problema de vida o muerte, la opción correcta es enviar al accidentado a la sala de emergencia. Laboratorios dedicados a Pruebas de Esfuerzo Clínicas Para estas instalaciones físicas, se aplican los mismos requisitos tocante al plan de emergencias médicas. En aquellas circunstancias que se emplean modalidades cardiacas de imagen, tal como estudios nucleares/farmacológicos y ecocardiográficos, es imperante que exista un plan de cotingencia que atienda emergencias particulares que puedan surgir durante estos tipos de pruebas. Por ejemplo, es posible que surjan reacciones anafilácticas peligrosas, contaminación vía isótopos radioactivos, y otras. Este tipo de laboratorio debe de disponer de políticas y protocolos particulares de emergencia para: 1) indicaciones y contraindicaciones para pruebas de esfruerzo; 2) los criterios específicos para la selección del protocolo de la prueba de ejercicio; 3) procedimientos a seguir para detener una prueba ergométrica de esfuerzo progresivo; 4) protocolos para la administración de fármacos y agentes de contraste, tal como dobutamina, atropina, dipiridamol y adenosina. El delineamiento de estos procedimientos de emergencia se habrán de concentrar en posibles efectos anafilácticos, y otras reacciones adversas, que puedan resultar posterior a la administración de estas sustancias. Existen ciertos estándares publicados que conciernen a la competencias mínimas para aquellos médicos encargados de supervisar pruebas electrocardiográficas de esfuerzo (Rodgers, Ayanian, Balady, Beasley, Brown, Gervino, Paridon, Quinones, Schlant, Winters, Achord, Boone, Hirshfeld, Lorell, Rodgers, Tracy & Weitz, 2000). Se requiere que toda prueba ergométrica máxima se encuentre supervisada por un médico que posea entrenamiento apropiado en medidas avanzadas para emergencias cardiacas (Advance Cardiac Life Support o ACLS, siglas en ingles). Sin embargo, las pruebas de esfuerzo pueden ser realizadas, de forma segura, por fisiólogos del ejercicio clínicos, enfermeras que poseen el adiestramiento apropiado en fisiología del ejercicio, o asistentes médicos (Fletcher, Balady, Amsterdam, Chaitman, Eckel, Fleg, Froelicher, Leon, Piña, Rodney, Simons-Morton, Williams & Bazzarre, 2001), siempre que se encuentre accesible un médico cualificado en la instalación física (ACSM, 2014b, p. 312). MANEJO DE EMERGENCIAS DE VIDA O MUERTE: SEGÚN EL TIPO DE PROGRAMA Las respuestas correspondientes para eventos de urgencia de cuidado inmediato, varía según el tipo de programa de ejercicio, que son: 1) los dedicados a la rehabilitación de patologías discapacitantes (Ej: rehabilitación cardiopulmonar), y 2) los programas de aptitud física que atienden la población general (Ej: gimnasios de aptitud física (véase Tabla 1). En los próximos parrafos se discutirá este asunto. Programas de Rehabilitación en Escenarios Clínicos En estos contextos, el plan de emergencia debe de ajustarse a las emergencias médicas particulares que pueden surgir en estas poblaciones, así como los equipos, materiales y fármacos que deberán incorporarse en la acción de urgencia correspondiente Protocolos Especiales Para los escenarios clínicos, es de vital importancia que el plan estatégico incluya un protocolo a seguir en caso de un paro cardiaco o evento isquémico temporero, angina de pecho, arritmias cardiacas peligrosas, eventos hipoglucémicos, hipotensión y broncoespasmo. Por ejemplo, en la presencia de una arritmia ventricular sintomática, se requiere que el paciente deje de hacer el ejercicio y se sienta. Inmediátamente, se habrá de establecer los signos vitales. Luego, se deberá consultar al médico y registrar un electrocardiograma (EKG) de 12 derivaciones. Si el problema ventricular persiste, se requiere que el afectado se transporte a la sala de emergencia. Si la persona presenta síntomas o pierde el concocimiento, es necesario iniciar el protocolo ACLS para taquicardia o arresto cardiaco (ACSN, 2014b, p. 312). Equipos y Provisiones Adicionales La necesidad de incluir otros equipos y medicamentos dependerá del tipo de paciente que participa en el programa (Ej: diabéticos, asmáticos, enfermos del corazón, y otros), las modalidades de ejercicios y actividades físicas que se realizan (Ej: caminar, ciclismo estático, entrenamiento con resistencias, y otros), el escenario clínico específico (Ej: rehabilitación cardiaca, rehabilitación pulmonar, programa de tratamiento para el síndrome metabólico, entrenamiento para pacientes HIV positivos, y otros), y el protocolo de emergencia establecido en la instalación física. Por ejemplo, podrá ser necesario incorporar glucómetros, aparatos de succión, y otros. Personal Requerido y Tipos de Competencias Para aquellos programas dirigidos a la rehabilitación cardiaca y pulmonar, es compulsorio disponer con la consultoría de un médico (American Association of Cardiovascular and Pulmonary Rehabilitation [AACPR], 2004a; American Association of Cardiovascular and Pulmonary Rehabilitation [AACPR], 2004b). También, en estos escenarios es necesario que se encuentre disponible un equipo de emergencia dirigido por un médico. El mismo, deberá estar disponible en casos que ocurra una situación de emergencia durante el periodo que se rehabilita el participante. Los fisiólogos clínicos del ejercicio, enfermeros, médicos y terapistas físicos deben de estar entrenados en medidas ACLS. Para pacientes estratificados como alto riesgo, durante la prueba de esfuerzo, o sesiones de ejercicio, es imperante la disponibilidad inmediata de uno (o dos, que es lo recomendado) personal entrenado en ACLS, y un médico. Documentación y Reportes Necesarios Es muy importante que se genere un informe luego de haber acontecido la emergencia, sin importar si es de vida o muerte, o aquellas de menor gravedad. Este reporte deberá someterse al departamento correspondiente, el cual procederá a evaluar el mismo. Programas de Aptitud Física en Escenarios No Clínicos En estos establecimientos es, también, necesario el desarrollo de un plan protocolario para circunstancias de emergencias. Las instalaciones físicas que ostentan programas de aptitud física y ejercicio para sus participantes, requieren poseer un formulario de autorización médica firmada. Esta forma se utilizará para autorizar el acceso al historial médico y contactos de emergencia de un accidentado en estado inconsciente. Claro, también se necesitan ciertos otros documentos legales, como: 1) exencion (liberación) de responsabilidad, y 2) supuesto (asunción) de riesgo. EMERGENCIAS MÉDICAS VINCULADAS CON LA PRÁCTICA DE EJERCICIOS-ESTRATEGIAS DE PREVENCIÓN SECUNDARIA Según fue discutido en párrafos anteriores, el plan preventivo para emergencias y traumas físicos debe estar enfocado en evitar al mínimo incidentes de urgencias que resulten de las sesiones regulares de ejercicio o actividad física. Como sabemos, esto requiere un sistema de evaluación pre-participación efectiva que determine, y estratifique, los riesgos clínicos que posea los potenciales participantes. También, es crucial generar una prescripción de ejercicio fundamentada en tal evaluación de la salud, en el historial médico del futuro participante y en las pruebas de aptitud física y ergométricas. Se pueden incorporar métodos de campo o de laboratorio en estas circunstancias. Por ejemplo, como una evaluación de laboratorio, tenemos la implementación de pruebas ergométricas submáximas o máximas, dirigidas a determinar la capacidad funcional del individuo, o nivel de tolerancia cardiorrespiratoria/aeróbica. Las estrategias administrativas enfocadas hacia la planificación de sesiones de charlas educativas al participante, representa otro componente esencial para la prevención de urgencias clínicas graves, u aquellas de menor gravedad. De igual importancia, planificar un sistema de adiestramientos, basado en competencias, para los empleados que forme parte del personal del programa de ejercicio, así como para consultores o contratistas que atienden la necesidad de conocer el estado clínico, y riesgos médicos, de los participantes. Como regla pre-establecida, se recomienda que la oficina de recursos humanos, así como el director del programa, se encarguen de verificar las credenciales del personal reclutado para atender el programa de ejercicio. Tal comprobación deberá incluir las correspondientes certificaciones y licenciaturas que indican un apropiado nivel de peritaje para trabajar con la población específica que pertenece el programa en la instalación física dada. Otro aspecto que asegura un mayor grado de seguridad es el sistema protocolar empleado para supervisar a los participantes durante sus ejecutorias en el programa, lo cual incluye las pruebas de capacidad funcional y las sesiones de ejercicios. Para esto, es necesario que exista la cantidad de personal adecuado para superviar el número correspondiente de participantes. Esto también dependerá de cuan grande sea el salón de ejercicio. Estos arreglos permite que los participantes se muevan con fluidez y sin el peligro de tropezar o sufrir algún trauma o caída (apropiado flujo de tráfico). También, tal medida preventiva asegura que fluya adecuadamente un evento de emergencia (respuesta de emergencia rápida). El sistema (criterios) empleado para seleccionar los equipos de ejercicio, y su mantenimiento, es otro factor de seguridad que se requiere considerar. Más aún, cuando el especialista del ejercicio (Ej: fisiólogo del ejercicio clínico) se percate de un problema clínico peligroso (Ej: paro cardiaco súbito), o se le acerca el participante a exponerle síntomas de considerable gravedad, deben estar accesible los formularios necesarios para referir al participate hacia el personal clínico correspondiente. RESUMEN Todo tipo de instalación física que provea un programa de aptitud física o ejercico, ya sea bajo un contexto clínico (Ej: rehabilitación cardiaca) o comunitario (Ej: gimnasio que entrena los componentes de la aptitud física, particularmente los constituyentes de la salud, o de enfoque recreativo) deberán desarrollar un documento que delinee un plan de seguridad y emergencia, el cual incorpore mecanismos protocolarios efectivos y políticas administrativas que faciliten cualquier acaecimiento de urgencia. Este documento debe estar disponible al personal, de surgir alguna emergencia. Tal plan, debe contemplar la logística tocante al personal requerido que habrá de intervenir cuando surja la emergencia. Es imperante que este sistema de prevención y seguridad cumpla con los estándares locales, posea los criterios para que sean acreditados (o certificados) por las organizaciones correspondientes (Ej: Medical Fitness Association o MFA, siglas en ingles, y AACVPR), y suministre al participante un servicio de alta seguridad, de manera que se disponga de un programa de ejercicio supervisado de elevada efectividad. Este plan se debe revisar con regularidad. Para asegurar un alto grado de efectividad de este designio de emergencia y seguridad, es de vital importancia que se planifique en el año talleres frecuentes de adiestramientos sobre el manejo adecuado de situaciones de urgencias médicas mayores (de vida o muerte) o de menor gravedad (Ej: lesiones musculo-esqueléticas). La población objetivo (hacia donde se dirigen los esfuerzos) para tal entrenamiento, o actualización de nuevas técnicas de emergencias médicas, representan los empleados del programa, así como otros a tiempo parcial (o contratistas). Esto es particularmente importante para el equipo de emergencia desarrollado para actuar con prontitud y efectividad en tales situaciones. Este proceso incluye, también, prácticas y simulacros. Finalmente, posterior al evento de emergencia, es crucial disponer de un seguimiento del mismo, incluyendo la generación de los informes correspondientes y la evaluación del incidente. Todo este proceso ayuda a evitar posibles intervenciones legales por parte del accidentado. CONTROLES DE CALIDAD CONTRA PATÓGENOS DE ORIGEN SANGUÍNEO CONSIDERACIONES LEGALES PARA LOS PROVEEDORES DE PROGRAMAS DE EJERCICIOS, ACTIVIDAD FÍSICA Y DEPORTES LA IMPORTANCIA DE POSEER LAS CERTIFICACIONES CORRESPONDIENTES EL PERSONAL QUE DISEÑA, IMPLEMENTA Y SUPERVISA LOS EJERCICIOS FÍSICOS, LA ACTIVIDAD FÍSICA Y LOS DEPORTES Programa de Certificaciones Reconocidas Internacionalmente LAS INSTALACIONES FÍSICAS (EJ: GIMNASIOS) DEDICADAS A PROVEER SERVICIOS DE EJERCICIO Y DEPORTES LA TRASCENDENCIA DE UN SISTEMA DE
COMUNICACIÓN EFECTIVA ENTRE
RECOMENDACIOPNES PARA LOS PARTICIPANTES
TALES COMO LA VESTIMENTA Y CALZADO APROPIADO, CONSIDERACIONES SOBRE LA TEMPERATURA Y LA HUMEDAD RELATIVA, LA COMIDA SUGERIDA PRE-EJERCICIO Y, EL USO DE FÁRMACOS Y OTRAS SUSTANCIAS (EJ: ALCOHOL, BEBIDAS QUE POSEEN CAFEÍNA Y FUMAR CIGARRILLOS)
EMAS DIRIGIDOS A EVALUAR LA SALUD DE LOS POTENCIALES PARTICIPANTES
Tabla 2-39: Recomendaciones a seguir cuando se Prescriba el Tipo de Ejercicio
Para Adolescentes Obesos
Al calentar antes de un ejercicio, se disminuyen los riesgos de lesiones
musculoesqueletales y de anormalidades electrocardiográficas. El fin es preparar
al cuerpo para la fase aeróbica. Esto es un hecho, porque durante el
calentamiento aumenta la circulación, temperatura corporal y la flexibilidad de
las articulaciones. El incremento en la circulación sistémica durante el
calentamiento reduce las posibilidades de un mareo y/o desmayo. Una mejor
flexibilidad alcanzada durante el calentamiento (a través de ejercicios de
estiramiento) disminuyen el riesgo de un desgarre en el ligamento, tendón o
músculo. CONCLUSIÓN
REFERENCIAS Abbott, A. A. (2013). Cardiac arrest litigations. ACSM'S Health & Fitness Journal, 17(1), 31-34. doi:10.1249/FIT.0b013e3182794228. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2013/01000/Cardiac_Arrest_Litigations.10.aspx Abbott, A. A. (2012). The legal aspects: Scope of practice. ACSM'S Health & Fitness Journal, 16(1), 31-34. doi:10.1249/FIT.0b013e31823d0452. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2012/01000/The_Legal_Aspects__Scope_of_Practice.10.aspx Abbott, A. A. (2012). Code blue: Member down. ACSM'S Health & Fitness Journal, 16(3), 31-34. doi:10.1249/01.FIT.0000414742.57332.b5. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2012/05000/Code_Blue___Member_Down.10.aspx Abbott, A. A. (2012). Emergency pesponse plan. ACSM'S Health & Fitness Journal, 16(5), 33-36. doi:10.1249/FIT.0b013e318264cc4b. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2012/09000/Emergency_Response_Plan.10.aspx Abbott, A. A. (2011). Fitness facility orientation. ACSM'S Health & Fitness Journal, 15(3), 38-40. doi:10.1249/FIT.0b013e3182160f8b. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2011/05000/Fitness_Facility_Orientation.12.aspx Albert, C. M., Mittleman, M. A., Chae, C. U., Lee, I. M., Hennekens, C. H., & Manson, J. E., (2000). Triggering of sudden death from cardiac causes by vigorous exertion. The New England Journal of Medicine, 343(19), 1355-1361. Recuperado de http://www.nejm.org/doi/pdf/10.1056/NEJM200011093431902 American Association of Cardiovascular and Pulmonary Rehabilitation [AACVPR] (2013). AACVPR Program Certification. Recuperado de https://www.aacvpr.org/Certification/tabid/63/Default.aspx American Association of Cardiovascular and
Pulmonary Rehabilitation [AACVPR] (2004a). Guidelines for Cardiac
Rehabilitation and Secondary Prevention Programs (4ta. ed.). Champaign,
IL: Human Kinetics. 280 pp. American College of Sports Medicine [ACSM] (2014a). ACSM's Guidelines for Exercise Testing and Prescription (9na. ed., pp. 19-36, 40-57, 199, 216-223, 242, 407-412, 419-436). Philadelphia, PA: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (2014b). ACSM's Resource Manual for Guidelines for Exercise Testing and Prescription (7ma. ed., pp. 66, 73, 160-168, 170-177, 309-321, 324-330, 474, 542, 546, 547, 624). Philadelphia, PA: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (1990). The recommended quantity and quality of exercise for developing and maintaining cardiorespiratory and muscular fitness in healthy adults. Medicine & Science in Sports & Exercise, 22(2), 265-274. American College of Sports Medicine [ACSM] (1998). American College of Sports Medicine Position Stand and American Heart Association. Recommendations for cardiovascular screening, staffing, and emergency policies at health/fitness facilities. Medicine & Science in Sports & Exercise, 30(6), 1009-1018. Recuperado de http://journals.lww.com/acsm-msse/Fulltext/1998/06000/AHA_ACSM_Joint_Position_Statement__Recommendations.34.aspx American College of Sports Medicine [ACSM], Sawka, M., N., Burke, L. M., Eichner, E. R., Maughan, R. J., Montain, S. J., & Stachenfeld, N. S.(2007). American College of Sports Medicine position stand. Exercise and fluid replacement. Medicine and Science in Sports and Exercise, 39(2), 377-390. doi:10.1249/mss.0b013e31802ca597. Recuperado de http://aprendeenlinea.udea.edu.co/lms/moodle/file.php/124/PositionACSM2007_2_1_.pdf American College of Sports Medicine [ACSM], Armstrong, L. E., Casa, D. J., Millard-Stafford, M., Moran, D. S., Pyne, S. W., & Roberts, W. O. (2007). American College of Sports Medicine position stand. Exertional heat illness during training and competition. Medicine and Science in Sports and Exercise, 39(3), 556-572. doi:10.1249/MSS.0b013e31802fa199. Recuperado de http://stopsportsinjuries.reingoldweb.com/files/pdf/ACSM-position-statement-Exertional-Heat-Illness.pdf American Heart Association [AHA] (2011). Heartsaver®: Primeros auxilios con RCP y DEA. Estados Unidos: Ameriocan Heart Association. Armstrong, L. E. (2000). Performance in Extreme Environments. Champaign, IL: Human Kinetics. Balady, G. J., Chaitman, B., Foster, C., Froelicher, E., Gordon, N., & Van Camp, S. (2002). Automated external defibrillators in health/fitness facilities: supplement to the AHA/ACSM Recommendations for Cardiovascular Screening, Staffing, and Emergency Policies at Health/Fitness Facilities. Circulation, 105(9), 1147-1150. doi:10.1161/hc0902.105998. Recuperado de http://circ.ahajournals.org/content/105/9/1147.full.pdf+html Binkley,H. M., Beckett, J., Casa, D. J., Kleiner, D. M., & Plummer, P. E. (2002).National Athletic Trainers' Association position statement: Exertional heat illnesses. Journal of Athletic Training, 37(3), 329-343. Recuperado de http://www.nata.org/sites/default/files/ExternalHeatIllnesses.pdf Bishop, D. D. (2003). Warm up I: potential mechanisms and the effects of passive warm up on exercise performance. Sports Medicine, 33(6), 439-454. Recuperado de la base de datos de EBSCOhost (SPORTDiscus with Full Text). Campbell, M. E., Li, Q., Gingrich, S. E., Macfarlane, R. G., & Cheng, S. (2005). Should people be physically active outdoors on smog alert days? Canadian Journal of Public Health, 96(1), 24-28. Casa, D. J., & Yeargin, S. W. (2005). Avoiding dehydration among young athletes. ACSM'S Health & Fitness Journal, 9(3), 20-23. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2005/05000/Avoiding_Dehydration_Among_Young_Athletes.8.aspx Casa, D. J., Armstrong, L. E., Hillman, S. K., Montain, S. J., Reiff, R. V., Rich, B. S. E., Roberts, W. O., & Stone, J. A. (2000). National Athletic Trainers' Association position statement: Fluid replacement for athletes. Journal of Athetic Training, 5(2), 212–224. Recuperado de http://www.nata.org/sites/default/files/FluidReplacementsForAthletes.pdf Chandra, N., Bastianen, R., Papadakis, M., & Sharma, S. (2013). Sudden Cardiac Death in Young Athletes : Practical Challenges and Diagnostic Dilemmas. Journal of the American College of Cardiology, 6(10), 1027-1040. Recuperado de http://www.sciencedirect.com/science/article/pii/S073510971205735X Davidson, D., & Eickhoff-Shemek, J. M. (2006). The legal aspects: Is your emergency action plan complete?. ACSM'S Health & Fitness Journal, 10(1), 29-31. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2006/01000/The_Legal_Aspects__Is_Your_Emergency_Action_Plan.11.aspx Dehn, M. M., Mullins, C. B. (1984). Design and implementation of exercise training regimens. En N. K. Wenger, & H. K. Hellerstein (Eds.), Rehabilitation of the Coronary Patient (2da. ed., pp. 321-376). New York: John Wiley & Sons. DeSimone, G., & Stenger, L. (2012). Profile of a group exercise participant: health screening tools. En G. DeSimone (Ed.), ACSM's Resources for the group exercise instructor (pp. 10-33). Philadelphia: Lippincott Williams & Wilkins. Eickhoff-Shemek, J. (2011). 10 yars as legal columnist: A review and personal perspective. ACSM'S Health & Fitness Journal, 15(1), 34-37. doi:10.1249/FIT.0b013e318201cfa5. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2011/01000/10_Years_as_Legal_Columnist__A_Review_and_Personal.12.aspx Eickhoff-Shemek, J. M. (2010). Treadmill injuries: An analysis of case law. ACSM'S Health & Fitness Journal, 14(1), 39-41. doi:10.1249/FIT.0b013e3181c6709d. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2010/01000/Treadmill_Injuries__An_Analysis_of_Case_Law.12.aspx Fletcher, G. F., Balady, G. J., Amsterdam, E. A., Chaitman, B., Eckel, R., Fleg, J., Froelicher, V. F., Leon, A. S., Piña, I. L., Rodney, R., Simons-Morton, D. A., Williams, M. A., & Bazzarre, T. (2001). Exercise standards for testing and training: a statement for healthcare professionals from the American Heart Association. Circulation, 104(14), 1694-1740. doi:10.1161/hc3901.095960. Recuperado de http://circ.ahajournals.org/content/104/14/1694.full.pdf+html Franklin, B. A. (1998). Pumping iron: Rationale, benefits, safety, and prescription reversing the "age-related" decline in muscle function. ACSM'S Health & Fitness Journal, 2(5), 12-15. Fry, G., & Berra, K. (1981). YMCArdiac Therapy (pp. 285-286). Chicago: National Health Enhancement Programs of the National Council of the Young Men's Christian Associations of the United States of America. Fuster, D, Solá, M., Magriñá, J., García, A., Pavía, J., Vidal-Sicart, S., Huguet, M., & Muxí, A. (1999). Gammagrafía miocárdica de perfusión con 99m Tc-sestamibi sincrónica con el ECG y gam-magrafía miocárdica de perfusión con reinyección de 201 TI a las 24 horas ¿Son técnicas comparables?. Revista Española de Medicina Nuclear, 18(3), 169-175. Recuperado de http://www.elsevier.es/es/revistas/revista-espa%C3%B1ola-medicina-nuclear-e-imagen-molecular-125/gammagrafia-miocardica-perfusion-99m-tc-sestamibi-sincronica-ecg-13006314-originales-1999?bd=1 Garber, C. E., Blissmer, B., Deschenes, M. R., Franklin, B. A., Lamonte, M. J., Lee, I. M., Nieman, D. C., & Swain, D. P. (2011). American College of Sports Medicine position stand. Quantity and quality of exercise for developing and maintaining cardiorespiratory, musculoskeletal, and neuromotor fitness in apparently healthy adults: guidance for prescribing exercise. Medicine & Science in Sports & Exercise, 43(7), 1334-1359. doi:10.1249/MSS.0b013e318213fefb. Recuperado de http://journals.lww.com/acsm-msse/Fulltext/2011/07000/Quantity_and_Quality_of_Exercise_for_Developing.26.aspx Giri, S., Thompson, P. D., Kiernan, F. J., Clive, J., Fram, D. B., Mitchel, J. F., Hirst, J. A., McKay, R. G., Waters, D. D. (1999). Clinical and angiographic characteristics of exertion-related acute myocardial infarction. The Joournal fo the American Medical Association, 282(18), 1731-1736. doi:10.1001/jama.282.18.1731. Recuperado de http://jama.jamanetwork.com/article.aspx?articleid=192081 Hallqvist, J., Möller, J., Ahlbom, A., Diderichsen, F., Reuterwall, C., & de Faire, U. (2000). Does heavy physical exertion trigger myocardial infarction? A case-crossover analysis nested in a population-based case-referent study. American Journal of Epidemiology, 151(5), 459-467. Recuperado de http://aje.oxfordjournals.org/content/151/5/459.long Humphrey, R. H. (2005). Clinical applications: Chronic heart failure: The next wave. ACSM'S Health & Fitness Journal, 9(2), 33-34. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2005/03000/Clinical_Applications__Chronic_Heart_Failure__The.11.aspx Kolovou, T. A.(2011). Say what? the lost art of effective listening. ACSM'S Health & Fitness Journal, 15(4), 24-28. doi:10.1249/FIT.0b013e31821ec8a6. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2011/07000/Say_What__the_Lost_Art_of_Effective_Listening.8.aspx Lopategui Corsino, E. (2006a). Bienestar y calidad de vida (pp. 4, 11-12, 22-24, 44, 65, 76, 78, 521-522). New Jersey: John Wiley & Sons. Lopategui Corsino, E. (2006b). Experiencias de laboratorio: Bienestar y calidad de vida (pp. 139-141). New Jersey: John Wiley & Sons. Lynch, D. J. (2008). Medical fitness facility certification: Are you prepared?. ACSM'S Health & Fitness Journal, 12(3), 27-30. doi:10.1249/FIT.0b013e31817047fe. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2008/05000/MEDICAL_FITNESS_FACILITY_CERTIFICATION__Are_you.9.aspx Lynch, D. J. (2006). Did Someone Say "JCAHO"?. ACSM'S Health & Fitness Journal, 10(4), 31-34. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2006/07000/Did_Someone_Say__JCAHO__.9.aspx Medical Fitness Association [MFA], (2009). Facility standards and guidelines for medical fitness center facilities. Monterey, CA: Healthy Learning. 186 pp. Medical Fitness Association [MFA] (2012).
Facility certification. Recuperado de
http://www.medicalfitness.org/?page=Certification Mittleman, M. A., (2005). Trigger of acute cardiac events: new insights. American Journall of Medical Sports, 4, 99-102. Mittleman, M. A., Maclure, M., Tofler, G. H., Sherwood, J. B., Goldberg, R. J., & Muller, J. E. (1993). Triggering of acute myocardial infarction by heavy physical exertion. Protection against triggering by regular exertion. Determinants of Myocardial Infarction Onset Study Investigators. The New England Journal of Medicine, 329(23), 1677-1683. doi:10.1056/NEJM199312023292301. http://www.nejm.org/doi/pdf/10.1056/NEJM199312023292301 Morse, E., & Funk, M. (2012). Preparticipation screening and prevention of sudden cardiac death in athletes: Implications for primary care. Journal of The American Academy of Nurse Practitioners, 24(2), 63-69. doi:http://dx.doi.org/10.1111/j.1745-7599.2011.00694.x. Recuperado de la base de datos de EBSCOhost (CINAHL with Full Text). Noakes, T. D. (1998). Sudden death and exercise. Sportscience, 2(4). Recuperado de http://www.sportsci.org/jour/9804/tdn.html Peterson, J. A. (2009). 10 common-sense safety tips for exercise enthusiasts. ACSM'S Health & Fitness Journal, 13(2), 46. doi:10.1249/FIT.0b013e3181998c64. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2009/03000/10_Common_Sense_Safety_Tips_for_Exercise.17.aspx Peterson, J. A. (2006). Take ten: Take-and-save: 10 risk-management steps that every health/fitness facility should take. ACSM'S Health & Fitness Journal, 10(6), 50. doi:10.1249/01.FIT.0000252530.34316.10. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2006/11000/Take_Ten__Take_and_Save__10_Risk_management_Steps.18.aspx Peterson, J. A. (2005). Take ten: Take-and-save: 10 common mistakes made by individuals who engage in aerobic exercise. ACSM'S Health & Fitness Journal, 9(3), 44. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2005/05000/Take_Ten__Take_and_Save__10_Common_Mistakes_Made.16.aspx Peterson, J. A., & Tharrett, S. J. (2012). ACSM's Health/Fitness facility standards and guidelines (4ta. ed.). Champaign, IL: Human Kinetics. Pronk, N. (2008). Situation-background-assessment-recommendation: A practitioner's communication tool. ACSM'S Health & Fitness Journal, 12(5), 42-43. doi:10.1249/FIT.0b013e318184a27e. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2008/09000/Situation_Background_Assessment_Recommendation__A.14.aspx Pronk, N. (2011). A global approach. ACSM'S Health & Fitness Journal, 15(5), 48-50. doi:10.1249/FIT.0b013e318229cd7e. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2011/09000/A_Global_Approach.14.aspx Rodgers, G. P., Ayanian, J. Z., Balady, G., Beasley, J. W., Brown, K. A., Gervino, E. V., Paridon S, Quinones, M., Schlant, R. C., Winters, W. L. Jr., Achord, J. L., Boone, A. W., Hirshfeld, J. W. Jr., Lorell, B. H., Rodgers, G. P., Tracy, C. M., & Weitz, H. H. (2000). American College of Cardiology/American Heart Association Clinical Competence statement on stress testing: a report of the American College of Cardiology/American Heart Association/American College of Physicians--American Society of Internal Medicine Task Force on Clinical Competence. Circulation, 102(14), 1726-1738. doi: 10.1161/01.CIR.102.14.1726. Recuperado de http://circ.ahajournals.org/content/102/14/1726.full.pdf+html Roy, B. A. (2007). The Medical Fitness Model: Facility standards and guidelines. ACSM'S Health & Fitness Journal, 11(1), 28-30. doi:10.1249/01.FIT.0000257709.92115.f2. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2007/01000/The_Medical_Fitness_Model__Facility_Standards_and.9.aspx Sanders, M. E. (2006). Spring activities into your daily living. ACSM'S Health & Fitness Journal, 10(2), 32-34. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2006/03000/Spring_Activities_Into_Your_Daily_Living.11.aspx Sanders, M. E. (2006). On the floor: Family pool play for health. ACSM'S Health & Fitness Journal, 10(4), 35-37. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2006/07000/On_The_Floor__Family_Pool_Play_for_Health.10.aspx Sanders, M. (2005). On the floor: Exploring the Hatha Yoga Fit in fitness programs. ACSM'S Health & Fitness Journal, 9(2), 24-27. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2005/03000/On_the_Floor__Exploring_the_Hatha_Yoga_Fit_in.8.aspx s.a. (2008). MFA Newsbriefs: Medical fitness facilities can now apply for certification. ACSM'S Health & Fitness Journal, 12(6), 3. doi:10.1249/01.FIT.0000312426.83194.1d. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2008/11000/MFA_Newsbriefs.3.aspx Samsoe, M. (1984). Patient safety and
emergency considerations. En: L. K. Hall, G. C. Meyer & H. K. Hellerstein
(Eds.), Cardiac rehabilitation: Exercise testing and prescription
(pp. 429-436). New York: Spectrum Publications, Inc. Sorace, P., Ronai, P., & Churilla, J. R. (2008). Resistance training for cardiac patients: Maximizing Rehabilitation. ACSM'S Health & Fitness Journal, 12(6), 22-28. doi:10.1249/01.FIT.0000312430.75570.93. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2008/11000/RESISTANCE_TRAINING_FOR_CARDIAC_PATIENTS_.8.aspx Thompson, D. L. (2007). Fitness focus copy-and-share: Cycling-Getting Started. ACSM'S Health & Fitness Journal, 11(3), 4. doi:10.1249/01.FIT.0000269065.33959.f9. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2007/05000/Fitness_Focus_Copy_and_Share__Cycling_Getting.4.aspx Thompson, D. L. (2010). Fitness focus copy-and-share: swimming. ACSM'S Health & Fitness Journal, 14(4), 4. doi:10.1249/FIT.0b013e3181e348cc. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2010/07000/Fitness_Focus_Copy_and_Share__Swimming.4.aspx Thompson, D. L. (2007). Fitness focus copy-and-share: Exercise during pregnancy. ACSM'S Health & Fitness Journal, 11(4), 4. doi:10.1249/01.FIT.0000262485.43820.c3. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2007/03000/Fitness_Focus_Copy_and_Share__Exercise_During.4.aspx Thompson, P. D., Franklin, B. A., Balady, G. J., Blair, S. N., Corrado, D., Estes, N. A., Fulton, J. E., Gordon, N. F., Haskell, W. L., Link, M. S., Maron, B. J., Mittleman, M. A., Pelliccia, A, Wenger, N. K., Willich, S. N., & Costa, F.(2007). Exercise and acute cardiovascular events placing the risks into perspective: a scientific statement from the American Heart Association Council on Nutrition, Physical Activity, and Metabolism and the Council on Clinical Cardiology. Circulation, 115(17), 2358-2368. doi:10.1161/CIRCULATIONAHA.107.181485. Recuperado de http://circ.ahajournals.org/content/115/17/2358.full.pdf+html Thompson, P. D., Funk, E. J., Carleton, R. A., & Sturner, W. Q. (1982). Incidence of death during jogging in Rhode Island from 1975 through 1980. The Journal of the American Medical Association, 247(18), 2535-2538. Vehrs, P. R. (2005). Strength training in children and teens: Implementing Safe, Effective & Fun Programs-Part Two. ACSM'S Health & Fitness Journal, 9(4), 13-18. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2005/07000/Strength_Training_in_Children_and_Teens_.7.aspx Whang, W., Manson, J. E., Hu, F. B., Chae, C. U., Rexrode, K. M., Willett, W. C., Stampfer, M. J., & Albert, C. M. (2006). Physical exertion, exercise, and sudden cardiac death in women. The Journal of the American Medical Association, 295(12), 1399-1403. Recuperado de http://jama.jamanetwork.com/article.aspx?articleid=202586 Willich, S. N., Lewis, M., Löwel, H., Arntz, H. R., Schubert, F., & Schröder, R. (1993). Physical exertion as a trigger of acute myocardial infarction. Triggers and Mechanisms of Myocardial Infarction Study Group. The New England Journal of Medicine, 329(23), 1684-1690. Recuperado de http://www.nejm.org/doi/pdf/10.1056/NEJM199312023292302
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||