|
Loading
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Página Principal | Universitario | Académico | Recursos | Tendencias | Glosario |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
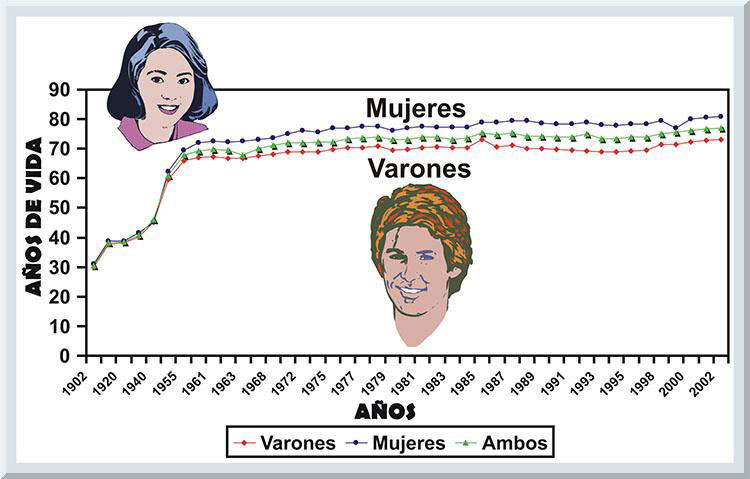
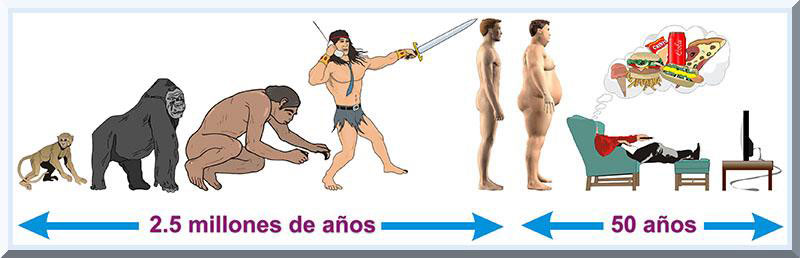
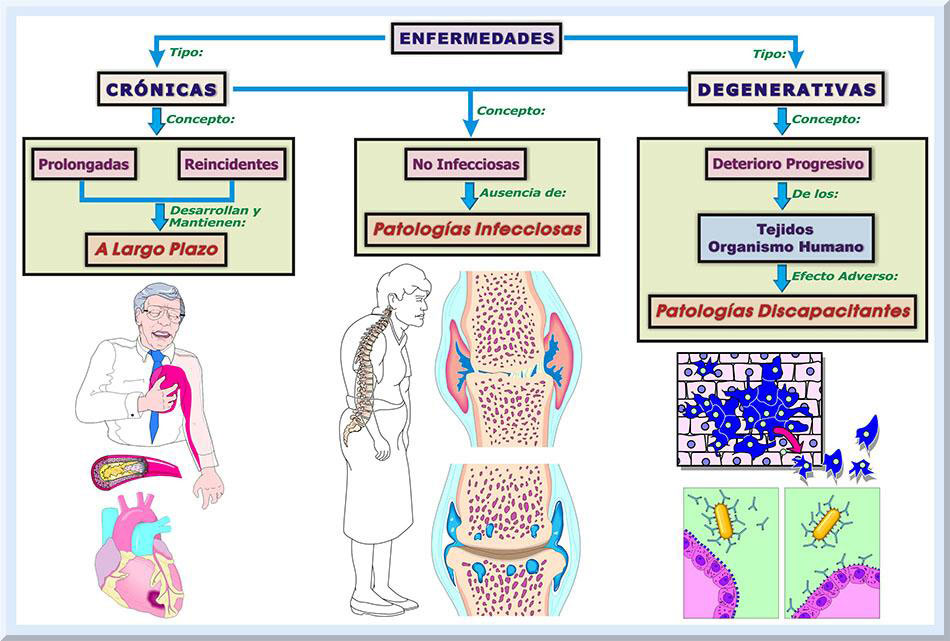
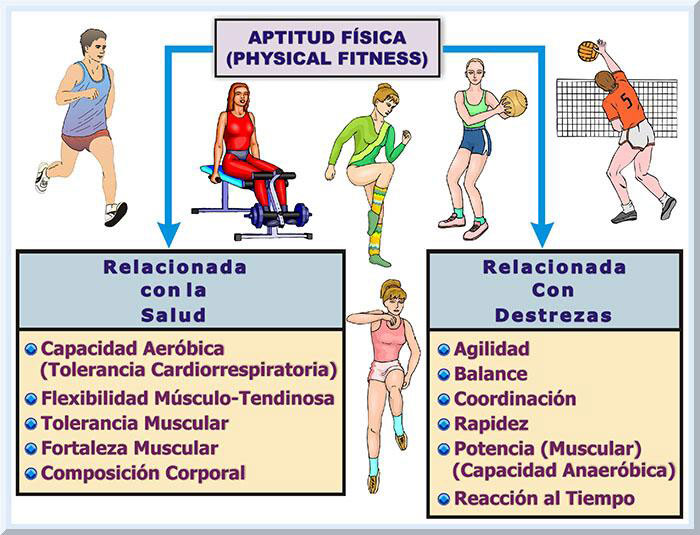
INTRODUCCIÓN El ser humano representa una entidad viviente que posee una expectativa de vida al nacer relativamente prolongada (véase Gráfico 1). Según el Departamento de Salud, en su Informe Anual de Estadísticas Vitales en Puerto Rico (2004), la esperanza de vida al nacer en Puerto Rico para el 2002 era de 77.1 años para la población general (ambos sexos). En cambio, en el 1950 la expectativa de vida general no sobrepasaba los 61 años de edad (60.9). Cuando el tratamiento estadístico se analiza por sexo, la población femenina exceden por 7 años a los varones, 80.9 años y 73.2 años, respectivamente. Por el contrario la esperanza de vida al nacer en el 1950 era muy similar para ambos sexos, 62.4 años en las hembras y 59.5 años en el grupo de varones.
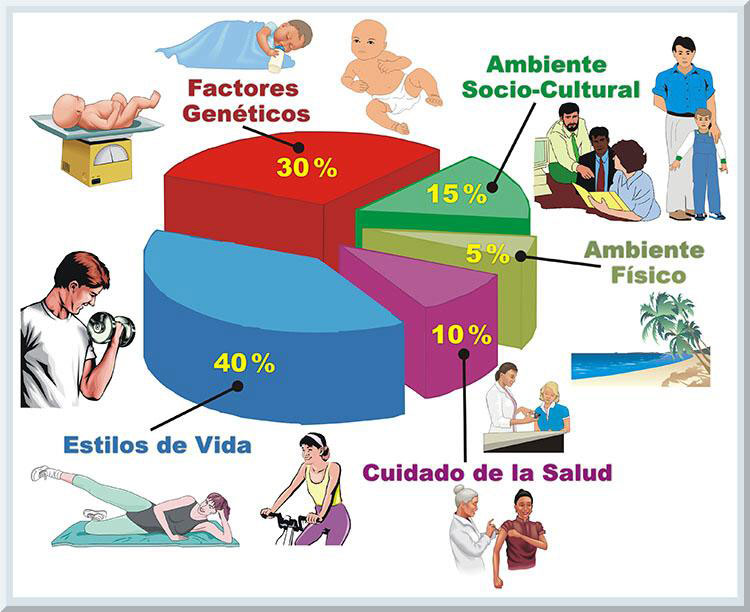
Dependiendo de varios factores (i.e., estilos de vida, cuidado de la salud, el ambiente físico-biológico, el ambiente social y los factores genéticos) (Lopategui, 2006, pp. 11-12; McGinnis, Williams-Russo Knickman, 2002) que inciden en la salud del organismo humano, éste puede disfrutar una existencia productiva (véase Gráfico 2).
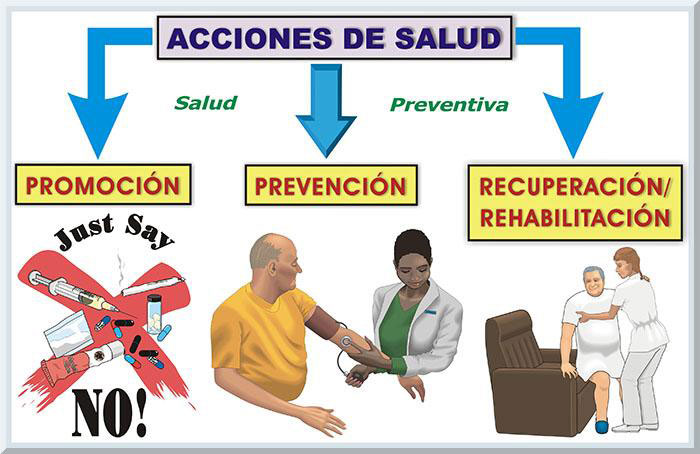
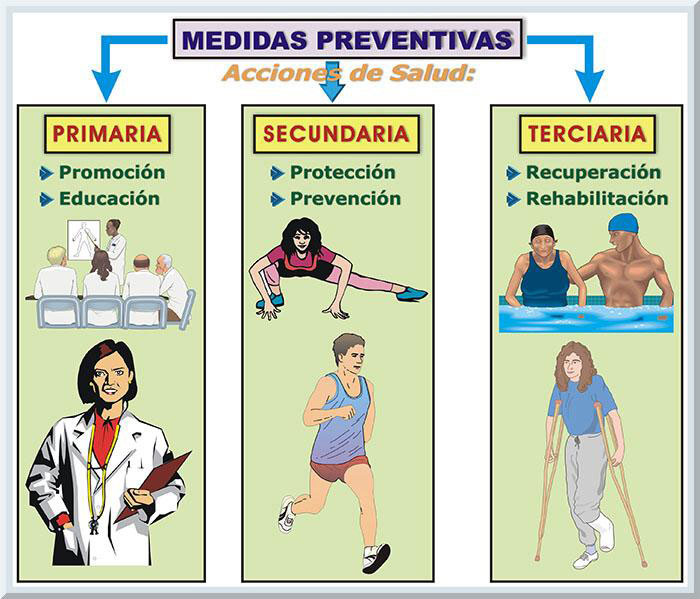
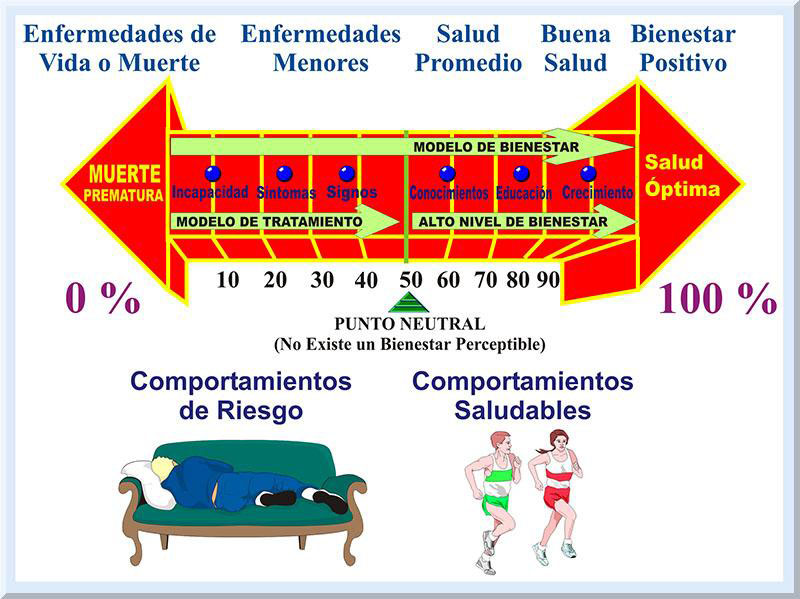
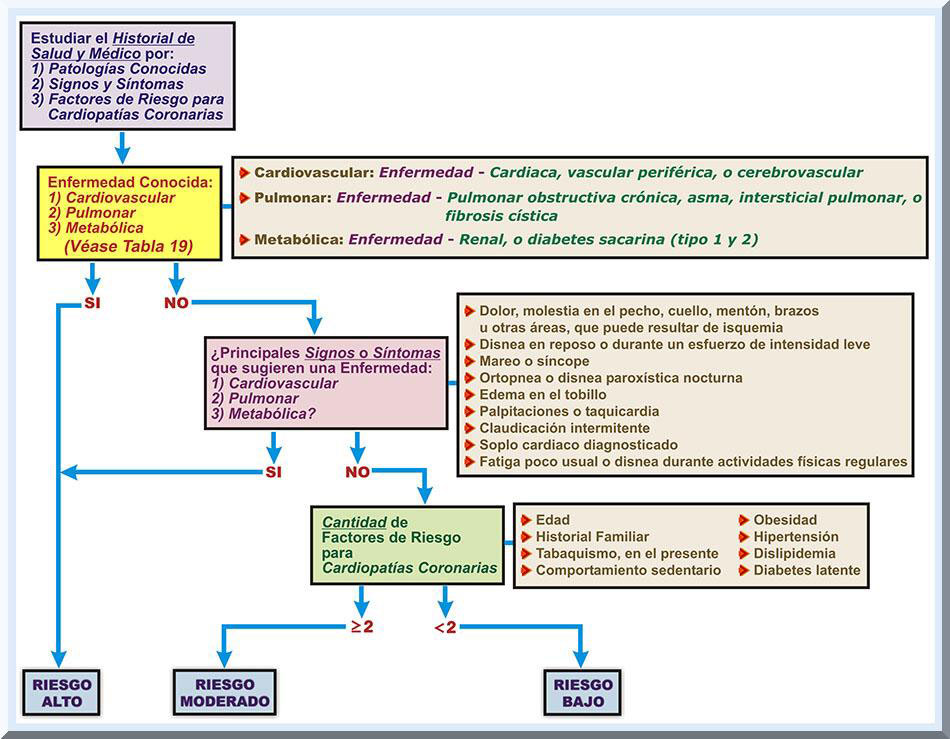
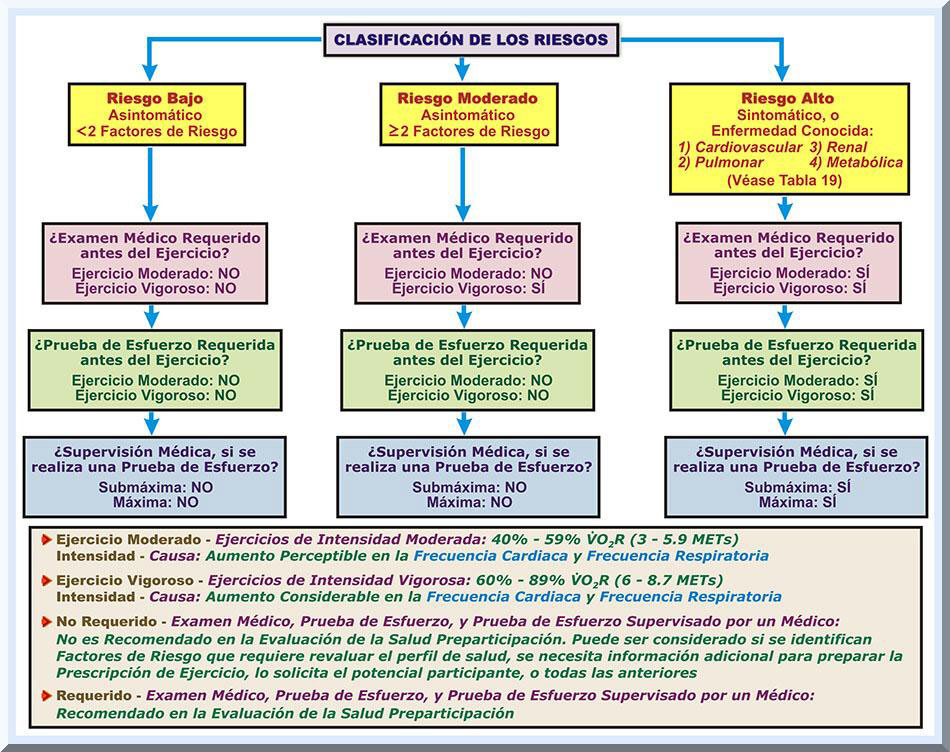
Claro esta, intervienen variables imprevistas, y aquellas que no son posibles controlar, que alteran el equilibrio homeostático de los sistemas orgánicos del individuo. Por ejemplo, siempre existe la posibilidad de accidentes que emergen súbitamente, los cuales pueden ocasionar alguna discapacidad o la muerte. A pesar de esto, la política pública se dirige hacia la prevención primaria, es decir, hacia acciones de salud que previenen el surgir prematuro de enfermedades degenerativas y una posible mortalidad resultante (véase Gráficos 3 y 4) (Lopategui, 1997, pp. 2-9).
Entonces, se trata de fomentar aquellos comportamientos que sean saludables y evitar las conductas consideradas como de riesgo. En este sentido, el ejercicio y la actividad física representan variables significativas vinculadas con el logro y mantenimiento de una vida saludable. La meta es, pues, incentivar a la población general a que se involucren en una mayor cantidad de actividades físicas diarias y se motiven ha participar en programas de ejercicio regulares. Esto significa que la meta es erradicar la vida sedentaria cotidiana y ocupacional a nivel global. Con el fin de disminuir las tasas de morbilidad y mortalidad que poseen una etiología hipocinética, es decir, aquellas que son originadas, principalmente, por la inactividad física, se han desarrollado varios delineamientos e iniciativas (Haskell, Lee, Pate, Powell, Blair, Franklin, Macera, Heath, Thompson & Bauman, 2007; Nelson, Rejeski, Blair, Duncan, Judge, King, Macera, & Castaneda-Sceppa, 2007) que buscan reducir las causas de muerte por enfermedades crónicas discapacitantes, donde uno de los factores de riesgo principales es la falta de ejercicio y la poca actividad física. TENDENCIAS EN EL CAMPO DE LA SALUD Y APTITUD FÍSICA El paradigma de la salud se encuentra constituido por un colectivo de dimensiones, los cuales poseen el potencial de afectar favorablemente, o de forma adversa, al bienestar de la persona. Estos componentes son el social, cultural, económico, genético y el cuidado de la salud (Blanchet, 1990). Se ha observado que gran parte de las variables que afectan la salud colectiva, y la personal, son los patrones de los estilos de vida que manifiesta una cultura o un grupo de personas. De hecho, el 40% de los determinantes que pueden alterar el equilibrio de la salud provienen de los comportamientos o estilos de vida (McGinnis, Williams-Russo Knickman, 2002). Esto significa que una gran porción de los factores que inciden en el estado de salud del individuo son prevenibles, con atención especial a las conductas constructivas (i.e, saludables o positivas). Una de las acciones de prevención de mayor impacto en la salud de una sociedad o individuo es el grado de regularidad con que se realizan las actividades físicas, así como ejercicios o entrenamiento físico (Roberts, & Barnard, 2005). Evolución de la Salud Pública A través de los años, las acciones de la salud pública, encaminadas hacia un fin educo-preventivo o terapéutico, evidencian una tendencia dinámica, pues reflejan el ajuste requerido ante las demandas sociales y económicas de la sociedad que corresponde a cada época. También, tal enfoque de la salud a nivel colectivo varía conforme surgen nuevos hallazgos provenientes de las investigaciones científicas que atañen a las ciencias de la salud y el movimiento humano. Al presente, las estrategias dirigidas a mejorar la salud del ser humano, o a mantener un nivel óptimo de la salud para una variedad de culturas, toman en consideración la ayuda que puede disponer diversas disciplinas, como lo son la psicología, sociología, antropología y otras. Este tipo de práctica se conoce con el nombre de transdisciplinario y se fundamenta en que el ser humano representa un ente unitario que puede ser afectado mediante un conjunto variado de dominios, es decir, vertientes biológicas o físicas, psicológicas y sociales. Esto significa que el individuo es un ser biopsicosocial, es decir, su bienestar dependerá de múltiples dimensiones, incluyendo también el componente espiritual y ecológico. Esto se encuentra alineado con la gran diversidad cultural insertada en nuestra sociedad (Santiago & Rosa, 2007). Entonces, los esfuerzos que tienen como meta mejorar la calidad de vida, para una colectividad o individuo, visualizan al ser humano como una entidad integrada de múltiples dimensiones, lo cual se conceptualiza como un enfoque holístico (Lopategui, 2006, p. 4). El Movimiento Humano: Perspectiva, Tendencias y Direcciones Nuestra sociedad refleja un grave problema de salud en todas sus dimensiones, particularmente la mental/emocional y la física. La industrialización y el desarrollo de la tecnología de la información (TI) han creado una cultura muy dependiente de las máquinas y medios de comunicación electrónicos. Consecuentemente, el ser humano ha dejado atrás la herramienta de sobrevivencia más antigua que posee, el movimiento (ejercicio, actividad física). Consecuentemente, se ha evolucionado hacia un patrón de estilo de vida hipocinético, permitiendo que los medios de comunicación televisiva se adueñen de nuestras decisiones intrínsecas. El resultado es una población enfermiza, con una diversidad de disturbios cardio-metabólicos, incluyendo e problema de la obesidad (véase Gráfico 5).
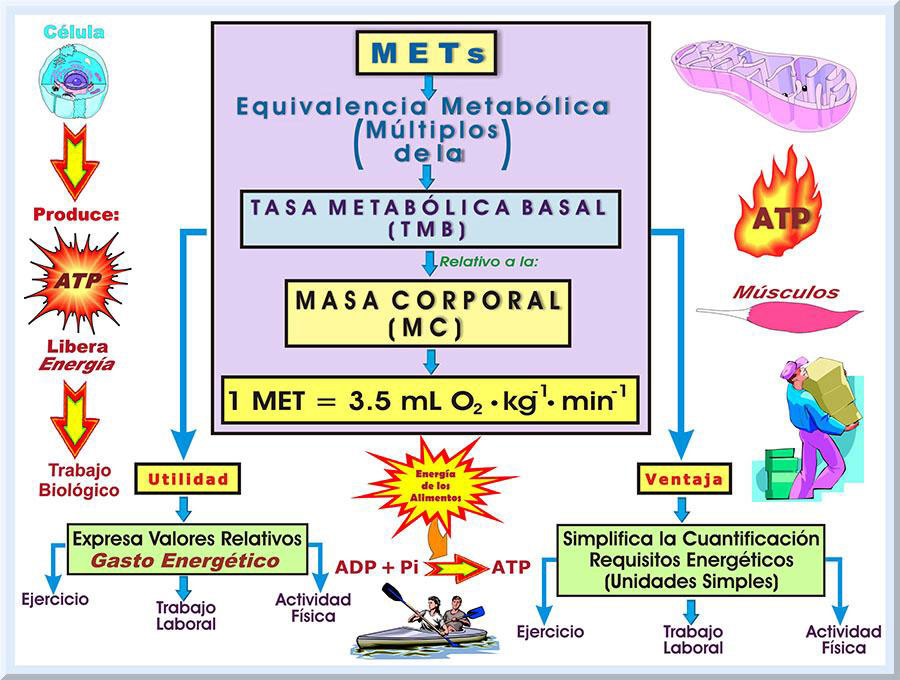
El Comportamiento Sedentario y el Estudio de la Inactividad Física o Sedentarismo En Puerto Rico, y en otros países, uno de los factores de riesgo principales para las cardiopatías coronarias (enfermedades en las arterias coronarias del corazón) es el sedentarismo. Este tipo de comportamiento se manifiesta cuando la persona incurre en muy poco, o ningún, movimiento a lo largo de periodos extensos de tiempo, donde se genera un escaso costo metabólico (Tremblay, Colley, Saunders, Healy & Owen, 2010). Por el otro lado, se ha expuesto que el concepto sedentario implica un tipo particular de comportamiento, el cual dispone de un subyugado movimiento físico y un atenuado expendio energético, específicamente menor, o igual, a 1.5 METs (Pate, O’neill & Lobelo, 2008; Tremblay, Colley, Saunders, Healy & Owen, 2010). Se ha definido al MET como la razón de la tasa metabólica de trabajo a un tasa metabólica estándar de 1.0 • kg-1 • h-1 (Ainsworth, Haskell, Whitt, Irwin, Swartz, Strath, O'Brien, Bassett, Schmitz, Emplaincourt, Jacobs & Leon, 2000). Para un adulto, el valor de un MET representa el promedio de la tasa metabólica basal relativa a la masa corporal (MC) por minuto (min), lo cual equivale aproximadamente a 3.5 O2 ml • kg-1 • min-1 (American College of Sports Medicine [ACSM], 2014, pp. 424, 468-469; McArdle, Katch & Katch, 2013, p. 204). También, 1 MET implica la tasa del expendio energético que ocurre durante el estado de reposo del organismo humano, específicamente en posición sentado (United States Department of Health and Human Services [USDHHS] (2008, p. C-4). Esto significa que los METs representan múltiplos del costo energético en reposo, una estrategia que facilita el cálculo, y expresión, del expendio energético de las actividades físicas (McArdle, Katch & Katch, 2013, p. 205) (véase Gráfico 6).
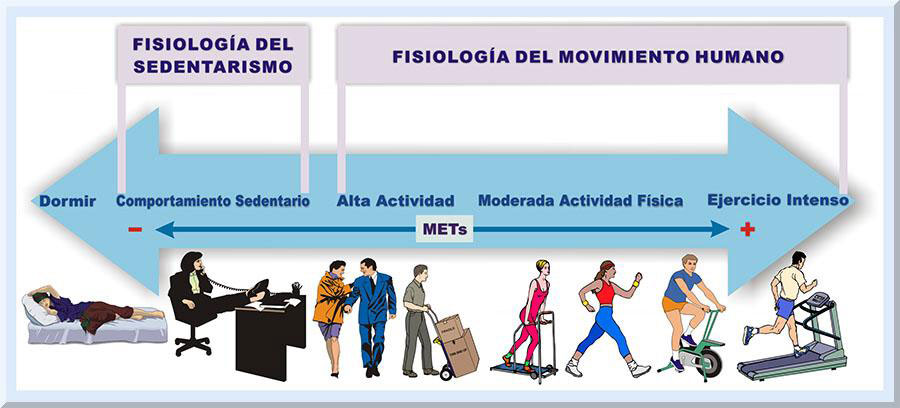
Fisiología de la Inactividad Física o del Sedentarismo La problemática del sedentarismo se ha estudiado a la saciedad (de Pontes, dos Santos, Monteiro, Carvalho de Araújo, da Silva, Duarte, Kumamoto, & Sandoval Vilches, 2008; Mark, 2008; Pate, O’neill, & Lobelo, 2008; Castillo, & Ramírez, 2009; Owen, Leslie, Salmon, & Fotheringham, 2000). Los efectos morfofuncionales agudos y crónicos de la inactividad física representan uno de los enfoques estudiados por la fisiología de la inactividad física (o fisiología del sedentarismo) (Hamilton, Hamilton & Zderic, 2007). Tremblay, Colley, Saunders, Healy y Owen (2010), diseñaron un modelo que describe el continuo del movimiento. Conforme se lleven a cabo los tipos de comportamiento que afecten el movimiento físico, con diferentes gradientes de intensidad, se evidencian una variedad de respuestas y adaptaciones fisiológicas y estructurales. Este modelo presenta en los extremos del continuo a la fisiología del sedentarismo, ubicado en el lado izquierdo, y a la fisiología del ejercicio, el cual se encuentra localizado en el extremo derecho de este continuo (véase Gráfico 7).
A lo largo del continuo del movimiento físico, se identifican varios puntos particulares que generan un costo metabólico específico, cuantificado en unidades metabólicas equivalentes (METs). Este paradigma enfatiza en la importancia de evitar aquellos comportamientos sedentarios, o interrumpir los periodos de tiempo extensos dedicados a la inactividad física. Esto aplica tanto a la población que sigue fielmente las guías actuales de actividad física, como a los individuos que no practican tales recomendaciones de actividad física. Más adelante se abundará sobre este asunto. Se ha sugerido que las estrategias para la modificación del comportamiento sedentario, dirigidas a reducir el mismo e incrementar el expendio energético diario, son más efectivas que las intervenciones de actividad física y ejercicio (Tremblay, Esliger, Tremblay & Colley, 2007). Comportamiento Sentado Una tendencia actual en la línea de investigación científica vinculada con el estudio de la fisiología de la inactividad física es el problema de estar mucho tiempo sentado, conocido como sitting time, y sus consecuencias desfavorables para el bienestar (Bassett, Freedson & Kozey, 2010; Brown, Miller, & Miller, 2003; De Cocker, De Bourdeaudhuij, Brown, & Cardon, 2008; Hamilton, Healy, Dunstan, Zderic, & Owen, 2008; Katzmarzyk, Church, Craig, & Bouchard, 2009; Owen, Bauman, & Brown, 2008; Owen, Healy, Matthews & Dunstan, 2010; Proper, Cerin, Brown, & Owen, 2007). Además, se han estudiado los efectos de interrumpir los periodos de estar sentado (interruption in sedentary time, sitting time reduction), así como otras intervenciones que involucren mayor participación en actividades físicas (De Cocker, De Bourdeaudhuij, Brown, & Cardon, 2008; Dunstan, Kingwell, Larsen, Healy, Cerin, Hamilton, Shaw, Bertovic, Zimmet, Salmon, & Owen, 2012; Healy, Dunstan, Salmon, Cerin, Shaw, Zimmet, & Owen 2008; Owen, Bauman, & Brown, 2008; Rutten, Savelberg, Biddle, & Kremers, 2013). Más aún, la relación entre el tiempo sentado y la productividad en el trabajo ocupacional ha sido otra vertiente de estudio para el comportamiento sentado de los individuos (Pronk, 2010; Pronk, Katz, Lowry & Payfer, 2012). Entonces, para prevenir posibles complicaciones médicas a largo plazo que resultan de periodos prolongados de permanecer sentados (Ej: enfermedades cardiovasculares), se recomienda que las personas indaguen por alguna razón para disminuir el tiempo total sentado diariamente, ya sea en el trabajo, el hogar o durante su tiempo libre (Roy, 2012). Por ejemplo, el individuo sentado, se puede colocar de pie y activar las articulaciones del cuerpo, caminar entre otras intervenciones que interrumpen los periodos de estar sentado. Más adelante se esbozarán algunas recomendaciones a este respecto.
La Perspectiva Sedentaria de la Población Comportamientos de las personas durante las horas que se encuentran despiertas. Algunos investigadores epidemiólogos han estudiado el comportamiento de la población durante el tiempo libre y laboral (Hamilton, Hamilton & Zderic, 2007; Hamilton, Healy, Dunstan, Zderic & Owen, 2008; Tremblay, Esliger, Tremblay & Colley, 2007). Dado el supuesto que el ser humano duerme ocho horas dentro de un ciclo de 24 horas por día, luego que éste se despierte por la mañana y realice sus actividades físicas, o ejercicios físicos correspondientes, existe la interrogante sobre a qué se dedica las restantes 16 horas esta persona, es decir, durante el tiempo que no se encuentra involucrado en actividades físicas o ejercicios (véase Gráfico 7).
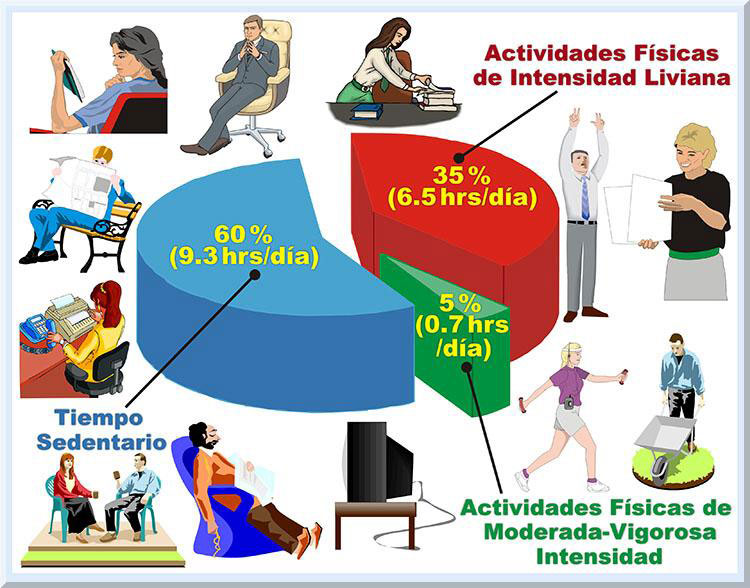
Lo alarmante es que conforme continúan los avances en la TI, mayor potencial tendrán los comportamientos sedentarios, definidos como el tiempo sentado (Dunstan, Healy, Sugiyama & Owen, 2010; Owen, Leslie, Salmon & Fotheringham, 2000). Estadísticas del comportamiento sedentario. Utilizando medidas objetivas, mediante el uso de acelerómetros, varios estudios científicos han evidenciado que aproximadamente el 60% (9.3 horas/día) de la población adulta incurre en un comportamiento sedentario durante sus horas que se encuentran despierto. En otro periodo del día, los adultos le dedican alrededor de un 35% (6.5 horas/día) a una diversidad de actividades físicas de intensidad leve o ligera. El bloque del día que los adultos le asigna a la ejecución de actividades físicas que representan una intensidad de moderada a vigorosa, es tan solo de un 5% (0.7 horas/día) (Dunstan, Healy, Sugiyama & Owen, 2010; Healy, Wijndaele, Dunstan, Shaw, Salmon, Zimmet, & Owen, 2008; Healy, Dunstan, Salmon, Cerin, Shaw, Zimmet, & Owen, 2007; Owen, Bauman & Brown, 2009) (véase Gráfico 9).
Modalidades de los comportamientos sedentarios. Por lo regular, el tipo de conducta sedentaria más común entre la población adulta es permanecer sentado (Ej: frente a una pantalla de televisión) por periodos de tiempo prolongados (Hamilton, Healy, Dunstan, Zderic & Owen, 2008; Owen, Bauman & Brown, 2009). Se ha documentado que ver televisión representa aquel comportamiento sedentario más común en varios sectores globales, tal como los Estados Unidos Continentales (Nielsen Television Audience Report, 2010-2011), el continente de Australia (Australian Bureau of Statistics, 2006), y España (Vioque, Torres & Quiles). No sería sorprendente que los paises de latinoamérica (Ej: Puerto Rico, Panamá y otros), tal actividad sedentaria fuera también muy popular. Alrededor de 59 horas con 28 minutos por semana las familias en los Estados Unidos Continentales observan televisión (Nielsen Television Audience Report, 2010-2011). Este comportamiento genera la tasa metabólica más baja, en comparación con otras actividades que se realizan sentado (o recostado, en decúbito), como lo son coser, leer, conducir un auto y jugar cartas (Ainsworth, Haskell, Whitt, Irwin, Swartz, Strath, O'Brien, Bassett, Schmitz, Emplaincourt, Jacobs & Leon, 2000). Además, el problema de ver televisión consiste en que la mayoría del contenido de los anuncios de televisión son de comidas y bebidas, los cuales estimulan a las personas consumir kilocalorías adicionales, comúnmente alimentos poco saludables (Byrd-Bredbenner & Grasso, 1999; Bowman, 2006; Dietz & Gortmaker,1985; Gore, Foster, DiLillo, Kirk & West, 2003; Hu, Leitzmann, Stampfer, Colditz, Willett & Rimm, 2001; Harrison & Marske, 2005; Lank, Vickery, Cotugna & Shade, 1992). También, el gran volumen gastado por la población durante los periodos transcuridos observando la televisión previene que estos individuos participan en actividades físicas y ejercicios (Ching, Willett, Rimm, Colditz, Gortmaker & Stampfer, 1996; Tucker & Bagwell, 1991). La suma de estos factores asociados con ver televisión origina un mayor incremento para riesgo de alcanzar un estado de obesidad (en niños y adultos), si lo comparamos con otros tipos de comportamientos sedentarios (Andersen, Crespo, Bartlett, Cheskin, & Pratt, 1998; Gortmaker, Must, Sobol, Peterson, Colditz, & Dietz, 1996; Hu, Li, Colditz, Willett & Manson, 2003; Robinson, 1999). De hecho, en colectivos pediátricos, se ha encontrado que la merma en el tiempo dedicado a ver televisión para esta población dispone de un manejo más efectivo para el control de la masa corporal (MC) y en la prevención de la obesidad (Epstein, Valoski, Vara, McCurley, Wisniewski, Kalarchian, Klein & Shrager, 1995; Faith, Berman, Heo, Pietrobelli, Gallagher, Epstein, Eiden & Allison, 2001). Cabe señalar que el exceso de tiempo dedicado a dormir, también posee un riesgo de tipo metabólico (Bjorvatn, Sagen, Øyane, Waage, Fetveit, Pallesen & Ursin, 2007). El Concepto del Comportamiento Sedentario y Tiempo Sentado El consenso de la literatura científica ha establecido que el comportamiento sedentario se define como aquella actividad que genera un expendio energético que fluctúa de 1.0 a 1.5 unidades de equivalente metabólico (METs) (Pate, O’neill & Lobelo, 2008; Tremblay, Colley, Saunders, Healy & Owen, 2010). Se puede argüir que el estado de un comportamiento sentado ocurre durante la mínima activación de los músculos esqueléticos, observado durante periodos de estar sentado de forma estática, o simplemente recostado en posición decúbito. No obstante, se ha sugerido que tal actividad, de muy poca activación energética, representa cualquier periodo de tiempo sentado inactivo (Owen, Healy, Matthews & Dunstan, 2010; Sedentary Behaviour Research Network, 2012) en una variedad de contextos ambientales. Esto se conoce como una definición operacional del término comportamiento sedentario. El concepto de tiempo sentado, es, pues, una modalidad que describe la manera más común que los individuos se involucran durante los periodos de inactividad física (véase Gráfico 10). Entonces, se ha establecido que la población adulta pasa gran parte de su tiempo despierto en una posición de postura sentada (Ej: almorzando sentado) o en actividades caracterizadas por una leve intensidad, como lo podría ser estar de pie y llevando a cabo algún movimiento lento de traslación (Owen, Healy, Matthews & Dunstan, 2010). La conducta sedentaria, de muy bajo costo metabólico, se establece durantes las oras del día en que se encuentra despierto el individuo, tanto en los escenarios ocupacionales (Ej: el trabajo), como durante el tiempo de ocio (Ej: en el hogar). Por ejemplo, ver televisión, estar sentado frente a una pantalla de computadora o monitor de juego, conduciendo el automóvil, viajando sentado en sistemas de transportación pública, participando en actividades de entretenimiento sentado (Ej: asistiendo a una obra teatral), entre otros, representan algunos ejemplos de actividades de muy bajo costo metabólico (Owen, Healy, Matthews & Dunstan, 2010).
En otro entorno, se considera que una actividad física posee una leve (o ligera) intensidad, cuando la misma se ejecuta estando la persona de pie y que demande un costo energético que alcance el valor de 2.9 METS (Owen, Healy, Matthews & Dunstan, 2010). En comparación, aquellas actividades físicas y ejercicios que se realizan a una intensidad de moderada a vigoroso, se caracterizan por un costo energético de 3 a 8 METs (Ainsworth, Haskell, Whitt, Irwin, Swartz, Strath, O'Brien, Bassett, Schmitz, Emplaincourt, Jacobs, & Leon, 2000).
La Importancia de las Actividades Físicas de Leve Intensidad
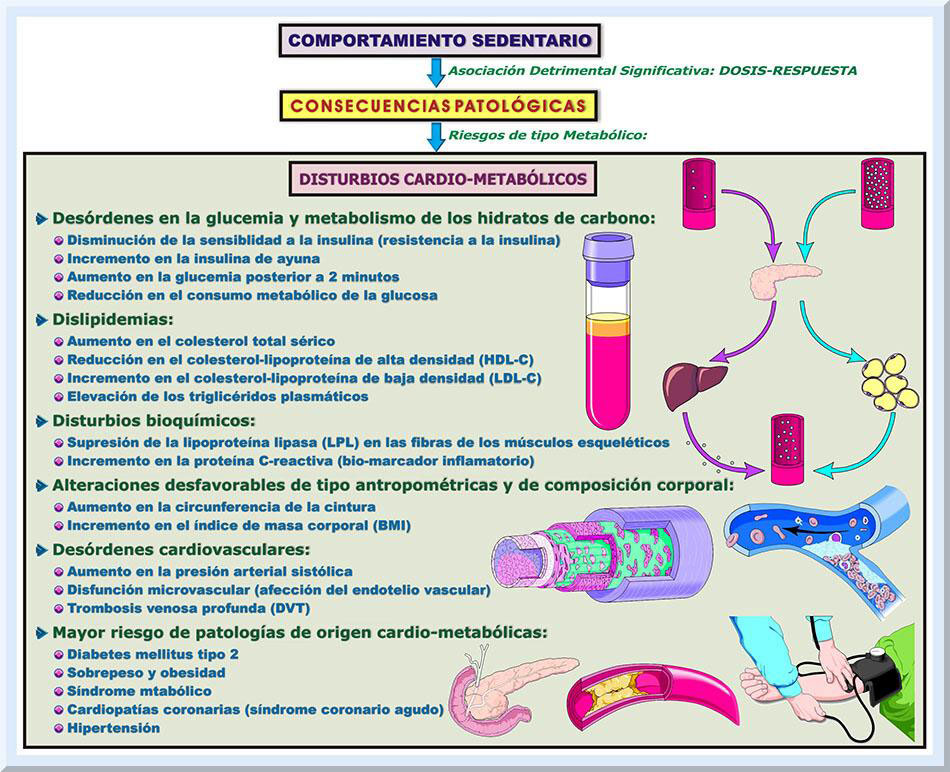
Evidencia de las investigaciones científicas. Los individuos que con frecuencia incurren en un estilo de vida sedentario, poseen el riesgo de adquirir algún tipo de enfermedad crónica (Ej: cardiopatías coronarias, diabetes tipo II y otras), a pesar si éstos se encuentren bajo un régimen de actividades físicas de moderada a vigorosa intensidad (Healy, Dunstan, Salmon, Shaw, Zimmet & Owen,2008; Healy, Matthews, Dunstan, Winkler & Owen, 2011; Healy, Wijndaele, Dunstan, Shaw, Salmon, Zimmet & Owen, 2008; Hu, 2003; Katzmarzyk, Church, Craig & Bouchard, 2009). Este modelo se encuentra constituido por el tiempo total que se permanece sedentario y la cantidad de veces que se toman periodos de tiempo para interrumpir el tiempo sedentario. Tales lapsos de tiempo que se apartan del tiempo sentado, o recostado, puede incluir cualquier otra actividad postural que genere un mayor gasto energético, como bien lo podría ser levantarse de una silla. Tanto el tiempo sedentario total, como las interrupciones de este periodo de inactividad física, han evidenciado altas correlaciones tocantes a los índices cardio-metabólicos de salud, considerados como independientes uno del otro, y a otros tipos de comportamientos de tipo sedentario (Healy, Matthews, Dunstan, Winkler & Owen, 2011; Healy, Wijndaele, Dunstan, Shaw, Salmon, Zimmet & Owen, 2008; Hu, 2003; Healy, Dunstan, Salmon, Cerin, Shaw, Zimmet, & Owen, 2008; Thorp, Owen, Neuhaus, & Dunstan, 2011). Vínculo del tiempo sentado con bio-marcadores cardio-metabólicos (véase Gráfico 12). La presencia alarmante de bio-marcadores cardio-metabólicos e inflamatorios se halla estrechamente ligada con un mayor riesgo para adquirir una cardiopatía coronaria y muerte prematura (Hu, Qiao, Tuomilehto, Eliasson, Feskens & Pyörälä, 2004; Kaptoge, Angelantonio, Lowe, Pepys, Thompson, Collins & Danesh, 2010). Los principales disturbios cardio-metabólicos observados durante periodos prolongados de inactividad física (tiempo sentado o recostado en cama) son, a saber: 1) disminución de la sensibilidad a la insulina (resistencia a la insulina); 2) incremento en la insulina de ayuna; 3) aumento en la glucemia posterior a dos horas; 4) aumento en el colesterol total sérico; 5) reducción en el colesterol-lipoproteína de alta densidad (LAD, C-LAD) o high-density lipoprotein colesterol (HDL, HDL-C); 6) aumento en el colesterol de lipoproteína de muy baja densidad (LMBD, C-LMBD) o very low-density lipoprotein colesterol (VLDL o C-VLDL); 7) reducción en la actividad de la lipoproteína lipasa (LPL) sérica pos-heparina; 8) incremento en los niveles séricos de los triglicéridos (TG); 9) disfunción a nivel del tejido microvascular o endotelio; y 10) aumento en la presión arterial (Bauman, Spungen, 2008; Hamburg, McMackin, Huang, Shenouda, Widlansky, Schulz, Gokce, Ruderman, Keaney & Vita, 2007; Yanagibori, Kondo, Suzuki, Kawakubo, Iwamoto, Itakura & Gunji, 1998). Un grupo de estudios científicos han demostrado que el comportamiento sentado, informado por los propios participantes del estudio (Ej: tiempo sentado frente a un televisor), se encuentra vinculado, en una manera positiva (o directamente proporcional), con diversos factores de riesgo de tipo cadio-metabólicos (Dunstan, Salmon, Healy, Shaw, Jolley, Zimmet & Owen, 2007; Healy, Dunstan, Salmon, Shaw, Zimmet & Owen, 2008; Henson, Yates, Biddle, Edwardson, Khunti, Wilmot, Gray, Gorely, Nimmo & Davies, 2013; Hu, 2003; Ford, Schulze, Kröger, Pischon, Bergmann & Boeing, 2010). Por ejemplo, en una investigación realizada en el continente de Australia, se halló que una población adulta de Australianos, activos físicamente, presentaban considerables consecuencias clínicas, independientemente si estaban siguiendo la guías corrientes de actividad física (Healy, Dunstan, Salmon, Shaw, Zimmet & Owen, 2008). En tal estudio, se descubrió una asociación de dosis-respuesta desfavorable, por virtud del comportamiento sedentario (tiempo sentado viendo televisión), con la circunferencia de la cintura, la presión arterial sistólica, la respuesta de la glucemia posterior a las dos horas, para ambos sexos; también con la glucemia en ayuna, TG y el HDL-C, para el grupo femenino (Healy, Dunstan, Salmon, Shaw, Zimmet & Owen, 2008). Un estudio, en particular, halló una correspondencia perjudicial del tiempo dedicado al sedentarismo con un bio-marcador inflamatorio, conocido con el nombre de proteína C-reactiva (Healy, Matthews, Dunstan, Winkler & Owen, 2011). Este compuesto representa un indicador de riesgo para las afecciones coronarias, apoplejías de tipo isquémicas, y la mortalidad por eventos vasculares y diversos tipos de cáncer y patologías respiratorias (Kaptoge, Angelantonio, Lowe, Pepys, Thompson, Collins & Danesh, 2010).
Conexión entre el tiempo sentado y el riesgo para el síndrome metabólico. Varias investigaciones científicas han vinculado el tiempo dedicado a comportamientos sedentarios con un mayor riesgo para la enfermedad del síndrome metabólico (Bankoski, Harris, McClain, Brychta, Caserotti, Chen, Berrigan, Troiano & Koster, 2011; Edwardson, Gorely, Davies, Gray, Khunti, Wilmot, Yates & Biddle, 2012). El término de síndrome metabólico se refiere a un conjunto de factores de riesgo aterogénicos que incrementan la posibilidad de que un individuo desarrolle algún tipo de enfermedad cardiovascular. El posible grupo de factores de riesgo metabólicos son: 1) dislipidemia (hipertrigliceridemia, hipercolesterolemia, con niveles bajos de HDL-C); 2) hiperglucemia; 3) resistencia a la insulina; 4) hipertensión (elevada presión arterial); 5) distribución central (abdominal) de la adiposidad (determinado por la circunferencia de la cintura, la Razón Cintura-Cadera [RCC o Waist-to-Hip Ratio, abreviado como WHR] o el Índice de Masa Corporal [IMC o Body Mass Index, abreviado como BMI]) y otros factores asociados con el historial familiar del paciente (Gade, Schmit, Collins & Gade, 2010; Cornier, Dabelea, Hernandez, Lindstrom, Steig, Stob, Van Pelt, Wang & Eckel, 2008; Miranda, DeFronzo, Califf & Guyton, 2005). Basado en los criterios de la National Cholesterol Education Program Expert Panel on Detection, Evaluation and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III, abreviado como ATP-III), se dispone de la presencia de un problema de síndrome metabólico si el candidato posee tres o más de los siguientes cinco factores de riesgo, que son: 1) hiperglucemia (glucemia en ayuna ≥ 110 mg/dL [6.1 mmol/L], incluyendo a la diabetes mellitus); 2) obesidad visceral (establecida como una circunferencia de la cintura [CC] ≥ 40 pulgadas [102 centímetros] en varones y ≥ 35 pulgadas [88 centímetros] para la población femenina); 3) hipertrigliceridemia ( trigicéridos [TG] ≥ 150 mg/dL [1.7 mmol/L]); 4) hipercolesterolemia (HDL-C < 40 mg/dL [1.03 mmol/L] en varones y < 50 mg/dL [1.29 mmol/L] en las mujeres); e 5) hipertensión (≥ 130/85 mm. Hg.) (National Cholesterol Education Program [NCEP], 2001). Por su parte, la Organización Mundial de la Salud (OMS), o la World Health Organization (WHO), define al síndrome metabólico fundamentado en los siguientes factores: 1) hiperglucemia (alterada tolerancia a la glucosa, alterada glucemia en ayuna, diabetes mellitus tipo II); 2) insulinorresistencia (alterada tolerancia a la glucosa, alterada glucemia en ayuna, diabetes mellitus tipo II, o reducida sensitividad a la insulina más 2 de los criterios mencionados en este listado); 3) obesidad abdominal (definida como una RCC > 0.90 en varones y > 0.85 para las féminas, y/o un IMC > 30 kg/m2; 4) hipertrigliceridemia (TG ≥ 150 mg/dL [1.7 mmol/L]); 5) hipercoleterolemia (HDL-C < 35 mg/dL [0.9 mmol/L] en varones y < 39 mg/dL [1.0 mmol/L] en las mujeres); 6) hipertensión (≥ 140/90 mm. Hg.); y otros criterios (microalbumina > 20 µg/min, o albúmina/creatina > 20 mg/g) (Alberti & Zimmet, 1998). Finalmente, la Federación Internacional de la Diabetes, o la International Diabetes Federation [IDF], establece la prevalencia del síndrome metabólico si se cumplen los factores de riesgo metabólicos que se enumeran a continuación: 1) hiperglucemia (glucemia en ayuna ≥ 100 mg/dL [5.6 mmol/L], incluyendo a la diabetes mellitus); 2) obesidad visceral (establecida como un incremento en la CC [específica a la población étnica/racial], más 2 de los criterios aquí enumerados; 3) hipertrigliceridemia (TG ≥ 150 mg/dL [1.7 mmol/L], o el paciente se encuentra bajo un régimen terapéutico para los elevados TG); 4) hipercolesterolemia (HDL-C < 40 mg/dL [1.03 mmol/L] en varones y < 50 mg/dL [1.29 mmol/L] en las mujeres); y 5) hipertensión (presión sistólica ≥ 130 mm. Hg., o presión diastólica ≥ 85 mm. Hg., o el afectado está bajo tratamiento médico para la hipertensión) (Alberti, Zimmet & Shaw, 2006). Varios estudios científicos internacionales (Ej: Francia, Australia y Estados Unidos Continentales), han encontrado que un comportamiento sedentario prolongado, cuantificado como el tiempo dedicado para ver televisión, posee una significante correlación con la prevalencia del síndrome metabólico, a pesar de que los participantes del estudio estuvieran al día con las recomendaciones de actividad física (Bertrais Beyeme-Ondoua, Czernichow, Galan, Hercberg & Oppert, 2005; Dunstan, Salmon, Owen, Armstrong, Zimmet, Welborn, Cameron, Dwyer, Jolley & Shaw, 2005; Ford, Kohl, Mokdad, Ajani, 2005). Más aún, en otro estudio efectuado en Australia, se evidenció una elevada asociación de el tiempo sentado con una mayor prevalencia para el síndrome metabólico, en poblaciones de adultos mayores de 60 años, para ambos sexos (Gardiner, Healy, Eakin, Clark, Dunstan, Shaw, Zimmet & Owen, 2011). Para adultos mayores de 60 años de edad, aumenta el riesgo para adquirir una enfermedad del síndrome metabólico. Este hecho se debe a que para la mayoría de estos grupos de personas de mayor edad, son más comunes las actividades sedentarias, de manera que éstos se encuentran más propensos para adquirir este problema de salud (Bankoski, Harris, McClain, Brychta, Caserotti, Chen, Berrigan, Troiano & Koster, 2011) Asociación entre el tiempo sentado y el riesgo para la obesidad. El estado patológico de la obesidad, definido como un IMC mayor de 30 (Jensen, 2012, p. 1409), y el sobrepeso, representan factores de riesgo cruciales para una gran gama de afecciones metabólicas, cardiovasculares y respiratorias, tal como la diabetes tipo II, resistencia a la insulina, dislipiemias, enfermedades cardiovasculares, hipertensión y disnea (dificultades respiratorias) (WHO, 2000). La prevalencia de la obesidad es un asunto global, de tipo pandémico, el cual es muy común en los países de Latinoamérica (Aballay, Eynard, Pilar, Navarro & Muñoz, 2013). Este problema de salud representa un potente factor de riesgo para el síndrome metabólico (Vega, 2001). En la población pediátrica, se ha documentado que las horas extensas de tiempo sentado dedicadas a ver televisión, presentan una estrecha relación con la prevalencia de la obesidad (Andersen, Crespo, Bartlett, Cheskin & Pratt, 1998; Gortmaker, Must, Sobol, Peterson, Colditz & Dietz, 1996; Jakes, Day, Khaw, Luben, Oakes, Welch, Bingham & Wareham, 2003; Robinson, 1999). Este hallazgo también se ha observado en adultos de ambos sexos (Ching, Willett, Rimm, Colditz, Gortmaker & Stampfer, 1996; Martínez-González, Martínez, Hu, Gibney & Kearney, 1999; Salmon, Bauman, Crawford, Timperio & Owen, 2000), adultos varones (Tucker & Friedman, 1989) y adultos mujeres (Hu, Li, Colditz, Willett & Manson, 2003; Tucker & Bagwell, 1991). Relación del tiempo sentado con el riesgo para la diabetes mellitus de tipo II. Similar a la obesidad, la diabetes ha llegado a niveles epidémicos (Aston, G. (2013). Esta patología se caracteriza por la presencia de hiperglucemia, lo cual puede se ocasionado por disturbios en la secreción de insulina, problemas en las acciones fisiológicas de ésta hormona, o ambos casos. Comúnmente, el diagnóstico para la diabetes se establece cuando una glucemia en ayuna indica ser mayor o igual a 126 mg/dL, en más de una ocasión (Inzucchi & Sherwin, 2012, pp. e237-2 - e237-3). Ahora bien, con frecuencia se diagnostica una pre-diabetes cuando tal prueba de laboratorio evidencia concentraciones de la glucosa plasmática entre 100 mg/dL y 125 mg/dL, dado la ausencia de síntomas (American Diabetes Association [ADA], 2013). En este último caso, se categorizan a este tipo de riesgo metabólico como una alteración de la glucemia en ayuna (imparired fasting glucose o IFG, siglas en ingles) (Gupta, 2013). Los patrones de de vida sedentarios representa un riesgo para una diabetes mellitus tipo 2. Un amplio colectivo de investigaciones científicas, han evidenciado que estos comportamientos sedentarios, reportado por los sujetos, presentan asociaciones con un incremento en el riesgo para la diabetes tipo II (Thorp, Owen, Neuhaus & Dunstan, 2011). Bajo este contexto, un grupo de estudios científicos han observado que el tiempo sentado (Ej: ver televisión) afecta peligrosamente la homeostasis de la glucemia y la sensitividad a la insulina (Dunstan, Salmon, Healy, Shaw, Jolley, Zimmet & Owen, 2007;Healy, Dunstan, Salmon, Cerin, Shaw, Zimmet & Owen, 2007; Hu, Li, Colditz, Willett & Manson, 2003). Esta reprocidad entre el tiempo sedentario y los distrurbios glucémicos, con un riesgo de adquirir la diabetes, se ha observado en la respuesta a la glucemia posterior a las dos horas (Dunstan, Salmon, Healy, Shaw, Jolley, Zimmet & Owen, 2007; Healy, Dunstan, Salmon, Cerin, Shaw, Zimmet, & Owen, 2008). Además, periodos prolongados dedicados a ver televisión inducen una alteración en el metabolismo normal de la glucosa (Dunstan, Salmon, Healy, Shaw, Jolley, Zimmet, & Owen; Dunstan, Salmon, Owen, Armstrong, Zimmet, Welborn, Cameron, Dwyer, Jolley & Shaw, 2004). Relación del tiempo sentado con la actividad bioquímica de la lipoproteína lipasa. El grupo de enzimas de tipo LPL residen en el revestimiento de los vasos sanguíneos de los músculos y en otros tejidos que utilizan los ácidos grasos como sustratos, o para el anabolismo de los lípidos (Berg, Tymoczko, Stryer & Gatto, 2012, p. 773). Entonces, a nivel de diversos tejidos en el organismo humano (Ej: capilares de los músculos y adipositos), la LPL se encarga de hidrolizar los TG (Garrett & Grisham, 2013, p. 758). Además, esta enzima es necesaria para el desarrollo de los constituyentes estructurales que forman parte de la HDL (Semenkovich, 2012, p. 1348). Como resultado, una actividad deficiente de la LPL se encuentra asociada con elevadas concentraciones séricas de TG y bajos niveles de HDL-C (Semenkovich, 2012, p. 1348). Consecuentemente, esto cosntituye un riesgo significativo para las cardiopatías coronarias. Concentraciones disminuidas de LPL se han reportado en aquellos músculos esqueléticos que han reducido su actividad contráctil, a corto y largo plazo (Bey, Akunuri, Zhao, Hoffman, Hamilton & Hamilton, 2003; Hamilton, Hamilton & Zderic, 2007). Esto es preocupante, pues presenta un riesgo para la adquisición de disturbios metabólicos y cardiovasculares. Diversos estudios científicos han comprobado que los niveles reducidos de la LPL se encuentran vinculados con un aumento en los TG plasmáticos (Bey & Hamilton, 2003; Goldberg, Le, Ginsberg, Krauss & Lindgren, 1988; Herd, Kiens, Boobis, & Hardman, 2001), disminución en la HDL-C sérico (Bey & Hamilton, 2003; Goldberg, Le, Ginsberg, Krauss & Lindgren, 1988), algún efecto sobre la hipertensión (Stump, Hamilton & Sowers, 2006), diabetes ocasionada por disturbios de los lípidos (Shimada, Ishibashi, Gotoda, Kawamura, Yamamoto, Inaba, Harada, Ohsuga, Perrey, Yazaki & Yamada, 1995), problemas de tipo metabólico que ocurre con la edad avanzada (Hamilton, Areiqat, Hamilton & Bey, 2001), síndrome metabólico para humanos (Komurcu-Bayrak, Onat, Poda, Humphries, Acharya, Hergenc, Coban, Can & Erginel-Unaltuna, 2007; Saikia, Oyamaa, Endoa, Ebisunoa, Ohiraa, Koidea, Muranob, Miyashitaa & Shiraic, 2007) y un incremento para el riesgo de adquirir una cardiopatía coronaria (Henderson, Kastelein, Zwinderman, Gagné, Jukema, Reymer, Groenemeyer, Lie, Bruschke, Hayden, & Jansen, 1999; Wittrup, Tybjaerg-Hansen & Nordestgaard, 1999). Relación entre el comportamiento sentado y ciertas enfermedades vasculares. El tejido muscular liso que se encuentra en los vasos sanguíneos es muy sensitivo a las respuestas nocivas, de tipo cardiovasculares y metabólicas, observadas durante el comportamiento sedentario. Sujetos recostados en cama durante periodos prolongados de tiempo han manifiestado disturbios cardio-metabólicos adversos, tales como resistencia a la insulina, disfunción microvascular, dislipidemias y aumento en la presión arterial (Hamburg, McMackin, Huang, Shenouda, Widlansky, Schulz, Gokce, Ruderman, Keaney & Vita, 2007). En este estudio, los disturbios en la microvasculatura endotelial se encontraban vinculados con una disminución en el diametro arterial, en el flujo hemodinámico y con una elevación de la presión sanguínea sistólica (Hamburg et. al, 2007). La inactividad física resulta en una disminución del endotelio vascular encargado de los mecanismos vasodilatadores, y un aumento en el deterioro de las células endoteliales (Demiot, Dignat-George, Fortrat, Sabatier, Gharib, Larina, Gauquelin-Koch, Hughson & Custaud, 2007). Por ejemplo, DeSouce, Sahapiro, Clevenger y Dinero (2000) descubrieron que la inactividad física se encontraba asociada con una alteración de la función del endotelio vasomotor, al compararse con los sujetos activos físicamente. Tal alteración morfológica del endotelio vascular representa una manifestación inicial para el desarrollo de la aterosclerosis (Widlansky, Gokce, Keaney & Vita, 2003). Una posible respuesta fisiológica alterada que puede indicar alguna afección a nivel del endotelio vascular, es una hiperemia reactiva alterada (Boutcher & Boutcher, 2005). También, en un estudio epidemiológico, Benjamin, Larson, Keyes, Mitchell, Vasan, Keaney, Lehman, Fan, Osypiuk y Vita (2004), la disfunción del endotelio vascular se encontraba asociado con disturbios metabólicos (resistencia a la insulina), como lo son la diabetes mellitus tipo II y la obesidad. Se han reportado situaciones de trombosis venosa profunda (TVP), o deep venous thrombosis (DVT), dentro de una variedad de contextos sedentarios (Homans, 1954; Naide, 1957; Simpson, 1940). Se ha sugerido que la etiología de la DVT puede ser por la falta de las contracciones repetidas de los músculos esqueleticos que normalmente ocurren durante los movimientos cotidianos de leve intensidad (Zderic & Hamilton, 2012). Tiempo Sentado y el Riesgo de una Mortalidad Prematura o Cardiopatía Coronaria. Varias investigaciones científicas, de tipo epidemiológicas, han hallado un incremento en las causas de mortalidad general y cardiopatías coronarias como resultado de periodos de tiempo sentado muy prolongados, sin importar si la población estudiada estaba activa físicamente (Dunstan, Barr, Healy, Salmon, Shaw, Balkau, Magliano, Cameron, Zimmet & Owen, 2010; Katzmarzyk, Church, Craig & Bouchard, 2009; Warren, Barry, Hooker, Sui, Church & Blair, 2010). Conclusión. Toda esta evidencia debe ser suficiente para que se incorporen en las guías de actividad física recomendaciones que postulen que la población deberá de reducir el tiempo que permanezca sentado durante sus horas de ocio y laborables.
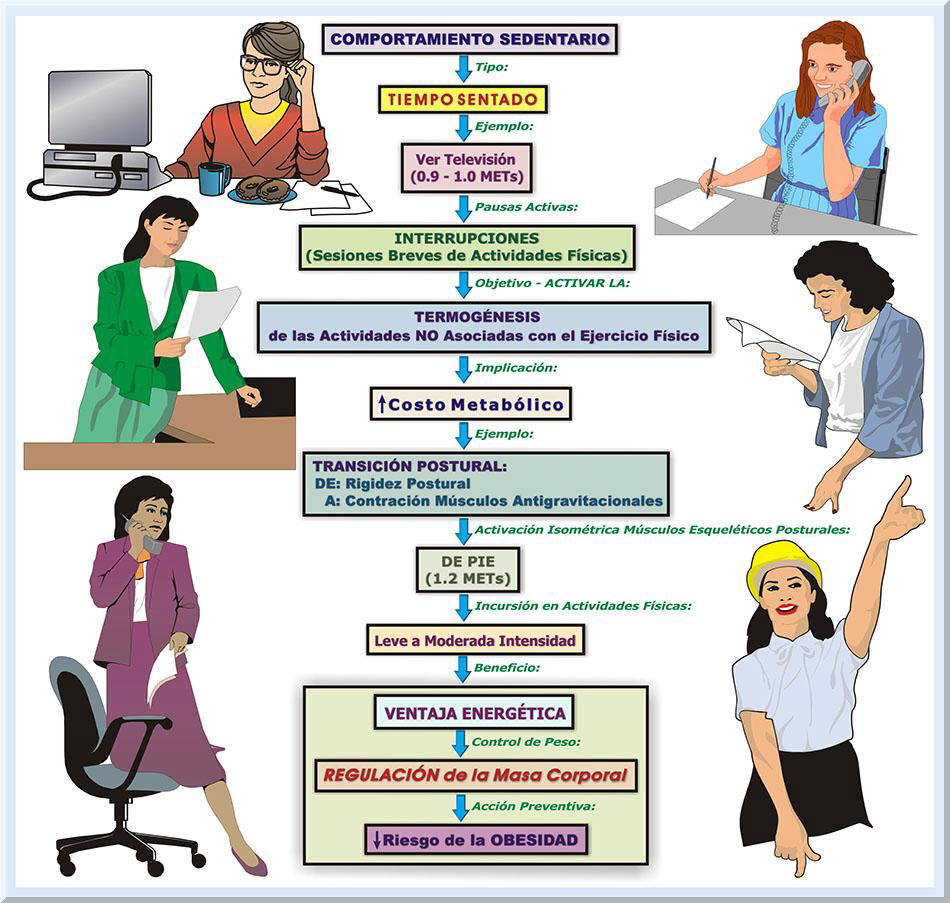
Periodos dedicados a Interrumpir el Tiempo Sentado
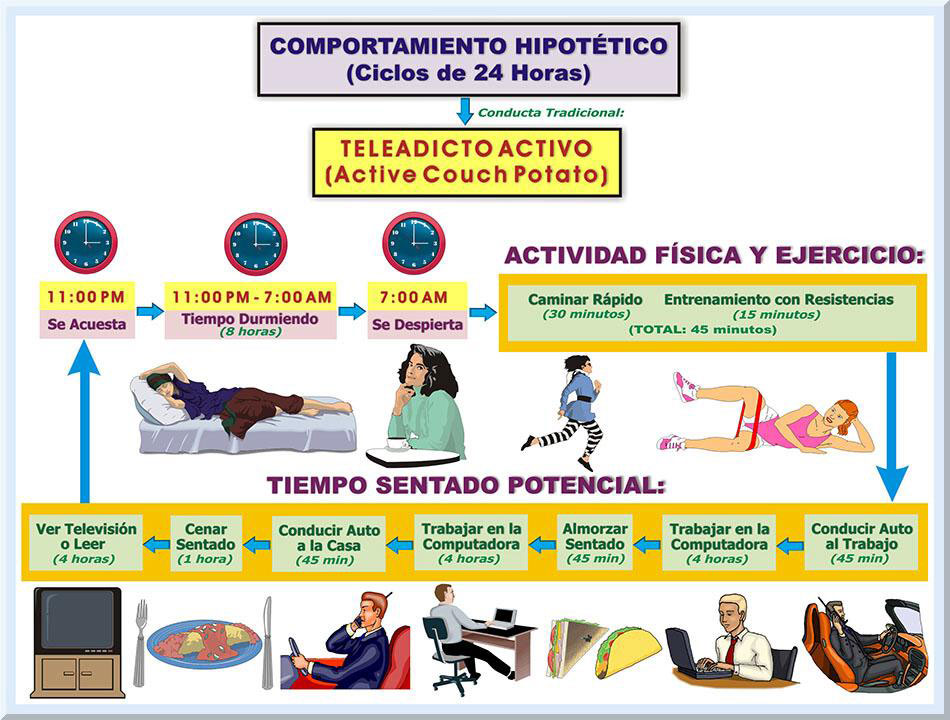
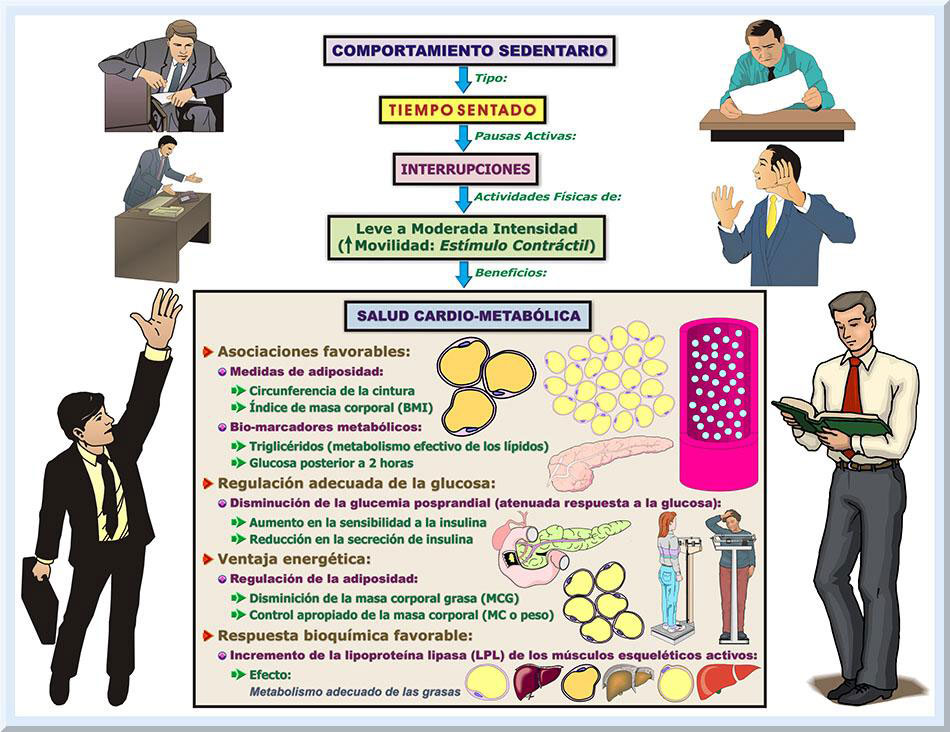
Relación del Comportamiento Sentado con las Actuales Guías (2008) de Actividad Física El cúmulo de la evidencia extraída de los estudios científicos publicados durante esta última década que presentan las asociaciones del comportamiento sedentario, y sus periodos de interrupción, con varias patologías crónicas de naturaleza cardiovascular y metabólica, requiere que las presentes recomendaciones de actividad físicas (USDHHS, 2008) se modifiquen. Posiblemente, se deba enfatizar en que las personas adultas, aparte de cumplir con los 150 minutos a la semana de actividades físicas a una moderada a vigorosa intensidad, también estén conciente de la importancia para la salud de no permanecer inactivo durante periodos prolongados de tiempo y de tomar pausas activas que interrumpan tal comportamiento sedentario (Hamilton, Healy, Dunstan, Zderic, & Owen, 2008; Owen, Healy, Matthews & Dunstan, 2010). Este nuevo enfoque requiere que los participantes comprendan la importancia de evitar estar sentado por mucho tiempo y de levantarse con frecuencia para activar los músculos esqueléticos, sin importan el nivel el costo energético de tales actividades (comúnmente de leve intensidad) (Owen, Bauman & Brown, 2008). El individuo sedentario activo (teleadicto activo o active couch potato). Existe la posibilidad que ciertas personas se encuentren involucradas en actividades físicas de moderada a vigorosa intensidad, pero en su tiempo libre, o laboral, incurren en actividades de inactividad física (muy bajo expendio energético) durante periodos extensos de tiempo. Esto implica que la conducta sedentaria se manifiesta en el contexto de factores ambientales particulares, lo cual puede resultar en efectos específicos sobre la salud (Tremblay, Esliger, Tremblay, & Colley, 2007). Sobre esta premisa, en un estudio realizado entre australianos adultos saludables, Healy, Dunstan, Salmon, Shaw, Zimmet y Owen (2008) hallaron que la muestra seleccionada de estos sujetos presentaban una amplia gama de factores de riesgo asociados con desórdenes metabólicos, a pesar de que tal colectivo se encontraban activos con las guías de actividad física vigente en ese momento. Por ejemplo, esta población presentaba marcadas asociaciones de dosis-respuesta para el tiempo sentado frente a un televisor, en medidas antropométricas de cintura-cadera(particularmente la CC), presión arterial (con cambios significativos en la presión sistólica) y la glucemia posterior a dos horas, para ambos sexos. Específicamente para el colectivo femenino, tales vinculos fueron observadas en el valor para la glucemia en ayuna, TG séricos y la HDL-C (Healy, Dunstan, Salmon, Shaw, Zimmet & Owen, 2008). A este fenómeno se le ha designado con el nombre de teleadicto activo o active couch potato (Owen, Healy, Matthews & Dunstan, 2010). El camino a seguir. Los hallazgos previamente discutidos deben de preocupar a los fisiólogos del ejercicio clínicos, pues deberán de reenfocar la planificación de sus programas de ejercicios y actividad física para las poblaciones que atienden. El hecho de que aquellos participantes involucrados en las recomendaciones de actividad física pueden estar en riesgo de una enfermedad crónico-degenerativa si persisten en mantener un comportamiento sedentario en la forma de estar sentado por periodos de tiempo prolongados, demanda mayores esfuerzos de orientación a estas personas. Cuantificación del Comportamiento Sedentario En la actualidad, la literatura científica no dispone de suficientes estudios de intervención que pueda proveer delineamientos precisos y claros basados en el principio de dosis-respuesta, de manera que ayuden a la población a prevenir las consecuencias cardio-metabólicas adversas por permanecer sentado por periodos de tiempo prolongados. Posiblemente, esto significa incurrir en sesiones de interrupciones breves (Ej: 2 a 5 minutos, o más) por cada 20 a 30 minutos (o hasta 1 hora) de estar sentado. En este caso, lo más importante es proceder a interrumpciones frecuentes del tiempo sentado. En un esfuerzo por cumplir con la encomienda de establecer la dosis apropiada para las intervenciones de actividad físicas dirigidas a interrumppir los lapsos de tempo sentado, el presente documento ofrece una guía básica a este respecto. Objetivos. Con el fin de evaluar más efectivamente los efectos morfofuncionales agudos y crónicos que resultan de conductas sedentarias, así como el poder ofrecer recomendaciones prácticas enfocadas a interrumpir los periodos de tiempo sedentarios, se ha propuesto emplear variables medibles, similares a las que tradicionalmente se utilizan para establecer la dosis de la prescripción de ejercicio (Hamilton, Hamilton & Zderic, 2007; Tremblay, Colley, Saunders, Healy & Owen, 2010). Entonces, este proceso vislumbra dos propósitos vitales, que son: 1) evaluar el estado actual del comportamiento sedentario del participante, y 2) establecer la dosis apropiada para la prescripción de las interrupciones del tiempo sedentario. Duración. La duración, o tiempo, del comportamiento comprometido a estar sentado, representa una de las variables que es imperante cuantificar. Lo sugerido que tal conducta sedentaria posea una duración entre 20 a 30 minutos, o hasta un mínimo de 60 minutos (1 hora). Interrupciones. Por su parte, el constituyente que fija los periodos de tiempo para las pausas activas del tiempo sentado, se denomina como interrupciones. Se requiere que durante tal lapso de tiempo el participante se involucre en actividades físicas que generen, como mínimo, un leve costo energético, i.e, alrededor de 1.6 a 2.9 METs (Ej: caminar lento) (Pate, O’neill & Lobelo, 2008). No obstante, en estas interrupciones, se acepta el simple hecho de ubicar el cuerpo de pie, o en posición recta, lo cual puede generar un costo metabólico aproximado de 1.2 METs (Ainsworth, Haskell, Whitt, Irwin, Swartz, Strath, O'Brien, Bassett, Schmitz, Emplaincourt, Jacobs & Leon, 2000). Tal componente es de suma importancia, pues posee la encomienda de asistir en la prevención de los efectos nocivos al bienestar que resultan de permanecer por etapas de tiempo muy extensas, sin que se genere un movimiento físico significativo. Este componente se encuentra estrechamente vinculada con la dosis del tiempo. Por ejemplo, la duración para las interrupciones de un comportamiento sentado podrá ser de 2-5 minutos por cada 20-30 minutos de actividad sedentaria (Dunstan, Kingwell, Larsen, Healy, Cerin, Hamilton, Shaw, Bertovic, Zimmet, Salmon & Owen, 2012; Rutten, Savelberg, Biddle & Kremers, 2013). Por el otro lado, otros estudios recomiendan 5 minutos de pausa activa por cada hora de inactividad física (Owen, Bauman, & Brown, 2009; Swartz, Squires & Strath, 2011). Empleando la modalidad de colocarse de pie y caminar, se ha demostrado que este lapso de tiempo es suficiente para producir un gasto energético de una magnitud apropiada, de manera que puede controlar efectivamente la MC del individuo y provea una ayuda para prevenir los problemas de obesidad que prodrían surgir a raíz de un comportamiento sedentario constante (Swartz, Squires & Strath, 2011). Frecuencia. Si el fisiólogo del ejercicio clínico desea indagar la cantidad de veces que la persona participa en una conducta de muy poca actividad física, se deberá emplear la variable conocida con el nombre de frecuencia del comportamiento sedentario. Se requiere que este componente se analice en el contexto que se realizan estos eventos. La frecuencia se puede concretar como las veces que se incurren en las sesiones de tiempo sedentarias por día o por semana. Al cliente se le debe orientar de reducir la frecuencia de esta conducta e incrementar las interrupciones del tiempo sentado. Intensidad. La intensidad se fundamenta en el costo energético de la inactividad física o la actividad incorporada durante las interrupciones del tiempo sedentario. La conducta sedentaria genera un expendio metabólico muy bajo. Por ejemplo, sentado y viendo la televisión, se produce un costo energético de 0.9-1.0 METs (Ainsworth, Haskell, Whitt, Irwin, Swartz, Strath, O'Brien, Bassett, Schmitz, Emplaincourt, Jacobs & Leon, 2000). Lo ideal es incrementar el costo metabólico de las pausas a una leve intensidad, es decir, entre 1.5 a 3 METs, ó 25 a 50% del consumo de oxígeno máximo (VO2máx) (Hamilton, Hamilton & Zderic, 2007). Según fue discutido en párrafos previos, este tipo de gasto metabólico se conoce como la termogénesis de las actividades de no-ejercicio (Nonexercise Activity Thermogenesis o NEAT), i.e, el expendio metabólico vinculado con las actividades físicas que no correspoenden a los ejercicios físicos voluntarios (Levine, 2004). Las actividades físicas de tipo NEAT poseen una función de suma importancia para el bienestar individual, particularmente en la prevención de la obesidad (Levine, 2004; Levine, Eberhardt & Jensen, 1999; Levine, Lanningham-Foster, McCrady, Krizan, Olson, Kane, Jensen & Clark, 2005). Estos tipos de actividades elevan el costo energético y disponen de un efecto favorable con respecto al metabolismo de los lípidos. Consecuentemente, a lago plazo, las actividades NEAT ayudan a regular la MC, lo cual representa una mecanismo vital para la prevención de la obesidad (Levine, Eberhardt & Jensen, 1999; Levine, Lanningham-Foster, McCrady, Krizan, Olson, Kane, Jensen & Clark, 2005). Las actividades físicas de tipo NEAT abarcan aquellas de origen ocupacional, recreativas, las realizadas en el hogar y otras de tipo cotidianas. El estar de pie, caminar, hablar, hacer compras, entre otras, representan ejemplos de actividades de tipo NEAT (Levine, 2004). Modo. Por último, es imperante determinar el tipo (o modalidad) del comportamiento sedentario (o sentado). Por ejemplo, el modo de esta conducta (sedentaria) puede ser ver televisión, conducir un auto durante periodos de tiempo prolongados, trabajar sentado en un escritorio o frente a una computadora, entre otros (Hamilton, Hamilton & Zderic, 2007; Tremblay, Colley, Saunders, Healy & Owen, 2010). Además, esta variable específica los tipos de actividades física, de tipo NEAT, ha emplearse durante las interrupciones de tiempo sentado. Como fue mencionado previamente, esto puede incluir levantarse y mover los segmentos del cuerpo, caminar o realizar otras actividades físicas de leve a moderada intensidad. Fundamentado en la modalidad para las interrupciones de las actividades sedentarias, se han establecido varias estrategias dirigidas a disminuir el tiempo dedicado al comportamiento sedentario, particularmente para los lapsos del tiempo sentado (National Heart Foundation of Australia, 2011; Pronk, 2010; Roy, 2012). Estas recomendaciones se pueden implementar en el hogar, trabajo ocupacional, durante las actividades recreativas de naturaleza pasiva (Ej: juegos de mesa, ir al cine), mientras se viaja en transportaciones terrestres (auto o tren) y aéreas, y en otras actividades cotidianas (Ej: mientras se espera sentado en la oficina del médico). En los próximos párrafos se ofrecerán estas sugerencias. En el hogar: Se recomienda que durante los anuncios comerciales, la persona se levente y camine en los alrededores de la casa. Es de vital importancia evitar dirigirse a la cocina, pues la tendencia sería consumir algún tipo alimento, sólido o líquido. Durante el tiempo dedicado a ver televisión, se sugiere experimentar con ciertas actividades simultáneas que requiera ubicar el cuerpo en posición erecta, de modo que sea posible producir un mayor costo energético. Por ejemplo, se puede planchar la ropa mientras se observa la pantalla. También, es posible organizar la ropa o lavar los platos durante este periodo. Una práctica saludable sería intentar ver la televisión de pie durante ciertos periodos de tiempo. En aquellas circunstancias donde el individuo se encuentra trabajado frente a su computadora personal, lo ideal es tomar pausas intermitentes para caminar por el hogar, mientras se navegue por la Internet/Web, se acceda a la cuenta de correo electrónico, o se lleven a cabo otras acciones virtuales. Si la persona se encuentra durante una sesión se charla virtual, cabe la posibilidad de invitar a la otra persona colocarse de pie y ejecutar algún tipo de movimiento físico. Mientras se verifican los mensajes de texto y correos electrónicos en el dispositivo móvil (Ej: celular), se puede caminar por los alrededores de la casa. De no poseer complicaciones médicas, se recomienda leer el periódico de pie. Si la agenda personal del individuo lo permite, éste puede realizar varias actividades físicas en el hogar, tal como lavar el auto, recortar la grama, pintar la casa, y otras. En el trabajo: Para las ocupaciones sedentarias, como trabajar en un escritorio o frente a una computadora, lo recomendado es acceder a sesiones de reposo activo, cada 20 a 30 minutos. Tales interrupciones pueden poseer una duración entre de 5 a 10 minutos cada una. Las posibles actividades físicas durante el descanso activo incluyen: 1) caminar por los alrededores de la oficina, 2) dirigirse al servicio sanitario, 3) caminar hacia las fuentes de agua para la hidratación correspondiente, 4) trasladarse hacia las oficinas del edificio para entregar personalmente cualquier comunicación interna (Ej un memorando), 5) llevar a cabo conversaciones de pie con un compañero de trabajo o el supervisor inmediato, 6) trabajar de pie por un breve periodo de tiempo, 7) saludar a las visitas de pie, 8) contestar las llamadas telefónicas de pie, y otras actividades de leve intensidad. Durante reuniones prolongadas, el empleado se puede levantar periódicamente. Al moverse de una oficina a otra, dentro del edificio donde se trabaja, se prefiere utilizar la rampa o escalera del mismo. Otra manera de interrumpir el periodo sentado laboral es emplear un escritorio, o mesa, que pueda ajustarse la altura, de manera que sea posible trabajar de pie, en vez de estar sentado. De ser posible se recomienda trasladar a otro lugar la bandeja de entrada y salida de la mensajería física interna. El propósito de este arreglo es obligar al empleado a ubicarse de pie y colocar las correspondencias de salida, o recoger la de entrada, en ésta. Experimentar con reuniones que se lleven a cabo de pie o caminando. Cuando se efectúen teleconferencias, emplear los audífonos o las bosinas internas de la computadora, para así poder estar de pie durante la misma. Durante presentaciones por los alto ejecutivos de la compañía (o por el mismo personal), el empleado se puede trasladar al fondo del salón y permanecer de pie por tiempo. Consumir los alimentos (Ej: meriendas o el almuerzo) fuera de su mesa de trabajo. Mientras se viaja: Durante las travesías en auto, hacia destinos lejanos, se sugiere planificar paradas frecuentes. Las mismas, pueden consistir en caminar un poco o conversar de pie. Si toma transportación pública, lo recomendado es que el individuo se mantenga de pie o ceda su asiento a una persona que lo necesite (Ej embarazadas, envejecientes, y otros). Otra estrategia es arribar a una parada antes, durante la travesía en el tren o guagua. Esto obligará a la persona caminar hasta su destino. En la medida que se pueda, lo ideal es estacionar el automóvil lejos de su destino, de manera que se camine el resto del camino. Si el lugar de arribo no queda a una distancia muy lejana, se puede intentar caminar hacia éste. También, se puede dejar el auto en el hogar y caminar hacia la parada de la transportación pública. Prescripción. Luego de evaluar estas variables, el próximo paso consiste en establecer una guía dirigida a reducir este estilo de vida sedentario. Además, se pueden implementar diversas estrategias para la modificación del comportamiento sedentario, incluyendo el tiempo sentado dedicado para ver la televisión (Foster, Gore & West, 2006) (véase Tabla 1).
Salud Pública y Recomendaciones de Actividad Física La contraparte de los estudios científicos dirigidos al sedentarismo son las investigaciones que se concentran en los beneficios del ejercicio y la actividad física. Desde el 1995 se han publicado informes sobre nuevos enfoques y actualizaciones de recomendaciones y guías dirigidas a prevenir y preservar nuestra salud. Diversas organizaciones del Gobierno Federal y Asociaciones sin fines de lucro han hecho claro su posición en cuanto a las recomendaciones dietéticas y cantidad de actividad física necesarios para alcanzar un nivel óptimo de bienestar (Rahl, 2010, pp. 16-26, 32-35; Ransdell, Dinger, Huberty & Miller, 2009, pp. 4-8). A través de estos años, y como resultado de los hallazgos de estudios epidemiológicos que evidencian los beneficios de la salud que se derivan de la práctica de actividades físicas moderadas, se han desarrollado varias guías de actividad física para la población general (véase Tabla 2).
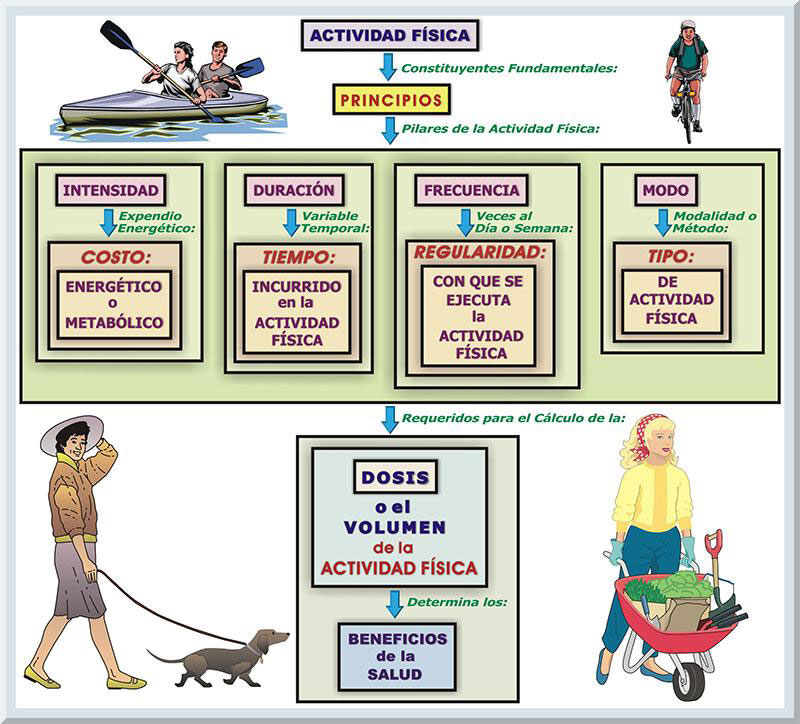
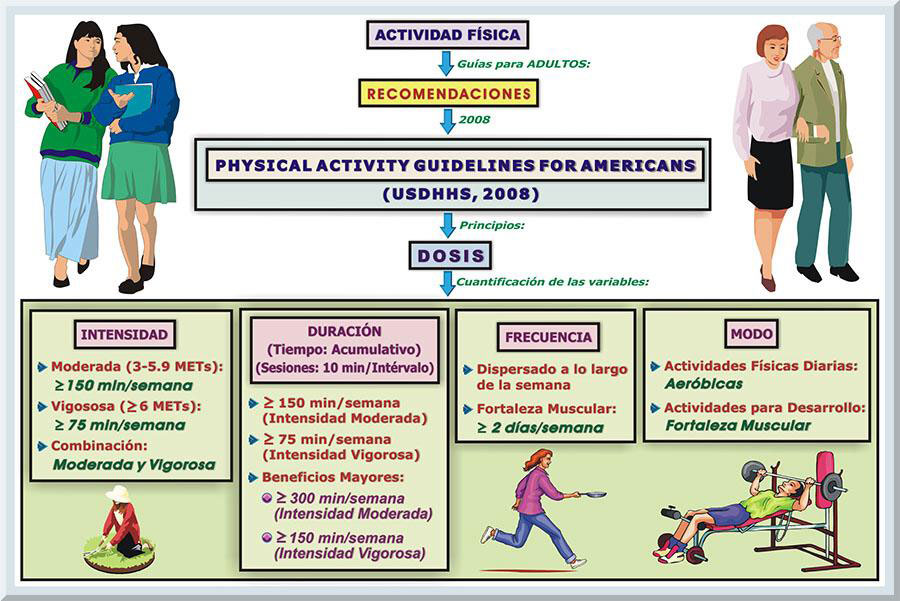
Antes de exponer la cronología que conforma la evolución de las guías de actividad física, es de suma importancia que primero se pueda comprender los principios que rigen los lineamientos de la actividad física. Estos fundamentos son intensidad, duración, frecuencia y modo (Haskell, 2007; Ransdell, Dinger, Huberty & Miller, 2009, p. 4). Tales elementos se habrán de discutir con mayor profundidad en la sección de este trabajo, titulada: La Prescripción de Ejercicio y Desarrollo de Programas de Actividad Física. Bajo este tópico, se incluirá el componente de progresión, el cual es crucial al esbozar la prescripción del ejercicio para participante. No obstante, el enfoque no es tan rígido al elaborar un programa de actividad física, pues tales actividades se pueden realizar todos los días, y prácticamente en cualquier lugar y hora del día. Entonces, comúnmente, las intervenciones de actividad física no son estructurados, pues se establece en como preceptor las actividades cotidianas y laborales que son de índole activas (Bauman, 2007; Hardman & Stensel, 2009, pp. 279-280). En cuanto a la intensidad, nos referimos a la magnitud fisiológica que se somete el organismo humano al proceder en su actividad física. Particularmente, tal principio implica el expendio energético (o costo metabólico) que genera la persona durante dicha actividad física. La unidad de medida energética más comun para expresar el gasto metabólico de las diversas actividades energéticas es el MET. Esta unidades representan equivalencias metabólicas facil de contabilizar, pues emplean númros pequeños , con no más de un espacio decimal. Un MET representa la tasa meabólica basal (en reposo) de un individuo, lo cual es aproximadamente 3.5 mililitros (mL) de oxígeno (O2) por kilogramo de la masa corporal (MC) por minuto (1 MET = 3.5 O2 ml • kg-1 • min-1) (Kriska & Caspersen, 1997). Por su parte, la duración involucra la cuantificación temporal de estas actividades físicas, es decir, el tiempo total que se incurre en tal tipo de movimiento. La regularidad con que se ejecutan las actividades físicas alude a la frecuencia. En otras palabras, este fundamento de la actividad física indica las veces en el día, o semana, que se realizan estas actividades. Finalmente, el modo representa el tipo en específico de actividad física que se llevará a cabo. Estos cuatro pilares sirven de base para estimar la dosis (o el volumen) de las actividades físicas, las cuales son necesarias para que se provean las adaptaciones morfofuncionales correspondientes que redunden en los beneficios a la salud esperados (Bouchard, Blair & Haskell, 2007; Haskell, 2007; Shephard, R. J., 2007) (véase Gráfico 15).
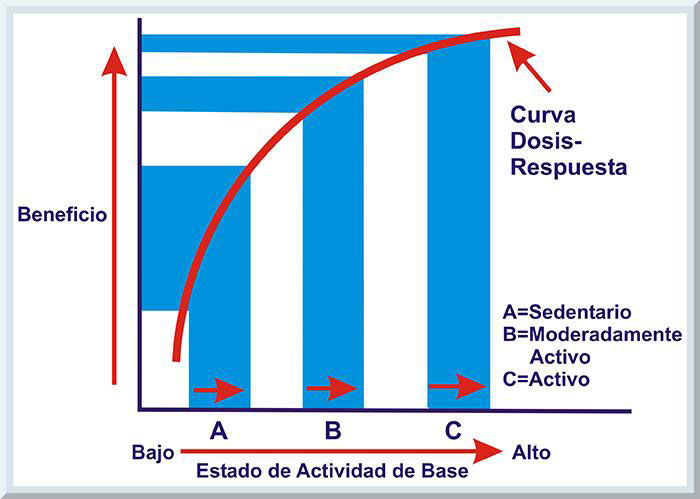
Por lo regular, el término dosis se utiliza para denotar los constituyentes vitales de un programa de actividad física, los cuales fueron mencionados previamente (intensidad, duración, frecuencia y modo). El manejo apropiado de estas variables determinará el nivel de efectividad de tales intervenciones de actividad física, de manera que se obtengan las correspondientes mejoras para el bienestar o la capacidad funcional de los participantes. Consecuentemente, el concepto de respuesta, o respuesta para la salud, significa las alteraciones fisiológicas evidentes al aplicar una dosis específica a las actividades físicas que incurren las personas durante tales intervenciones (Haskell, 2007). Por lo tanto, desde el punto de vista de las sugerencias de las actividades físicas establecidas por varias autoridades en el campo de las ciencias del movimiento humano, el término dosis-respuesta describe la íntima relación existente entre el nivel de exposición de los atributos especiales inherentes en las actividades físicas realizadas y la esencia de los beneficios de la salud (o enfermedad) observados (Hardman & Stensel, 2009, p. 293; Haskell, 2007). Según se observa en la Curva de Dosis-Respuesta (véase Gráfico 16 ), las actividades de moderada intensidad confieren beneficios de salud (Pate, et al, 1995). Además, los individuos con un nivel inicial bajo de aptitud física que se involucren en actividades físicas obtienen una mayor cantidad de beneficio de salud en comparación con aquellos que no son físicamente activos.
Todas estas guías enfatizan en la importancia de la actividad física diaria acumulativa para la prevención de afecciones incapacitantes. Un resumen evolutivo de estos delineamientos se presenta en la Tabla 3.
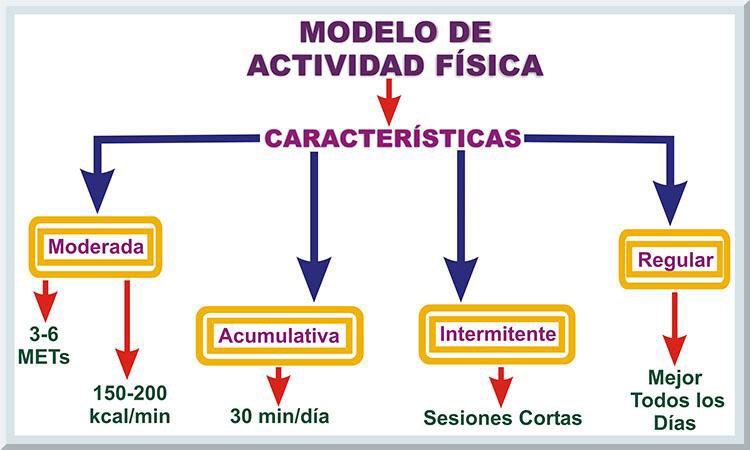
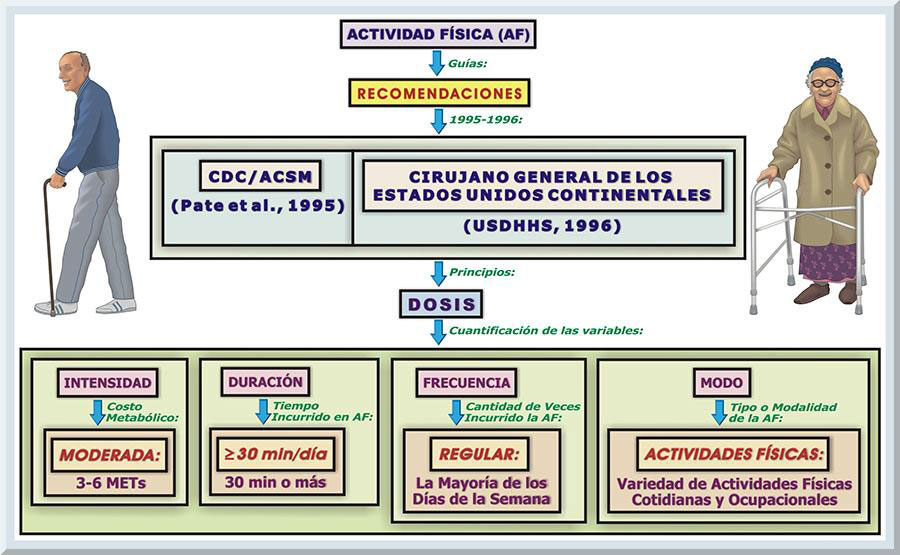
Centros para el Control y Prevención de Enfermedades y el Colegio Americano de Medicina del Deporte: El informe publicado por los Centros para el Control y Prevención de las Enfermedades (Centers for Disease Control and Prevention o CDC, siglas en ingles) y el Colegio Americano de Medicina del Deporte (American College of Sports Medicine, con sus siglas ACSM) (Pate, Pratt, Blair, Haskell, Macera, Bouchard, Buchner, Ettinger, Heath, King, Andrea Kriska, Leon, Marcus, Morris, Paffenbarger, Patrick, Pollock, Rippe, Sallis & Wilmore, 1995) presentó por primera vez nuevas recomendaciones de salud pública con respecto a la actividad física (véase Tabla 4 y Gráfico 17). El documento enfatizaba la práctica diaria de actividades físicas a una moderada intensidad (de 3 a 6 METs). Además, se recomendó la acumulación de las actividades físicas durante el curso del día. La cantidad acumulada de actividad física por día debe alcanzar los 30 minutos. La actividad física acumulada no tiene que ser continua. Sesiones cortas de actividades físicas pueden contribuir al total de los 30 minutos de actividad física recomendados diariamente.
En resumen, el informe sugiere que la población adulta debe acumular un total de 30 minutos o más de actividades físicas a una moderada intensidad durante la mayoría de los días de la semana (preferiblemente todos los días) (véase Tabla 4 y Gráfico 17). Informe de Actividad Física del Cirujano General de los Estados Unidos Continentales: Luego de la primera publicación sobre las recomendaciones de actividad física, las agencias federales de salud produjeron dos informes que exponen sus posiciones y consenso en cuanto a la función de la actividad física moderada en prevenir trastornos crónicas-degenerativas (particularmente las cardiopatías coronarias) y el riesgo de muertes prematuras (NIH consensus development panel on physical activity and cardiovascular health, [NIH], 1996; U.S. Department of Health and Human Services, [USDHHS], 1996). Una de estas publicaciones es el informe que ha diseminado el Cirujano General de los Estados Unidos de Norteamérica, dirigido hacia la Actividad Física y la Salud (USDHHS, 1996). Este documento enfatiza la importancia de todo tipo de actividad física para mantener una buena salud y prevenir enfermedades crónicas degenerativas. Por otro lado, el Instituto Nacional de Salud (National Institute of Health o NIH, siglas en ingles) recalcaba los beneficios cardiovasculares que se obtienen mediante la práctica regular de actividades físicas de moderada intensidad (NIH, 1996). El informe diseminado en el 1996 por parte del Cirujano General de los Estados Unidos Continentales revisaba la literatura tocante a la actividad física y salud (USDHHS, 1996). Entre los principales hallazgos encontramos: 1) las personas que son comúnmente inactivas pueden mejorar su salud y bienestar al incorporar actividades físicas regulares de moderada intensidad, 2) para poder alcanzar los beneficios de salud, las actividades físicas no tienen que ser agotadoras, 3) se obtienen mayores beneficios de salud al aumentar la cantidad (duración, frecuencia o intensidad) de las actividades físicas, 4) la práctica de actividades físicas regulares reduce el riesgo para el desarrollo de dolencias crónicas-degenerativas y de muerte prematura ocasionada por las primeras causas de muerte observadas en los Estados Unidos de Norteamérica y Puerto Rico y, 5) aumentando la cantidad de actividades físicas resulta en mayores beneficios de salud. Este reporte enfatizaba que la población deriva beneficios a la salud si realizan un total de 30 minutos de actividad física de intensidad moderada durante la mayoría de los días de la semana, pero preferiblemente todos los días de la misma (USDHHS, 1996, pp. 3-4, 6). Más aún, se establece, en el informe del Cirujano General, que es posible alcanzar beneficios de salud significativos cuando los participantes incurren en un gasto energético promedio de 150 kilocalorías por día (kcal/día) o 1,000 kcal/semana. Se recalcaba que tales actividades físicas no requierían ser vigorosas (USDHHS, 1996, p. 147). Prácticamente, este segundo informe sobre actividad fsica, se fundamenta en los mismos principios expuestos en las gúias publicadas en el 1995 (véase Gráfico 18)
Instituto de Medicina: En el año 2005, el Instituto de Medicina presentó sus propios delineamiento de actividad física (Instituto de Medicina, 2005). El mismo enfatizaba en que la duración para las actividades físicas debería aumenta a 60 minutos o más diariamente. La justificación para esta medida se baso en el hecho de que esta dosis promueve un índice de masa corporal (IMC) normal. Delineamientos Dietéticos para Puerto Rico y Estados Unidos Continentales: Los nuevos delineamientos dietéticos presentados por el Departamento de Salud y Servicios Humanos de los Estados Unidos Continentales (United States Department of Health and Human Services o USDHHS, siglas en ingles) en conjunto con el Departamento de Agricultura de los Estados Unidos Continentales (United States Department of Agriculture o USDA, siglas en ingles) incorporaron recomendaciones tocante a la actividad física (USDHHS & USDA, 2005). Las guías enfatizaban involucrar a los adultos durante 30 minutos de actividad física a una moderada intensidad, preferiblemente la mayoría de los días de la semana. Por el otro lado, si el fin es controlar la masa corporal (MC o peso del cuerpo), lo ideal era llevar a cabo 60 minutos de actividad física a una intensidad que fluctúe de moderada a vigorosa, mientras se vigila en consumo energético de los alimentos. También, será evidente una pérdida masa corporal grasa (MCG) si se realizan actividades físicas durante 60 a 90 minutos, siempre que no se exceda en la ingesta calórica. Colegio Americano de Medicina del Deporte y la Asociación Americana del Corazón: En un esfuerzo por actualizar las primeras guías de actividad física desarrolladas en el 1995 (Pate, et al., 1995), una coalición de epidemiólogos e investigadores científicos de las ciencias del movimiento humano, se unieron bajo dos organizaciones reconocidas, la ACSM y la Asociación Americana del Corazón (American Heart Asociation, AHA, siglas en ingles). El propósito de estos investigadores fue revisar las recomendaciones de actividad física antes mencionada en acorde con los nuevos estudios publicados hasta el año de 2007. El resultado fue la producción de nuevas guías con recomendaciones actualizadas en lo que respecta a la actividad física (Haskell, et al. 2007). Las recomendaciones para adultos (18-65 años) postulan la necesidad de éstos de participar en actividades físicas de intensidad moderada realizadas dentro de un periodo de tiempo mínimo de 30 minutos, preferiblemente los cinco días de una semana. En aquellos casos donde la intensidad se eleve a un nivel vigoroso, se requiere bajar la duración a 20 minutos dentro de tres días por semana . La persona puede combinar actividades físicas intermitentes de tipo de moderada a vigorosa solo si cada actividad posee una duración de 10 minutos hasta acumular un mínimo de 30 minutos en su totalidad (Haskell, et al. 2007). Delineamientos de Actividad Física para la Población de los Estados Unidos Continentales del 2008: Años más tarde, para el 2008, el Departamento de Salud y Servicios Humanos de los Estados Unidos Continentales (United States Department of Health and Human Services o USDDHHS, siglas en ingles) publicó las guías actuales de actividad física para niños y adultos. Tales delineamientos recomiendan que los adultos, entre 18 y 64 años de edad, deberán de incurrir en 150 minutos (2 horas con 30 minutos) semanales de actividad física, dado una intensidad moderada . Bajo aquellas circunstancias donde la intensidad de las actividades físicas de naturaleza aeróbica se eleve a un nivel denominado como vigorosa, entonces la duración total mínima habrá de reducirse a 75 minutos (1 hora con 15 minutos) por semana, o una combinación equivalente de actividades de moderada a vigorosa. Similar a las guías publicadas en el 2007, las actividades físicas pueden ser intermitentes, con periodos aislados de tiempo de 10 minutos, distribuidos a lo largo de la semana. Además, si el participante tiene como meta lograr beneficios de mayor calidad, éstos requieren involucrarse en actividades físicas aeróbicas que posean una duración semanal de 300 minutos (5 horas) de intensidad moderada, o 150 minutos de actividad física de naturaleza aeróbica realizadas a una intensidad vigorosa, o una combinación equivalente de actividades de moderada a vigorosa. Finalmente, si el adulto le intereza ingresar en un programa de entrenamiento para el fortalecimiento muscular, se recomienda que se incurra en actividades de este tipo a una frecuencia de 2 o más días por semana, dado una intensidad de moderada a alta que active los grupos musculares principales (USDDHHS, 2008) (véase Tabla 5 y Gráfico 19).
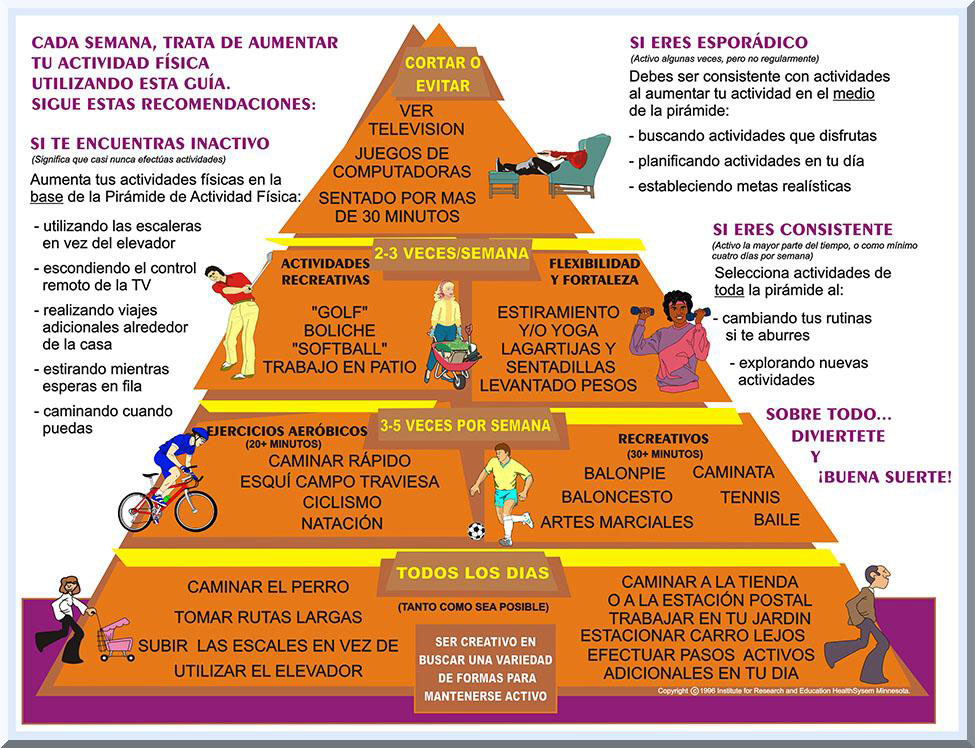
La Pirámide de la Actividad Física La Pirámide de Actividad Física fue concebida originalmente por "Park Nicollet Medical Foundation" (véase Gráfico 20 y Tablas 6 y 7). Su origen se fundamenta en el modelo de la Pirámide Alimentaria concebida por el Departamento de Agricultura de los Estados Unidos. La Pirámide de Actividad Física representa las metas semanales de actividad física y es flexible, dependiendo de las necesidades individuales y del historial de actividad física (Norstrom & Conroy, 1995, 1996).
Comenzando con la base, cualquier programa de actividad física
puede progresar con el tiempo al incluir otras categorías. Un programa de
actividad física para personas sedentarias puede comenzar mediante el
establecimiento de metas dirigidas a incrementar la cantidad de actividades
físicas diarias que se disponen en la base de la Pirámide de
Actividad Física. Por otro lado, aquellos individuos que
ocasionalmente llevan a cabo actividades físicas pueden ser más regulares si
aumentan las actividades físicas representadas en la sección central de la
pirámide. La Pirámide de Actividad Física sirve de guía y modelo para
aquellas personas que practican actividades físicas sobre una base regular en la
semana. En este tipo de población, la Pirámide ofrece un enfoque
equilibrado hacia la actividad física y refuerza su programa de ejercicio
actual. Niveles de la Pirámide de Actividad Física La Pirámide de Actividad Física consiste de cuatro niveles y seis secciones, cada una representando diversos aspectos del perfil típico de un programa de actividad física (véase Gráfico 18). Primer Nivel: Base de la Pirámide La
Base de la Pirámide de Actividad Física representa las
Actividades Físicas
Diarias. En este nivel es donde se recomienda participar en el enfoque de
actividad física y salud, es decir, que los adultos participen actividades
físicas diarias que acumulen de 150 (intensidad moderada) a 75 (intensidad
vigorosa) minutos o más por semana. Particularmente para la población
sedentaria, se sugiere un cambio hacia actividades cotidianas activas, tales
como levantarse y cambiar los canales de la televisión en vez de utilizar el
control remoto, subir las escaleras caminando en vez de utilizar el elevador,
entre otras modificaciones. Se recomienda tratar de incorporar durante el
día y semana todas aquellas posibles actividades físicas breves, de manera que
como mínimo se acumulen 30 minutos diarios de dichas actividades. El segundo nivel de la Pirámide (El nivel de Ejercicios Aeróbicos/Recreativos) representa el modelo tradicional para el diseño/planificación de actividades físicas y ejercicio cuantificado por variables especificas. Por ejemplo, la práctica de ejercicios aeróbicos con una duración de 20 a 30 minutos por día, de 3-5 veces por semana (véase Tabla ?). Comúnmente los ejercicios que se incorporan en este nivel de recomendación incluyen caminar rápido, correr bicicleta, natación y la práctica de deportes activos (Ej: baloncesto, tenis). Tercer Nivel: Actividades Recreativas y Desarrollo Muscular El próximo nivel de la Pirámide de Actividad Física se conoce como Actividades Recreativas/Flexibilidad y Fortaleza-Tolerancia Muscular. Este nivel de la Pirámide se subdivide en tres categorías de actividad física. La primera representa actividades físicas de naturaleza recreativa caracterizadas por ser de baja intensidad que resultan en poco gasto energético o calórico. Entre las actividades físicas que se incluyen en esta categoría tenemos el boliche, “softball”, golf y otras. La próxima categoría en este nivel de la Pirámide consiste en la práctica de actividades que involucren ejercicios de estiramiento. Finalmente, el tercer tipo de actividad física lo constituyen aquellas que desarrollen la fortaleza y tolerancia muscular. Algunos ejemplos son: los abdominales o sentadillas, lagartijas y ejercicios con resistencias o pesas. Estos aspectos de la actividad física pueden combinarse dos a tres veces por semana. Cuarto Nivel: Pico de la Pirámide Finalmente, se observa el Pico de la Pirámide, el cual incluye actividades sedentarias que deben ser evitadas a toda costa. El énfasis es de tratar de romper la rutina diaria inactiva mediante la incorporación de actividades físicas breves, tales como ejercicios de flexibilidad/calisténicos y caminar. Por consiguiente, se recomienda que las personas ejecuten sesiones cortas de actividades físicas durante períodos prolongados de sedentarismo, ejemplo: media hora sin hacer nada (véase Tabla ?, ?, ? y Gráfico ?). El Enfoque Curativo de las Ciencias Médicas: Necesidad para un Cambio de Paradigma El movimiento es una necesidad en los seres humanos y, a consecuencia de satisfacer esa exigencia, han surgido guías enfocadas a incrementar la participación de la población en actividades físicas, ejercicios, deportes, juegos y recreación (Rahl, 2010, pp. 15-41). En la mayoría de los casos, las intervenciones clínicas que emplean el movimiento humano (ejercicio, actividad física), han mostrado un significante beneficio al paciente con este enfoque terapéutico (Painter, 2008). La incorporación de programas de ejercicio, actividad física y deportes en pacientes con enfermedades crónicas resulta en una variedad de beneficios morfofuncionales y psicológicos, como lo son el mejoramiento de la toleracia cardiorrespiratoria y muscular, la fortaleza muscular, la movilidad articular, la coordinación motora, confidencia y la auto-estima (Young, 1987, p. 20). Tradicionalmente, la medicina se concentra en el tratamiento convencional para una variedad de enfermedades. Este sistema terapéutico se ha transformado a través de las épocas, donde se incorpora la medicina alternativa, como lo son las intervenciones del ejercicio y la actividad física. Además, la práctica de los profesionales de la salud de hoy día enfatiza la prevención primaria de patologías degenerativas y el entrenamiento integrado o funcional. Ésta última iniciativa pretende preparar, a niveles óptimos, las aptitudes físicas y fisiológicas del organismo humano, de manera que realicen efectivamenta las tareas físicas cotidianas, ocupacionales y recreativas. Aptitud Física Funcional A través de las décadas, los problemas de salud se han tratado mediante intervenciones médicas convencionales, tales como la terapéutica farmacológica y quirúrgica. Recientemente, se ha evidenciado un auge por la medicina alterna, particularmente en el uso del movimiento para tratar diversos males del ser humano. Sabemos que el ejercicio posee muchos beneficios para la población general y que puede ayudar en la rehabilitación de un gran número de enfermedades incapacitantes. Una ventaja, de suma importancia, que disponen los ejercicios físicos es que ayudan a los participantes ha ser más independientes, durante sus actividades físicas cotidianas, al mejorar la aptitud física funcional (o función física) del individuo aparentemente saludable (Brill, 2004, pp. 3-8; Garber, Blissmer, Deschenes, Franklin, Lamonte, Lee, Nieman, & Swain, 2011; Page, 2005; Sipe & Ritchie, 2012; Weiss, Kreitinger, Wilde, Wiora, Steege, Dalleck & Janot, 2010) y aquellos con disfunciones de la salud (Prakash, Hariohm, Vijayakumar & Bindiya, 2012). Por consiguiente, el enfoque de los programas de ejercicios y actividad física pueden ser de tipo preventivo o terapéutico, pero siempre enfatizando en la importancia de una adecuada aptitud física funcional y óptima calidad de vida. El Ejercicio es Medicina® En años recientes, existe una tendencia para que los médicos empleen el ejercicio como una alternativa muy útil para el tratamiento de la gran gama de enfermedades que padece la población humana. Esta iniciativa fue impulsada por el Colegio Americano de Medicina del Deporte (American College of Sports Medicine, con sus siglas ACSM), conocido con el nombre de Exercise is Medicine™ (ACSM, 2008; Durstine, Peel, LaMonte, Keteyian, Fletcher, & Moore, 2009, pp. 21-30; Moore, Roberts, & Durstine, 2009, p.4; Jonas & Phillips, 2009). El movimiento de Exercise is Medicine™ (El Ejercicio es Medicina®) representa una iniciativa transdisciplinaria dirigida a fomentar la actividad física y el ejercicio en un ámbito clínico. Entonces, el propósito de tal iniciativa es integrar el movimiento humano en los sistemas preventivo y terapéuticos de la medicina. El enfoque de Exercise is Medicine™ involucra una comunidad internacional, buscando incorporar esta iniciativa en la mayor cantidad de paises posibles. Diversos profesionales aliados a la salud (Ej: fisiólogos del ejercicio, nutricionistas, terapistas físicos, enfermeras(os), educadores de salud, educadores físicos y otros), así como proveedores para el cuidado de la salud, son parte del equipo que promueve este esfuerzo, de naturaleza global. Se trata, pues, de integrar las ciencias del movimiento humano en el sistema médico, así como en una variedad de instituciones y comunidades. Por ejemplo, tales cedes del programa de Exercise is Medicine™ puede incluir a Universidades, centros comunales de urbanizaciones, hospitales, centros de cuidado para envejecientes, hospitales pediátricos y otros. Como fue mencionado previamente, uno de los objetivos de Exercise is Medicine™ es que parte de la práctica clínica de los médicos incorpore a la actividad física y el ejercicio dentro de los posibles medios para tratar las enfermedades crónicas, infecto-contagiosas, los problemas mentales, así como otras patologías. Fisiología del Ejercicio Clínico Para poder llevar a cabo estos esfuerzos preventivos y terapéuticos del movimiento humano es necesario estar preparado en la fisiología del ejercicio clínico (Ehrman, Gordon, Visich, & Keteyian, 2009). La fisiología del ejercicio clínico se encarga de indagar en cuanto al vínculo existente entre el ejercicio y las enfermedades crónicas. En tal campo, de las ciencias del movimiento humano, se estudian los efectos agudos y crónicos del ejercicio en pacientes que poseen patologías incapacitantes. Además, se establecen los protocolos a seguir para realizar diversas pruebas de ejercicio, así como la prescripción de ejercicio en esta población enferma. La definición de un fisiólogo del ejercicio clínico varía según sea la organización encargada de certificarlo, como lo son la ACSM, American Society of Exercise Physiologist (ASEP), American Council on Exercise (ACE) y la Canadian Society of Exercise Physiology (CSEP). Un capítulo de la ACSM es la Asociación de Fisiólogos del Ejercicio Clínicos (Clinical Exercise Physiology Association o CEPA, siglas en ingles). El Movimiento: Personas Saludables - Healthy People La iniciativa de Personas Saludables (Healthy People) representa un esfuerzo nacional para la promoción de la salud y la prevención de enfermedades. En el mismo de formulan una serie de objetivos y metas que se esperan lograr dentro de un periodo de 10 años. Este trabajo se conceptualizó en el 1979 por medio del documento conocido con el nombre: Healthy People: The Surgeon General's Report on Health Promotion and Disease Prevention (USDHHS, 1979). Tal publicación tenía como meta asistir en las acciones de prevención para las enfermedades crónico-degenerativas, particularmente aquellos problemas de salud que representan las primeras causas de muerte en los Estados Unidos Continentales. Esta problemática es común en muchos países, como lo son Puerto Rico y otros. Algunas de estas patologías degenerativas mortales son, a saber: las enfermedades del corazón, cáncer, enfermedades cerebrovasculares, enfermedad pulmonar obstructiva crónica, diabetes sacarina (mellitus), entre otras. Hoy día, tales trastornos degenerativos forman parte del perfil epidemiológico para las principales causas de mortalidad en Puerto Rico y Estados Unidos Continentales. A raíz de este proyecto federal, en el 1980 se desarrollaron los primeros objetivos de salud nacionales en el documento titulado: Promoting Health/Preventing Disease: Objectives for the Nation (USDHHS, 1980). En este trabajo, se establecieron 226 objetivos de salud (con 15 áreas medulares), enfocándose prospectivamente para el año 1990. En el informe se planteó que las metas principales para el año de 1990 fue: 1) reducir la tasa de mortalidad en la población pediátrica y adulta y 2) aumentar la aptitud física funcional para el colectivo de adultos envejecientes. La publicación: Healthy People 2000: National Health Promotion and Disease Prevention Objectives, fue generada en el 1990, exponiendo un listado de 312 objetivos de salud, los cuales fueron divididos en 22 áreas medulares (USDHHS, 1991). Concentrándose para el año 2000, se establecieron tres metas medulares, que fueron: 1) aumentar la expectativa de vida al nacer, 2) disminuir las disparidades de salud y 3) disponibilidad para el acceso de servicios preventivos para toda la población. En este documento, se redactaron 13 objetivos vinculados con la actividad física y aptitud física. De este grupo de objetivos, uno fue cumplido, que fue el relacionado con el incremento de programas de aptitud física en los escenarios ocupacionales (USDHHS, CDC & NCHS, 2001). En el 2000 se presentó otro conjunto de objetivos de salud a nivel nacional, nos referimos a la publicación conocida como: Healthy People 2010 (USDHHS, 2000). En este documento se establecieron 467 objetivos específicos de salud y 28 áreas medulares. Las metas correspondientes fueron: 1) aumentar la expectativa de vida al nacer dentro de un espectro de una vida saludable y 2) erradicar las disparidades de salud. Al presente, se encuentran vigente los objetivos nacionales dirigidos hacia el año 2020, es decir: Healthy People 2020 (USDHHS, 2010). En este documento, los objetivos específicos de salud aumentaron a 580, donde se ubican 39 áreas medulares. Se espera que para el 2020: 1) se alcance una alta calidad de vida y expectativa de vida al nacer, libre de enfermedades preventivas; 2) lograr una equidad tocante a la salud, donde se eliminen disparidades; 3) el desarrollo de ambientes ecológicos que fomenten niveles apropiados de salud; 4) estimular la calidad de vida, el desarrollo saludable y comportamiento saludables a lo largo de las etapas de la vida (USDHHS, s.f; Wright, 2012). PROGRAMAS DE SALUD Y APTITUD FÍSICA CORPORATIVA El movimiento de los programas de salud y aptitud física para los escenarios ocupacionales y comunitarios comenzó desde la década de los 70 (Whitmer, 2009). Parte de tal surgir, por las estrategias de ejercicios y salud en las compañías, se debió a la disponibilidad de investigaciones científicas que evidenciaban los beneficios a nivel de los empleados y para la salud económica de la corporación. Algunos de estas ventajas son: 1) disminución en los costos médicos, 2) incremento en el nivel de productividad de los empleados, 3) disminución en la tasa de ausentismo, 4) menor rotación de los empleados y 4) mayor capacidad para reclutar y mantener en el empleo de trabajadores de alta efectividad productiva (Fabius & Frazee, 2009). Beneficios de un Programa de Aptitud Física Corporativa Los programas de salud y aptitud física concentrados en los empleados de una compañía, poseen el potencial de: 1) mejorar la salud individual de los trabajadores y asistir en la prevención de enfermedades crónico-degenerativas; 2) puede fomentar un mejor ambiente psicosocial en el escenario ocupacional, 3) aportan al logro de la misión, así como sus metas a corto y largo plazo de la organización, como lo puede ser la reducción en el ausentismo y aumento en la productividad; 4) acortar los costos del servicio médico que disponen los empleados, lo cual previene una posible inflación; 5) ayudan a mejorar el estado general de la industria (Patton, Corry, Gettman & Graf, 1986, p. 21). Las compañía tienen mucho que ganar si implementan estos programas de salud y aptitud física. Se han establecido diversos beneficios de naturaleza costo-efectivos, como lo son, a saber: 1) mejor estado del bienestar de la mayoría de los empleados involucrados en el programa; 2) incremento en la moral de los trabajadores; 3) disminuye la partida para los costos asignados a los planes médicos de la industria; 4) los trabajadores se ausentan con menos frecuencia; 5) la productividad de la corporación aumenta; 6) menor incidencia de accidentes laborales; 7) los trabajadores reciben una educación más efectiva concerniente a controversias en el campo de la salud; 8) disminuyen las reclamaciones por compensación en el trabajo (USDHHS, 1993). CONCEPTOS FUNDAMENTALES Los términos que se discuten en las próximas secciones son de importancia para la comprensión del contenido de este trabajo de revisión. HOMEOSTASIS, SALUD, BIENESTAR Y ENFERMEDAD El nivel o estado de salud no puede considerarse perfecto, pero es posible alcanzar un bienestar óptimo. Cuando hablamos de salud, es importante recalcar que la misma se encuentra constituida por cinco dimensiones principales, que son la física, mental, emocional, social y espiritual (Véase Gráfico 21).
Entonces, la salud se encuentra en algún punto dentro de una escala continua, es decir, una progresión de grados infinitos de alguna característica entre dos extremos. Cada punto del continuo es compuesto de cinco dimensiones de salud. En cualquier punto de la escala de salud, una persona puede tener algunos componentes del bienestar a niveles alto y otros a grados bajos. Hacia el extremo izquierdo se ubica la muerte prematura o enfermedad (i.e. cero por ciento en la gradiente de salud) y en el extremo derecho esta la salud positiva u óptima (i.e. cien por ciento en la gradiente de salud) (Véase Grafico 22). En tal punto, la persona habrá de experimentar un alto grado de bienestar. Claro, el estado de salud no se mantendrá siempre en un nivel dado, sino cambia a través de nuestra vida. Nadie posee un estado fijo de completo bienestar físico, emocional, social y espiritual. Esto significa que es un proceso dinámico. Consecuentemente, existen unas etapas intermedias es este continuo de la salud. Estas fases representan unos grados o niveles porcentuales de salud, o sucesiones de riesgos para patologías, localizadas entre los dos extremos de la escala continua. Además, existe un punto neutral en el centro de tal escala. Tal punto indica la salud promedio, o tendencia central, de la población. Esto significa que la mayoría de las personas se encuentran en alguna parte cerca de este centro. Ahora bien, ¿por qué existen estas gradaciones de la salud? La respuesta es simple, debido a que la salud sufre transformaciones a lo largo del ciclo de vida del individuo, también se altera el nivel de salud de la persona. Este cambio obedece a un conjunto de factores que afectan, positivamente o de manera negativa, nuestro estado de salud (Véase Gráfico 2). Una de las variables más apremiantes, que determinan la etapa en que se habrá de encontrar la persona, son los comportamientos o estilos de vida de ésta. Como fue mencionado previamente, el 40% de todos los factores que determinan la salud se origina de los estilos de vida (McGinnis, Williams-Russo Knickman, 2002). Dado este dato, mientras más patrones de conductas responsables puedan ser incorporados en el diario vivir cotidianos, mayor será el potencial para alcanzar un alto nivel de bienestar. De manera similar, la probabilidad de las enfermedades críticas es mayor cuando se combinan múltiples comportamientos de riesgo. La meta es, pues, que el individuo asuma responsabilidad por su salud y diseñe un estilo de vida dirigido a lograr, o mantener, un elevado estado de bienestar en los cinco componentes que forman parte de la salud total. Como resultado de este alto nivel de bienestar contemplado en el continuo de la salud, la persona contara con 1) pocos, o ausencia, de patrones de comportamiento negativos; 2) bajo riesgo para enfermedades incapacitantes y 3) elevado nivel de energía, desarrollado mediante el mejoramiento de la aptitud física, especialmente de los sistemas circulatorio y respiratorios (aeróbicos) (Lopategui, 1997, pp. 32-33).
A continuación se discutirán los conceptos relacionados con la salud, bienestar y enfermedad. El Concepto de Homeostasis y Enfermedad El organismo humano continuamente trata de lograr un equilibrio biopsicosocial. Este estado se conoce como homeostasis, el cual permite mantener un adecuado bienestar general. La salud dependerá de un funcionamiento apropiado de los mecanismos homeostáticos del ser humano. La homeostasis se define como una relativa constancia ( estado estable o equilibrio) de las funciones orgánicas del ambiente interno (líquido extracelular y condiciones dentro de la célula) del cuerpo humano, lo cual se encuentra regulado mediante mecanismos fisiológicos (Gallagher, 2013, p. 2). Los factores que afectan la homeostasis se conocen como estresantes. Cuando el organismo humano no puede contrarrestar estos factores, se altera el equilibrio dinámico de los sistemas orgánicos, lo cual eventualmente puede provocar una enfermedad (Chiras, 1999, pp. 4, 7; Higashida Hirose, 1996, p. 6). Entonces, se establece como una enfermedad cuando se encuentra presente una disfunción en el organismo humano (Bhopal, 2002, p. xxii). La enfermedad es, pues, un estado de malestar o trastorno de la salud en sus dimensiones físicas, mentales, emocionales, sociales y espirituales (Lopategui, 1997, p. 3). El Concepto de Salud En el 1946, la Organización Mundial de la Salud (OMS o World Health Organization, con sus siglas WHO) desarrolló su propio concepto de salud, definiéndola como "un completo estado de bienestar físico, mental y social y no meramente la ausencia de enfermedad o incapacidad" (WHO, 1947). Esta definición circunscribe a la salud dentro de un triángulo, siendo sus extremos las dimensiones, físicas, mentales y sociales. Sin embargo, el concepto de salud debe considerar al ser humano como un ente total. De este principio surgió el término de salud holística o integral. El enfoque holístico del concepto de salud vislumbra las dimensiones físicas, mentales, sociales, emocionales y espirituales de manera interdependientes e integradas en el ser humano, el cual funciona como una entidad completa en relación al mundo que le rodea (Gordon, Golanty, & Browm, 1999, p. 6; Hahn, & Payne, 1999, p. 3; Seaward, 2006, pp. 17-18). Este concepto holístico de la salud es muy importante, porque enfatizan otros aspectos de la salud que han sido excluidos de la definición tradicional, según la OMS, me refiero al componente emocional y espiritual. Sin estos dos componentes es imposible alcanzar un estado de salud óptimo. Por consiguiente, en mi opinión, la salud es el completo estado de bienestar físico, mental, social, espiritual y emocional y no solamente la ausencia de enfermedad o accidente. El Término Bienestar El concepto bienestar se refiere a las actitudes y comportamientos que mejoran la calidad de vida, de modo que nos ayude a llegar a un nivel alto de salud. Es aquel proceso activo dirigido a mejorar nuestros estilos de vida en todas sus dimensiones (Donatell, Snow & Wilcox, 1999, p. 7). Representa las acciones responsables que permiten el desarrollo de un nivel apropiado de salud general. El bienestar deseado, entonces, se obtiene mediante hábitos saludables que resultan en una adecuada adaptación e integración de las dimensiones físicas, mental, social, espiritual y emocional a cualquier nivel de salud o enfermedad. Esto implica que puedes experimentar bienestar, ya sea que te encuentres enfermo o saludable. Las acciones ejecutadas por el individuo que se encuentran encaminadas a mejorar y mantener la salud, representan las actividades de bienestar. Se enfatiza que estos esfuerzo del bienestar se deben enformar siempre de manera positivo. EL SER HUMANO COMO UN ENTE BIOPSICOSOCIAL Existen tres variables medulares que afectan la salud del individuo, que son: 1) biológicos, 2) psicológicos y 4) sociales (De Vattuone & Graig,1985, pp. 1-2; Higashida Hirose, 1991, p. 1). El ser humano, pues, representa una unidad integral, constituido de dimensiones físico-químicos, anatómico-bioquímicos, unidades y sistemas fisiológicos, psicológicos, grupal y cultural (Centro de Salud Deportiva y Ciencias del Ejercicio [SADCE],1988). Como resultado, se establece al individuo como ser biológico y psicológico inmerso en un ambiente social. Esto implica que el organismo humano se considera como una unidad biopsicosocial (Véase Gráfico 23).
CONCEPTOS EPIDEMIOLÓGICOS Y BIOESTADÍSTICOS El término epidemiología representa aquella ciencia que estudia la frecuencia, distribución y factores causales (factores de riesgo) de una variedad de estados vinculados con la salud (Ej: enfermedades) y eventos, los cuales se caracterizan por un patrón en específico y acontecen a lo largo de un tiempo y ubicación demográfica particular (Bhopal, 2002, pp. xxii, 2-4, 17-18; Dishman, Washburn & Health, 2004, pp. 13, 443; Olivieri, et al., 1982, p. 265; Roitman & LaFontain, 2012, p. 2). Tal estudio asiste en las acciones requeridas para controlar los diversos tipos de disturbios del bienestar (Porta, 2008). Las enfermedades estudiadas pueden ser infecto-contagiosas, no contagiosas, agudas, crónicas, mentales o físicas (Olivieri, et al., 1982, p. 265). Consecuentemente, la epidemiología se encuentra constituida por tres variables medulares, a saber: patrones de las patologías a través del tiempo, lugar específico de mayor incidencia de tales enfermedades y las características de la población afectada (i. e., tipo, tamaño, crecimiento, densidad, distribución y sus estadísticas vitales) (Bhopal, 2002, pp. 2, 17-18). El fin de la epidemiología es poder distinguir los factores de riesgo asociados con una enfermedad, de manera que sea posible aliviar el estado enfermizo y disminuir la frecuencia de las muertes originadas de tal problemas de salud (Roitman & LaFontain, 2012, p. 2). La ciencia investigativa de la epidemiología se enfoca hacia el estudio de tales variables causales, las cuales se encuentran correlacionadas con alguna afección particular o trauma (Roitman & LaFontain, 2012, p. 2). Cuando estudiamos aquellos determinantes involucrados en un comportamiento específico (i. e., actividad física) y su relación con la prevalencia de una lesión o patología, nos referimos a el estudio epidemiológico de la actividad física (Dishman, Washburn & Health, 2004, p. 14). Toda vida en el planeta tiene un comienzo y un final. El ser humano no es la excepción, lo cual implica que siempre existe algún factor que induce a nuestro fallecimiento. Las causas de muerte para una población o lugar geográfico específico durante un (1) año dado son parte de las estadísticas vitales que se incluyen en el informe anual del Departamento de Salud de Puerto Rico, similar que otros países. Las estadísticas vitales presentan los eventos biológicos de una población particular, como lo son las tasas de nacimiento, muerte, nupcias, entre otras (Higashida, 1996, p. 269). La tasa representa una variable estadística, y epidemiológica, la cual cuantifica la probabilidad para que se presente algún evento específico (Morales Bedoya, 1985-1986, p. 4). Su medida se establece al dividir la cantidad de eventos (enfermedades) presentes durante un periodo de tiempo en particular, entre la población que se encuentra bajo un estado de riesgo en tal rango de tiempo. La medida de la tasa dependerá de las características muy particulares del eventos de salud, la región geográfica donde se ubica el evento y el rango de tiempo en que sucede (Higashida, 1996, p. 270). Por el otro lado, la frecuencia con que aparecen los casos de patologías, o problemas de salud, dentro de un rango de tiempo en específico, se conoce con el nombre de incidencia (Morales Bedoya, 1985-1986, p. 6). En otras palabras, la incidencia se refiere a cuán rápido se presenta un trastorno de salud dado. La prevalencia cuantifica la frecuencia del conjunto total de casos del disturbio patológico (Morales Bedoya, 1985-1986, p. 5). La frecuencia de las muertes en poblaciones particulares para un año dado se conoce como la tasa de mortalidad. Tal variable representa uno de los indicadores comúnmente utilizados para medir el estado de salud de una comunidad. En otro orden, la mortalidad indica el número total de muertos que ocurrieron en una población específica durante un (1) año dado. El estado de estar enfermo se conoce con el nombre de morbilidad (Dishman, Washburn & Health, 2004, p. 447). En términos estadísticos, se dice que ocurre muerte prematura para toda aquella defunción que acontece antes de los 65 años de edad. DESCRIPCIÓN DEL CONCEPTO DE ENFERMEDADES CRÓNICO-DEGENERATIVAS Evolución Semántica del Término Enfermedades Crónicas Las enfermedades crónicas o discapacitantes son aquellas que comúnmente se adquieren por medio de estilos de vida inapropiados, aunque siempre hay que considerar que existen factores genéticos, es decir, de naturaleza hereditaria, que pueden originar tales trastornos. La diferencia entre una enfermedad crónica y una infecto-contagiosa se fundamenta sobre el hecho de que los disturbios degenerativos y crónicos no son transmitidas mediante las vías de contagio (Ej: contacto físico directo o personal, fómites y otros). Desde el punto de vista médico, las enfermedades crónicas se consideran aquellas alteraciones de la salud (en todas sus dimensiones) que se desarrolla, y mantienen, durante un período largo de tiempo (Roitman & Lafontaine, 2012, p. 1). Se caracterizan por su naturaleza no infecciosa, recurrentes, degenerativas y poseer síntomas menos llamativos en comparación con las enfermedades agudas (Caroll, 1998). Estos tipos de afecciones pueden ocasionar incapacidades totales o parciales (Murrow & Oglesby, 1996). El adjetivo de crónico aplica para aquel conjunto de enfermedades de naturaleza prolongada y reincidente, caracterizadas por la ausencia de patógenos infecciosos no-tóxicos (Bhopal, 2002, p. xxi). Para aquellas enfermedades crónicas que inducen un deterioro paulatino de los tejidos ubicados en el organismo humano, se la adjunta otro adjetivo que describa esta complicación clínica. A este respecto, se establece que tales males son de naturaleza degenerativos, por lo que se identifican como enfermedades crónico-degenerativas (Bhopal, 2002, p. xxii) (Véase Gráfico 24). Comúnmente, estos tipos de patologías crónicas no se alivian mediante intervenciones quirúrgicas ni con el consumo de medicamentos a corto plazo (Murrow & Oglesby, 1996).
Las enfermedades crónicas poseen ciertas características particulares, que son:
1) comúnmente, tales afecciones requieren un período de tiempo considerable para
que se desarrollen, lo cual implica que su naturaleza crónica (a largo plazo);
2) estas dolencias promueven una destrucción progresiva de los tejidos, por tal
razón, también se les designan como degenerativas; 3) interfieren con la
capacidad del cuerpo para funcionar de forma óptima, es decir, representan
patologías discapacitantes y; 5) algunas enfermedades degenerativas pueden
prevenirse, es decir, es posible minimizar sus efectos dañinos a la salud (Véase Gráfico
25). Una gran parte de estos trastornos crónicos se encuentran representadas dentro de las primeras causas de muerte en Puerto Rico y en muchos otros países, particularmente aquellos desarrollados. Algunas de dichas enfermedades son, a saber: enfermedades del corazón y circulatorias, tales como las cardiopatías coronarias (enfermedades de las arterias coronarias del corazón o aterosclerosis coronaria); los padecimientos hipertensos, claudicación intermitente; cáncer; diabetes sacarina; accidentes cerebrovasculares (Ej: apoplejía o derrame cerebral); enfermedades pulmonares; problemas en la espalda baja; enfermedades óseas (Ej: osteoporosis) y reumáticas (Ej: artritis reumatoide, osteoartritis); afecciones renales (Ej: nefritis); enfermedades del hígado (hepáticas), entre otras (véase Tabla 6).
Relaciones Etiológicas para las Enfermedades Crónicas Puesto que uno de los factores principales que inducen a las enfermedades crónicas es la falta de ejercicio o escasa actividad física, desde la perspectiva de la aptitud física, otros autores clasifican estas dolencias como enfermedades hipocinéticas (Allsen, Harrison, & Vance, 1997, p. 4; Corbin & Lindsey, 1997, pp. 5, 25-26; Heyward, 1998, p. 2). Actualmente, el auge de las enfermedades crónico-degenerativas como las principales causas de incapacidad y muerte en Puerto Rico y Estados Unidos de Norteamérica, reflejan principalmente el descuido en los patrones de estilos de vida y hábitos particulares del ciudadano. Los comportamientos de riesgo que prevalecen en la isla promueven la alta incidencia de enfermedades crónicas de naturaleza discapacitante y al aumento en la tasa de mortalidad originado por estas afecciones. El sedentarismo, o un pobre nivel de aptitud física, representan uno de los factores de mayor preeminencia que promueven el desarrollo de estos trastornos degenerativos (particularmente las enfermedades en las arterias coronarias del corazón) y a la mortalidad prematura (Ekelund, Haskell, Jonson, Whaley, Criqui & Sheps, 1988; Sandvik, Erikssen, Thaulow, Erikssen, Mundal & Rodahl, 1993). Medidas Preventivas y Terapéuticas Algunas de las enfermedades crónicas de origen hipocinético pueden prevenirse mediante un régimen regular de ejercicios o actividad física. Más aun, un programa de ejercicio regular, o una mayor participación en actividades físicas, puede emplearse como un tratamiento complementario para otras dolencias que no se consideran categorizadas como hipocinéticas, entre las cuales se pueden nombrar: las enfermedades infecciosas, artritis, dolor crónico y el síndrome premenstrual (PMS, siglas en Inglés) (Corbin & Lindsey, 1997, p. 26-27). TÉRMINOS VINCULADOS CON EL MOVIMENTO HUMANO Y LA INACTIVIDAD FÍSCA Actividad Física y Ejercicio Se considera que una persona posee un estilo de vida activo (o se encuentra activo físicamente) cuando incorpore, de modo regular, actividades físicas de moderada intensidad que acumulen aproximadamente 21 minutos o más durante la mayoría de los días de la semana. También, para personas que incursionen en actividades físicas de intensidad vigorosa que acumulen aproximadamente 11 minutos o más diariamente (USDDHHS, 2008). Se considera, pues, a una persona físicamente activa cuando practique diariamente la recomendaciones de actividad física (Tremblay, Colley, Saunders, Healy & Owen, 2010). Claro, es crucial evitar permanecer sentado por periodos prolongados de tiempo, porque se habría de invalidar los posibles beneficios para la salud, aún cuando se continúe comprometido con estas guías de actividad física (Hamilton, Healy, Dunstan, Zderic, & Owen, 2008). El término movimiento indica un cambio en lugar, posición, o postura, del cuerpo como un todo, de sus segmentos o del centro de masa en relación a un sistema de referencia en el ambiente (Hamill & Knutzen, 2009, p. 24; Kent, 1994, p. 286). El movimiento corporal se produce por la acción de los músculos esqueléticos, lo cual implica la utilización y liberación de energía. Al discutir el concepto de expendio energético (o costo energético) nos referimos a la producción de energía calorífica total por parte del organismo humano durante su intervención en una actividad física o ejercicio (Bouchard, Shephard, Stephens, Sutton & McPherson, 1990; Kent, 1998, p. 169). Tal gasto de energía se encuentra constituido por el expendio energético en reposo y el expendio energético de ejercicio o actividad física (Garber, at al. 2011). Las unidades de medida comunes empleadas para expresar el costo energético son los METs, kilocalorías (kcal) o kilojulios. Por el otro lado, el MET representa un equivalente metabólico que expresa unidades de energía. Un MET es igual al consumo de oxígeno relativo en reposo (1 MET = 3.5 O2 ml • kg-1 • min-1) (Garber, Blissmer, Deschenes, Franklin, Lamonte, Lee, Nieman & Swain, 2011). En la actualidad, aún existe confusión sobre los conceptos de actividad física y ejercicio. Una gran cantidad de profesionales y educadores en salud intercambian estos términos como sinónimos. Esta confusión estuvo presente por muchos años entre los investigadores epidemiólogos (Taylor, 1983). No fue hasta la publicación del artículo de Caspersen, Powell y Christenson (1985) donde se propuso una definición estándar para los conceptos de actividad física, ejercicio y aptitud física (véase Tablas 7 y 8).
Según estos investigadores, actividad física representa "cualquier movimiento corporal producido por los músculos esqueléticos que resulta en gasto energético" (Caspersen, Powell & Christenson, 1985) (véase Gráfico 26). Si un individuo, o un grupo de personas, deciden utilizar su tiempo libre para llevar a cabo actividades físicas, tal acción se conceptualiza como actividad física de ocio (Bouchard, Shephard, Stephens, Sutton & McPherson, 1990). Actividad física moderada es aquella que resulta en un costo energético de 3 a 5.9 METs (USDHHS, 2008, pp. A-4, D-4). Cuando se habla de inactividad física, se hace referencia a patrones de estilos de vida sedentarios. Según Tremblay, Colley, Saunders, Healy y Owen (2010), tal término se refiere a la falta de actividad física o el tiempo comprometido por el individuo que no incluya algún tipo de actividad física, la cual posea una intensidad dada.
Existe la tendencia que la prevalencia de la actividad física para varias culturas disminuye conforme se observa una economía saludable del país (Hardman & Stensel, 2009, p. 14). También, se ha demostrado que se reduce marcadamente los niveles de actividad física según aumenta la edad, donde la población femenina evidencia un menor nivel de actividad física en comparación con los varones (Hardman & Stensel, 2009, p. 14). En otro orden, ejercicio es aquella actividad física planificada, estructurada, repetitiva y dirigida hacia un fin, es decir., para el mejoramiento o mantenimiento de uno más de los componentes de la aptitud física (Caspersen, Powell & Christenson, 1985) (véase Gráfico 27). Un ejercicio físico de baja intensidad se define como aquel que se encuentre entre 30-<40% del consumo de oxígeno máximo (VO2máx) o frecuencia cardiaca de reserva (FCresv), es decir, ejercicios durante el cual la persona es capaz de hablar (ACSM, 2013, pp. 165, 167). Estas intensidades son recomendadas para poblaciones con enfermedades crónicas-degenerativas (Ej: cardiopatías coronarias) (Pollock, Wilmore & Fox, 1990), y envejecientes, particularmente porque reducen los eventos coronarios fatales y no fatales, y aumentan las lipoproteínas de alta densidad (Pollock, et al., 1994).
APTITUD FÍSICA Y SUS COMPONENTES La aptitud física (physical fitness) integra, de manera funcional, el conjunto de todos los sistemas orgánicos del cuerpo humano, los cuales están sujeto por el nivel de actividad física (Paffenbarger, Hyde & Wing, 1990).
El Concepto de Aptitud Física La definición clásica de aptitud física, una de las primeras en salir en la literatura, se describe como la capacidad de llevar a cabo las actividades cotidianas normales (trabajo y asueto) con vigor, eficiencia y sin fatigarse en exceso, teniendo aún energía suficiente para disfrutar de pasatiempos y lidiar con emergencias imprevistas (President's Council on Physical Fitness and Sports,1971) (véase Gráfico 28).
También, en el 1971, un colectivo de investigadores, pertenecientes a la OMS, expusieron su posición ante el término de aptitud física. Entonces para la OMS, tal concepto representaba "la habilidad para llevar a cabo muscular satisfactoriamente." (Anderson, Shephard, Denolin, Varnauskas & Masironi, 1971). En el 1985 se reveló en la literatura científica una de las publicaciones más citas, en la cual se plantearon los conceptos de actividad física, ejercicio y aptitud física (Casperson, Powel y Christenson, 1985). Estos autores establecieron que aptitud física representaba "un conjunto de atributos que las personas poseen o alcanzan que se relaciona con la habilidad para llevar a cabo actividad física." Un año mas tarde, Nieman (1986, p. 34) afirmó que la aptitud física era "un estado de energía dinámica y vitalidad que nos capacita/permite no solamente llevar a cabo nuestras tareas diarias, práctica de actividades recreativas y encarar emergencias imprevistas, sino también nos ayuda a prevenir las enfermedades hipocinéticas, mientras se funcione a niveles óptimos de la capacidad intelectual y experimente el disfrute de la vida". En esta misma década, Pate (1988), postuló que tal concepto debería definirse como "un estado caracterizado por (a) una habilidad para realizar actividades diarias con vigor y (b) una demostración de las características y capacidades que están asociadas con un bajo riesgo para el desarrollo de enfermedades hipocinéticas (es decir, aquellas asociadas con inactividad física)." Desde un enfoque cardiorrespiratorio y muscular, Getchell y Anderson (1987, pp. 15-16) afirman que una persona que posea una apropiada aptitud física implica que "el corazón, los vasos sanguíneos, los pulmones y los músculos funcionan al máximo rendimiento." Una de las organizaciones de mayor prestigio internacionalmente, vinculada con la medicina del deporte y ciencias del movimiento humano, es decir, la ACSM, plantearon en el 1990 que la aptitud física significaba "...la habilidad de realizar niveles de moderada a vigorosa actividad física sin fatiga y la capacidad para mantener tal habilidad a lo largo de la vida." (ACSM, 1990). En años recientes, esta organización revisó la definición de aptitud física (Garber, at al. 2011). Otros autores de renombre en el campo de las ciencias del movimiento humano han publicado su postura ante el término aptitud física. Por ejemplo, Miller, Grais, Winslow y Kaminsky (1991) expusieron que el concepto de aptitud física significaba un "un estado de habilidad para realizar un trabajo físico sostenido caracterizado por una integración efectiva de la tolerancia cardiorrespiratoria, fortaleza muscular, flexibilidad, coordinación y composición corporal". Por su parte, Howley y Franks (2007, p. 517), fundamentado en el planteamiento de Casperson, Powel y Christenson, (1985) proponen que la aptitud física es un agregado de particularidades únicas, lo cual facilita al individuo ejecutar efectivamente actividades físicas. En otro orden, Lopategui (2006, p. 44) intentó reconceptualizar la definición tradicional de aptitud física, indicando que "...representa la habilidad que posee la persona para llevar a cabo todo tipo de trabajo físico efectivamente y sin fatiga excesiva, particularmente actividades que demandan capacidades cardiorrespiratorias, de las cuales el individuo se recupera con prontitud para ejecutar otras tareas físicas (cotidianas, deportes recreativos) o manejar situaciones de emergencias que pudieran requerir un esfuerzo físico." Tal enfoque retoma elementos que constituyen parte de la primera definición de aptitud física (President's Council on Physical Fitness and Sports,1971). A esta definición, se puede integrar la importancia de un óptimo nivel de aptitud física (elevado estado de energía y vitalidad) para la prevención de enfermedades crónicas-degenerativas que emergen principalmente a raíz de un comportamiento sedentario (Nieman,2007, p. 779) (véase Gráfico 29).
Los Componentes de la Aptitud Física
Componentes Relacionados con la
Salud SISTEMAS DIRIGIDOS A EVALUAR EL ESTADO
ACTUAL DE SALUD, Y DE LOS POTENCIALES RIESGOS, La evaluación de los potenciales participantes para un programa de ejercicio es de gran importancia, puesto que previenen posibles situaciones de emergencias médicas. Se encuentra muy bien documentado, en la literatura científica, los beneficios del ejercicio sobre el organismo humano. No obstante, también, el ejercicio induce un aumento en las demandas metabólicas sobre el sistema cardiovascular, así como un incremento en la actividad simpática. Tomando en consideración este hecho, se puede inferir que sería de un alto riesgo para la salud, e incorrecto desde el punto de vista ético, que se permita participar en el programa de ejercicio a un posible cliente que no se conozca el nivel de gravedad de su enfermedad (Ej: algún tipo patología cardiaca). Pasar por alto tal conocimiento puede, posiblemente, puede ocasionar un ataque cardiaco al individuo que se ejercita. Consecuentemente, para evitar estos eventos adversos al cliente, es de vital importancia que, antes de integrar al cliente al programa, y realizar una prueba de esfuerzo, se debe establecer el nivel de riesgo de éste. Este análisis permite tomar una mejor decisión en cuanto a si es factible, y seguro, continuar con el cliente. Previo a cualquier intervención de un
programa de ejercicio o actividad física, de naturaleza preventiva o terapéutica,
es de suma importancia llevar a cabo las evaluaciones de salud correspondientes.
Esto también aplica si al participante se le requiere someter a una prueba a
ergométrica de tolerancia cardiorrespiratoria (submáxima o máxima) o a pruebas
que miden las aptitudes físicas de éste. Este proceso evaluativo asiste en
el mecanismo requerido para determinar si el potencial participante se encuentra
apto, médicamente, para ingresar al programa de ejercicio o realizar la prueba
de esfuerzo. Consecuentemente, el fisiólogo del ejercicio clínico se
asegura que la probabilidad que, por ejemplo, se produzca un ataque al corazón u otros
males, se reduzca al mínimo. Entonces, tales accidentes se pueden evitar si se realiza un examen del
estado de salud/condición física antes de comenzar un ejercicio regular, o una
prueba de ejercicio. Consecuentemente, para poder prescribir un programa de
ejercicio individualizado, o ejecutar algún tipo de evaluación de esfuerzo, de forma segura y efectiva, se debe evaluar primero el
estado de salud del participante potencial. Esta evaluación debería
incluir un examen médico, un cuestionario de salud y luego efectuar una serie de
pruebas de aptitud física relacionadas con la salud. Es de suma importancia que, como requisito, previo a que el potencial participante se someta a una prueba de capacidad funcional (o de aptitud física), o de su ingreso a un programa de ejercicio/aptitud física (bajo un escenario clínico o comunitario), tal persona sea evaluada su estado vigente de salud, incluyendo los factores de riesgo para una gran gama de enfermedades de naturaleza cardiovascular, pulmonar o metabólica. Para este propósito, se emplean una variedad de métodos de evaluación. Los tipos de pruebas evaluativas de salud implementadas al candidato, dependerá del enfoque del programa y del propósito de la instalación física que alberga el programa de ejercicio o de actividad física. Por ejemplo, las evaluaciones de la salud son más rigurosas en programas de ejercicio que requieren la supervisión médica (Ej: rehabilitación cardiaca o pulmonar), en comparación con instalaciones físicas dedicadas a proveer servicios de ejercicio y actividad física a poblaciones aparentemente saludables (Ej: programas comunitarios de ejercicios grupales o recreativos). Esta medida evaluativa dispone de un mayor control preventivo para circunstancias de emergencias cardiacas que puedan surgir durante la prueba ergométrica de esfuerzo progresivo o sesiones de ejercicio (entrenamiento físico). Estas pruebas de salud se confeccionan con el fin de detectar aquellos individuos que evidencien contraindicaciones médicas a un programa de ejercicio, o prueba electrocardiográfica de esfuerzo. En aquellos casos donde se identifique un problema de salud clasificado como contraindicativo, el potencial participante no podrá incorporarse al programa hasta tanto tal afección clínica sea erradicada o se encuentre controlada. También, la evaluación de la salud sirve para identificar las personas que posean patologías degenerativas de considerable magnitud, de manera que sea necesario que ingrese a un programa de ejercicio en el cual intervenga personal médico. Esto implica, la necesidad de un referido médico para un programa de ejercicio supervisado médicamente. Otro objetivo de estas evaluaciones es determinar la posible necesidad que el candidato sea examinado por un médico (el examen clínico o médico), se le requiera realizar una prueba ergométrica de esfuerzo, o ambas. Esto puede ser debido a un mayor riesgo (de moderada hasta un nivel de riesgo alto) para alguna enfermedad crónico-degenerativa, por la presencia de síntomas particulares o ciertos factores de riesgo. Tal examen médico de mayor envergadura, formará parte de la evaluación de la salud preparticipación, que es compulsoria antes que pueda ingresar el participante prospecto al programa de ejercicio. También, estas evaluaciones sirven de fundamento para establecer las modificaciones de progresión requeridas en las variables que determinan la dosis del ejercicio (Ej: intensidad, frecuencia, y otros), ya para un participante aceptado en el programa. Aquellos participantes prospectos que se identifiquen de alto riesgo, posiblemente habrán de requerir un examen médico riguroso y la realización de una prueba ergométrica de esfuerzo previo poder incorporarse en un programa de ejercicio. Finalmente, la evaluación de la salud y riesgos para enfermedades cardio-metabólicas y pulmonares asisten en reconocer aquellas personas que tienen otras necesidades particulares. Algunos ejemplos de estos problemas, que requieren una atención especial son, deficiencias (o limitaciones) ortopédicas, estado gestacional (embarazo), y otras. Tal proceso provee la posibilidad de una mejor adherencia del participante al programa de ejercicio. También, esta precaución instaura una mayor seguridad durante la prueba de esfuerzo progresiva o la práctica de los ejercicios. Entonces, la evaluación de otros posibles desórdenes clínicos asisten en la disminución de riesgos para eventos de emergencias médicas súbitas, principalmente situaciones cardiacas (Ej: infarto al miocardio, paro cardiaco, fibrilación ventricular, y otras), y lesiones de tipo oseo-musculares, los cuales se encuentran asociados con la práctica de los ejercicios o ejecución de las evaluaciones ergométricas de esfuerzo. Más aún, el desarrollo de una prescripción de ejercicio individualizada más efectiva se asegura al detectar tales necesidades especiales (ACSM, 2014a, p. 22; ACSM, 2014b, pp. 170-171). Se ha instituido que la inclusión de un sistema dirigido a la evaluación de la salud antes que el individuo conlleve una prueba de esfuerzo, o se incorpore a un programa de ejercicio, disponen una razón beneficio-a-riesgo óptima (ACSM, 2014b, p. 170). Cuan extenso habrá de ser la evaluación de la salud, así como el tipo de esta valoración, se encuentra determinado por la edad, sexo y la percepción, muy particular sobre la salud del propio potencial participante. También, esto se encuentra afectado por el tipo y cantidad del personal disponible, así como de los equipos y materiales de ejercicio que posee la instalación física. OBJETIVOS DE LA EVALAUCIÓN DE LA SALUD El fin primordial para realizar las evaluaciones de la salud en los posibles participantes, es asegurar que éstos puedan seguir la programación prescrita del ejercicio, o la intervención de actividades físicas, en una manera segura. Además, tal proceso es importante previo a un prueba ergométrica de tolerancia cardiorrespiratoria u otras evaluaciones de la aptitud física, particularmente aquellas vinculadas con la salud. Se espera, entonces, que el riesgo de una lesión o evento médico peligroso se considere mínimo. La ACSM (2014a, pp. 22-23; 2014b, p. 171) ha establecido las razones para la evaluación de la salud antes de la participación al programa de actividad física o prueba de aptitud física. Esta justificación se expone en los párrafos discutidos más adelante (ACSM, 2014a, pp. 22-23; ACSM, 2014b, pp. 171, 177, 337; ACSM, 2010, p. 16). Identificar Contraindicaciones Médicas Uno de los propósitos principales de la evaluación de la salud es poder establecer aquellas personas que poseen algún tipo de problema clínico considerado como una contraindicación al programa o prueba de ejercicio (véase Tablas 17 y 18). Estos individuos serán rechazados a tal programa de ejercicio. En aquellos casos donde es posible corregir tal contraindicación médica, entonces éste podrá ser considerado como un posible participante. Estabelcer aquellos Individuos que Requieren un Examen Médico Completo o Prueba de Esfuerzo Un fin importante para la evaluación de la salud consiste en reconocer las personas que necesitan un examen médico riguroso, o prueba ergométrica de esfuerzo, previo a poder participar en el programa de ejercicio. Esta indicación puede surgir por la presencia de una cantidad alarmante de factores de riesgo para cardiopatías coronarias, y debido a manifestaciones clínicas que sugieren alguna patología cardiovascular, pulmonar o metabólica. Identificar Individuos de Elevado Riesgo para Patologías Peligrosas Otro objetivo para este proceso evaluativo es determinar aquellas personas que tienen un alto riesgo para poseer alguna enfermedad discapacitante, ya sea por su edad, factores de riesgos o manifestaciones clínicas actuales. A este grupo de individuos, se le requiere llevar a cabo un examen médico riguroso, así como alguna variante de las pruebas ergométricas de naturaleza cardiorrespiratoria. Identificar Individuos con Patologías Crónicas de Cuidado La próxima justificación de estas evaluaciones se fundamenta en establecer aquellos clientes que padecen de una enfermedad crónica-degenerativa peligrosa. Esta población solo podrá incorporarse en un programa de ejercicio que se encuentre supervisado por un médico. Identificar Personas con Necesidades Particulares Finalmente, se requiere la evaluación de la salud para establecer los posibles participantes que presenten necesidades especiales. Estos problemas pueden ser deficiencias diabetes sacanina (mellitus), ortopédicas, embarazo, u otros. Para esta colectividad, será necesario llevar a cabo las correspondientes adaptaciones, como lo son: 1) el programa de ejercicio o actividad física; 2) pruebas de capacidad funcional, tal como una prueba de esfuerzo progresiva; y 3) evaluaciones de los componentes de la aptitud físca. ESTRATEGIAS DISPONIBLES PARA LA EVALUACIÓN DE LA SALUD Tradicionalmente, el protocolo evaluativo de la salud ha sido desglosado en tres componentes principales, que son: 1) estratificación de los riesgos, 2) historial de la salud y otras evaluaciones pertinentes, y 3) autorización o referido médico (Thompson, 2010). Este algoritmo evaluativo ha evolucionado a través de los años. Particularmente, tal cambio se observa en las nuevas guías de pruebas de esfuerzo y prescripción de ejercicio publicadas por la ACSM (ACSM, 2014a; ACSM 2014b). Esencialmente, existen tres formas para evaluar la salud de los participantes. Una cuarta herramienta se utiliza, con frecuencia, para participantes que retornan a sesiones de ejercicios grupales (DeSimmone & Stenger, 2012). Consideraciones Preliminares Como fue mencionado previamente, uno de los objetivos principales de las evaluaciones de salud pre-actividad es proveer ejercicios seguros y un estímulo efectivo para el programa de entrenamiento físico. A este respecto, también tal evaluación identifica potenciales factores de riesgo, o síntomas, para varias enfermedades crónico-degenerativas, de modo que se proporcione un programa seguro y efectivo, en términos de sus metas. Existe una gran variedad de métodos disponibles confeccionados para la evaluación de la salud del candidato a un programa de entrenamiento físico o prueba de ejercicio. Recientemente, se han revisado los posibles medios para evaluar el estado de salud de los participantes potenciales (ACSM, 2014a, pp. 19-36, 40-57; ACSM, 2014b, pp. 170-177, 324-330; DeSimmone & Stenger, 2012). Según la ACSM (2014a, p. 22), la evaluación de la salud preparticipación consiste en evaluar al potencial participante por la presencia de varios factores de riesgo para patologías de naturaleza cardiovascular, pulmonar y metabólica. Se incluye, también, evaluar por la posible presencia ciertos problemas de salud que deben evaluarse con detenimiento, como los son el estado gestacional de la mujer, impedimentos de tipo ortopédicos, y otros. Estas pruebas siguen un protocolo, organizado en diversas etapas. Tales mecanismos requeridos para la evaluación de la salud son, a saber: 1) la evaluación rápida de la salud, o entrevista verbal, desarrollada por la ACSM en clases de grupales de ejercicios (DeSimmone & Stenger, 2012); 2) formularios estandarizados de auto-administración (inventarios/cuestionarios de salud y estilos de vida cumplimentados por los potenciales participantes); 3) evaluación, análisis, y estratificación, de factores de riesgo vinculados con patologías cardiovasculares, pulmonares y metabólicas; y 4) evaluaciones médicas completas y rigurosos (examen médico [historial médico personal y familiar, examen físico, pruebas de laboratorio [Ej: evaluaciones cardiovasculares específicas, tal como un cateterismo coronario], y pruebas ergométricas de esfuerzo progresivo, de naturaleza funcional y diagnóstica). Esta última evaluación puede efectuarse de manera convencional (electrocardigrama [EKG] con signos vitales [frecuencia cardiaca y presión arteria,]), o empleando imagen nuclear (Ej: Talio-201, o Tecnecio 99m-Sestamibi) (véase Tabla 9).
En los siguientes párrafos se discutirán en detalle estos tipos de herramientas de evaluación de la salud recomendadas por la ACSM (2014a, pp. 19-36; 2014b, pp. 170-173; DeSimone & Stenger, 2012). Evaluación Rápida de la Salud de la ACSM (Entrevista Verbal con el Cliente) De no contar en el momento con un cuestionario de salud, es posible realizar una evaluación verbal del cliente. Tal procedimiento evaluativo de la salud se conoce con el nombre de "ACSM Quick Screen" (DeSimone & Stenger, 2012). Este mecanismo dispone de varias ventajes, entre las cuales tenemos: 1) se establece si el potencial participante se encuentra en el programa de ejercicio correcto; 2) permite que los ejercicios, o actividades físicas, se realicen en un manera segura para el cliente y; 3) será posible determinar si el futuro participante cuenta con algún problema de salud, o físico, de manera que se lleven a cabo los ajustes necesarios en el programa de ejercicio. El evaluador, entonces, entrevista al potencial cliente fundamentado en las preguntas que se describen más adelante. Introducción La evaluación de la salud rápida es muy común en aquellos participantes que con anterioridad han sido admitidos al programa de ejercicio y que han cumplimentado algún tipo de inventario de salud (DeSimone & Stenger, 2012, pp. 11-12). Luego de un periodo de inactividad, estos clientes desean regresar a las actividades que provee el programa, particularmente en aquellos de instrucción grupal. A este respecto, el instructor de ejercicios grupales podrá determinar si éste se encuentra en la clase de ejercicio colectivo que se ajuste a sus necesidades personales y de salud. También, tal evaluación ayuda en el proceso de facilitar un entorno de ejercicio seguro y libre de patologías cardiacas súbitas, así como de lesiones musculoesqueletales y ortopédicas, asociadas con el ejercicio. Además, mediante este tipo de evaluación de la salud, será posible concretar posibles necesidades particulares basadas en problemas físicos, lo cual habrá de requerir la modificación correspondiente durante las sesiones de ejercicio. Protocolo a seguir para la Entrevista Verbal de la Salud y Estilos de Vida Este proceso evaluativo de la salud se administra de forma verbal. Luego de una bienvenida, se recomienda que el instructor se presente de forma amigable y proceda a realizar la entrevista. A continuación se enumeran las preguntas que se habrán de hacer al cliente durante el dialogo verbal, con el candidato, para la evaluación de la salud (DeSimone & Stenger, 2012, pp. 12-13). 1) ¿Al presente te encuentras matriculado en alguna otra sesión de ejercicio grupal? De ser afirmativo tal pregunta, entonces se procede a indagar: ¿En cuáles?, ¿Cuándo fue la última ocasión que pudo asistir a esta clase?, o ¿Cuáles otros tipos de actividades estás practicando en la actualidad? La respuesta a esta pregunta suministra información valiosa sobre el historial de ejercicio y destrezas que posee el cliente. También, se puede establecer si es un individuo nuevo en las clases de ejercicios. 2) ¿Tienes algún problema de salud en la rodilla, hombro, espalda o cualquier otro disturbio en las articulaciones o huesos? Esto representa una pregunta importante, pues provee información tocante a posibles limitaciones oseo-articulares y si se requiere implementar adaptaciones a los ejercicios. También, es posible determinar posibles ejercicios contraindicativos para este cliente en particular. 3) ¿Tienes alguna enfermedad (Ej: problemas cardiovasculares, alta, o baja, presión arterial, diabetes)? La contestación a esta pregunta indica posibles problemas médicos agudos. Dependiendo de la información obtenida de esta pregunta, el instructor habrá de interrogar más profundo al potencial participante. Esto puede requerir que se contesten las siguientes preguntas: a) ¿Cuándo fue la última ocasión que un médico lo evaluó? Esto ayuda a establecer problemas de salud particulares y la posible necesidad de otras evaluaciones médicas o visitas a su médico de cabecera. b) ¿Te encuentras tomando algún medicamento, o estas bajo tratamiento médico para este problema de salud? Esta pregunta identifica si el cliente se encuentra bajo tratamiento médico. c) ¿Alguna vez tu médico te dijo que no podías hacer ejercicios debido a este disturbio médico u otro desorden de salud? Tal interrogante representa la posible necesidad de un referido médico para poder autorizar su ingreso a los ejercicios grupales. También, esta respuesta habrá de disponer restricciones específicas indicadas por el médico. d) ¿Sufres de algún tipo de alteración física que pueda afectar tu desempeño del ejercicio en estos momentos? ¿Este cambio físico puede ser afectado por el ejercicio? La contestación a esta pregunta provee datos importantes que indican la posible necesidad de modificar los ejercicios. Disturbios de sueño, fatiga constante, y otros, son algunos problemas de salud que debe ser considerado por el instructor de ejercicios grupales. También, existe la posibilidad que estas afecciones no permitan que el candidato ingrese al programa de ejercicio. Es posible alterar la redacción de estas preguntas para adaptarse a programas de entrenamiento físico encaminados a desarrollar, principalmente, los componentes de aptitud física relacionados con la salud, así como en intervenciones de actividad física. Tal ajuste de la entrevista verbal se presenta abajo: 1) ¿Al presente se encuentra en algún otro programa de
ejercicio o actividad física? De ser afirmativo, ¿Qué tipo de programa?, ¿Cuándo
fue la última vez que asistió al mismo? o ¿Cuál otros tipos de actividades al
presente te encuentras practicando? Existen varias herramientas para evaluar el estado inicial de la salud del potencial participante en la forma de cuestionarios de salud. Básicamente, se han implantado dos cuestionarios de salud y estilos de vida provistos gratuitamente por organizaciones reconocidas, como lo son la Sociedad Canadiense de Fisiología del Ejercicio (Canadian Society for Exercise Physiology o CSEP, siglas en ingles), el Colegio Americano de Medicina del Deporte (American College of Sports Medicine o ACSM, siglas en ingles) y la Asociación Americana del Corazón (American Heart Association o AHA, siglas en ingles). Ambos cuestionarios de salud proveen la suficiente información para determinar si es necesario un referido médico. Cabe señalar, que el presente autor de este documento, ha también desarrollado, aunque no se encuentra validado, un cuestionario de salud para ser administrarlo al candidato antes de poder ingresar a un programa de ejercicio o previo a la administración de una prueba de tolerancia cardiorrespiratoria (Lopategui, 2006b, pp. 139-141). Es imperante recalcar que gran porción de la población sedentaria posee la capacidad de ingresar, de manera segura, a un programa de actividad física efectuada de una leve a moderada intensidad, sin la necesidad de pasar por un protocolo de evaluación medica minuciosa (ACSM, 2014b, p. 171). El propósito principal de tales cuestionarios de salud es disponer de una medida evaluativa mínima que provea información para determinar si el cliente se encuentra cualificado para ingresar a un programa de ejercicio o prueba de esfuerzo. También, los datos derivados ayudan a estratificar los riesgos del potencial participante. Entonces, estos tipos de cuestionarios de salud poseen la encomienda de reconocer candidatos con factores de riesgo clasificados como moderados y altos. Consecuentemente, de esto ser palpable, es preponderante que se refiera a un médico, y se cumplimente el formulario de autorización médica, previo a poder participar en un programa de acondicionamiento físico, o de actividad física. No obstante, existen algunas limitaciones. Por ejemplo, estas formas estandarizadas no pueden fundamentarse en la intensidad de los programas de los entrenamientos físicos propuestos. Los cuestionarios de salud auto-administrados que se discutirán en esta sección son: 1) Physical Activity Readiness Questionnaire (PAR-Q) (Public Health Agency of Canada, 2007), y 2) AHA/ACSM Fitness Facility Preparticipation Screening Questionnaire (American Heart Association [AHA] & American College of Sports Medicine [ACSM],1998). Estos tipos de inventarios, incluyendo el del profesor Lopategui, se encuentran disponibles gratuitamente en la Internet/Web (véase Tabla 10).
Estos tipos de mecanismos evaluativos deberán de ser capaces de establecer el historial de salud del potencial participante, enfermedades que posee en el presente, los factores de riesgo para otras patologías degenerativas, manifestaciones clínicas (signos y síntomas de alguna enfermedad), los hábitos actuales concerniente a la práctica de ejercicios regulares y actividad física, y medicamentos que requiere consumir diariamente para las afecciones de salud que posee. Otra herramienta evaluativa de la salud es la estratificación de los factores de riesgo (ACSM, 2014a, pp. 34-35; ACSM, 2014b, pp. 172-173), lo cual será detallado bajo un temática más adelante en este trabajo. Según la ACSM, el primer paso al evaluar las personas que deseen ingresar en un programa de ejercicio es la administración de un cuestionario que examine el nivel de actividad física, ejercicio y la salud del potencial participante (véase Tabla 11).
El propósito de un cuestionario de salud, cumplimentado por el potencial cliente, es conocer más a fondo su historial clínico, los síntomas que experimenta, o ha experimentado, y detectar los posibles riesgos. Esto ayuda en el proceso de establecer una prescripción de ejercicio individualizada óptima. Además, tal proceso asiste en determinar si es requerido que el potencial participante se someta a otras evaluaciones médicas más avanzadas. Entonces, la información recogida del cuestionario de salud y estilos de vida cumplimentadas por el propio posible candidato, sirve de base para establecer si es requerido el seguimiento por parte de los especialistas del ejercicio o profesionales de la salud, previo a que se incorpore en el programa de actividad física o ejercicio. Como fue mencionado previamente, podemos emplear un cuestionario de salud de auto-administración (realizado por el propio individuo), los cuales se encuentran de libre costo en la Internet/Web (véase Tabla 11), como lo es el Physical Activity Readiness Questionnaire o PAR-Q and YOU (Canadian Society for Exercise Physiology [CSEP], 2013), y el Health/Fitness Facility Preparticipation Screening Questionnaire (American Heart Association [AHA], & American College of Sports Medicine [ACSM], 1998). El primer cuestionario, de origen canadiense, enfatiza en identificar los posibles síntomas para cardiopatías coronarias que pueda poseer el potencial participante. También, tal inventario de salud establece si se tiene afecciones a nivel de los músculos esqueléticos. De esto ser un hallazgo afirmativo, entonces se le requiere al cliente que este problema clínico sea evaluado antes de incorporarse al programa de ejercicio o de actividad física. Por el otro lado, el cuestionario confeccionado por el esfuerzo conjunto de la AHC y la ACSM, incorpora elementos evaluativos más extensos. El mismo, cuenta con un historial de salud muy completo, la identificación de síntomas, así como factores de riesgo para enfermedades. Como resultado, este tipo de cuestionario auto-administrado persigue determinar si el posible participante se encuentra preparado para ingresar al programa o deba de visitar a un proveedor profesional de la salud antes de que pueda comenzar su régimen de entrenamiento físico. En las próximas secciones de este trabajo, se abundaran sobre cada uno de estos dos tipo de cuestionarios estandarizados. Physical Activity Readiness Questionnaire (PAR-Q) El propósito de este tipo de cuestionario es determinar un criterio mínimo para el ingreso del prospecto candidato a un programa de actividad física, establecido dentro de unos parámetros de intensidad leve a moderada (DeSimone & Stenger, 2012). Tal inventario de salud fue diseñado por investigadores canadienses, específicamente por la British Columbia Ministry of Health, que atañe la evaluación del nivel de preparación para iniciar un programa de actividad física (Public Health Agency of Canada, 1998) y validado estadísticamente (Shephard, Thomas & Weller, 1991). Este instrumento evaluativo se caracteriza por ser muy simple y fácil administrar entre los posibles candidatos del programa. Una limitación de esta modalidad para evaluar la salud es que no distingue entre las estratas de riesgo bajo y moderada. Solo es capaz de establecer los candidatos que se encuentran a un alto riesgo de alguna enfermedad crónica (ACSM, 2014b, p. 171) (véase Gráfico 31 ).
AHA/ACSM Health/Fitness Facility Preparticipation Screening Questionnaire Este formulario es más abarcador que el PAR-Q, pues incorpora un historial de disturbios cardiovasculares, síntomas de problemas cardiacos y factores de riesgo para afecciones cardiovasculares (incluyendo la variable edad) que establece si es requerido una evaluación médica (contactar el proveedor de salud) previo a incursionar por primera vez a un programa de ejercicio. También, tal inventario simplemente puede dirigir a clientes para participar en un programa de ejercicio. La presente evaluación de la salud posee varias virtudes, como lo son: 1) rapidez en su administración; 2) el reconocimiento de posibles personas que exhiben factores de riesgos, categorizados desde moderado hasta el nivel alto; 3) permite generar y documentar los resultados de este tipo de evaluación; 4) provee unas bases educativas, tanto para los participantes como al personal del programa; y 5) fomenta el empleo adecuado del sistema profesional dirigido al cuidado de la salud (véase Gráfico 32).
Evaluación y Estratificación de los Factores de Riesgo Vinculados con Patologías Cardiovasculares, Pulmonares y Metabólicas El proceso a seguir para estratificar los riesgos permite proponer recomendaciones adecuadas concerniente a la evaluación y supervisión médica, pruebas ergométricas (submáximas o máximas) funcionales y diagnósticas, y la estratificación de un programa de actividad física y ejercicio (ACSM, 2014, p. 34-36). La base para estratificar a los candidatos en categorías de riesgos bajo, moderado y alto (véase Tabla 12 y 13), se extrae principalmente del examen médico y pruebas de esfuerzo previo que este potencial participante se incorpore en el programa de ejercicio. No obstante, la fuente principal para determinar tales niveles, o estratos de riesgos, se fundamenta del estudio de los datos recolectados por parte de los cuestionarios de salud y de los estilos de vida que se requieren completar previo a una prueba de esfuerzo y programa de ejercicio. Este mecanismo se asocia con la intensidad del ejercicio que habrá de prescribirse, con el fin de evaluar la necesidad para el examen médico precedente a incorporarse al entrenamiento físico. Para poder asegurar un mayor nivel de seguridad para los clientes que pertenecen al programa de ejercicio o actividad física, el especialista del ejercicio debe poseer el adecuado peritaje para poder detectar las personas que poseen un nivel de alto riesgo para patologías cardiovasculares, y determinar los síntomas relacionados con disturbios cardio-circulatorios. Por tal razón, es de crucial importancia que los versados en el ejercicio posean un adecuado conocimiento en la interpretación del historial médico, los signos, y síntomas que requieran la evaluación por un médico, antes que un participante sintomático, categorizado de riesgo moderado hasta un nivel alto, inicie un programa de actividad física. El propósito para emplear el método de estratificación de los riesgos es determinar aquellos individuos que posean factores de riesgo para enfermedades de índole cardiovascular, pulmonar o metabólica. Más específicamente, el fin primordial de este protocolo evaluativo es identificar aquellos potenciales participantes que puedan requerir un referido de un examen médico para poder ser autorizados a ingresar al programa de ejercicios o de actividad física. Tal proceso consiste en evaluar los posibles factores de riesgo para diversas patologías (cardiovasculares, pulmonares y metabólicas). Como fue mencionado con anterioridad, para este fin, se emplea la información dispuesta de los cuestionarios de salud administrados a los principales participantes del programa. Entonces, en el caso que se confirme un nivel de riesgo de considerable magnitud (Ej: de moderada hasta alta), será requerido que los candidatos se sometan a un examen médico completo y prueba ergométrica de esfuerzo progresivo antes de poder ingresar a un programa de ejercicio cuantificado con intensidades que fluctúen de moderada a vigorosa (véase Gráfico 32). Según se indicó en párrafos previos, si se identifica a un potencial participante de alto riesgo, o inclusive de un nivel moderado, el mismo deberá ser referido a un médico, el cual se encargará de analizar este caso y posteriormente decidir si autoriza, o no, al candidato para comenzar el entrenamiento físico. El protocolo a seguir para la estratificación de riesgos se fundamenta en tres elementos, que son: 1) los posibles factores de riesgo de la persona en relación a patologías cardiovasculares, pulmonares y metabólicas; 2) signos y síntomas que podrían indicar alguna enfermedad crónica; y 3) el diagnóstico del disturbio degenerativo. Como resultado, se generan recomendaciones específicas para dos vertientes, a saber: 1) la necesidad de un certificado médico que autorice al potencial participante iniciar su programa de ejercicio; y 2) el médico requiere que el candidato realice una prueba ergométrica de tolerancia cardiorrespiratoria (o aeróbica), de tipo submáxima o máxima (véase Gráfico 32). Enfoque en Factores de Riesgo para Cardiopatías Coronarias La estratificación de los riesgo (véase Gráfico 31) se fundamenta, parcialmente, en establecer si existe, o no existe, factores de riesgo para enfermedades cardiovasculares, particularmente de origen isquémico (véase la Tabla 10). Los expertos en el campo de la salud (Ej: médicos, enfermeras cardiovasculares) y aptitud física (Ej: entrenadores personales, instructores de ejercicios aeróbicos, instructores de ejercicios grupales, fisiólogos del ejercicio clínicos, y otros) deberán de evaluar y analizar los cuestionarios de salud y estilos de vida discutidos en secciones previas de este trabajo. A raíz de tal estudio, estos habrán de establecer cuáles de los posibles candidatos se ubican bajo algún criterio concerniente a los factores de riesgo para enfermedades cardiovasculares (véase la Tabla 10). Bajo aquellas circunstancias donde la presencia, o ausencia de algún factor de riesgo para disturbios cardiovasculares no es evidente, o no se encuentra disponible, entonces tal factor de riesgo para afecciones cardiovasculares se habrá de considerar como un factor de riesgo, con la excepción para la diabetes latente (o pre-diabetes). Por el otro lado, si no es posible identificar algún criterio para la diabetes, ésta deberá ser considerada como un factor de riesgo para aquellos individuos: 1) mayor o igual a 45 años de edad, particularmente si se evidencia un índice de masa corporal (IMC, body mass index o BMI, siglas en ingles) mayor o igual a 25 kilogramos por metros cuadrados; y 2) menor que 45 años de edad que posean en un BMI mayor o igual a 25 kilogramos por metros cuadrados, conjuntamente con los otros factores de riesgos cardiovasculares conducentes a una diabetes latente (Ej: la presencia de un historial familiar para diabetes sacarina (ACSM, 2014a, pp. 23, 26). Luego, se procede a sumar los factores de riesgo identificados (factores de riesgo positivos). Como sabemos, el colesterol de lipoproteína de alta densidad (high-density lipoprotein cholesterol o HDL-C, siglas en ingles) disponen de un beneficio a nivel del corazón, entonces si se identifica un nivel elevado de tal lipoproteína, se deberá establecer esto como un factor de riesgo negativo para enfermedades cardiovasculares. Cuando se reconoce un valor de la HDL-C sérica mayor o igual a 60 miligramos por decilitros (1.55 mili moles por litro), se requiere que el especialista del ejercicio le reste un factor de riesgo positivo (afirmativo) para enfermedades cardiovasculares de la suma equivalente a todos los factores de riesgo positivos para disturbios cardiovasculares (ACSM, 2014a, p. 27). El análisis resultante de la estratificación de riesgos proporciona información de gran valor para los especialistas en el campo de la salud, aptitud física y fisiología del ejercicio clínico. Tales datos asisten en el establecimiento de la dosis apropiada (duración, frecuencia, intensidad y tipo de ejercicio) requerida para la prescripción de ejercicio individualizada del candidato para el programa de ejercicio. El proceso que conlleva evaluar los factores de riesgo para patologías cardiovasculares, en conjunto con el estudio dirigido a identificar posibles desórdenes de tipos cardiovascular, pulmonar, renal y metabólico, suministra información vital para la toma de decisiones tocante a 1) el nivel de autorización médica para la participación del programa de ejercicio; 2) la posible indicación para una prueba ergométrica de esfuerzo progresivo; y 3) el grado necesario de supervisión para las pruebas ergométricas de tolerancia cardiorrespiratoria y las sesiones de ejercicio (véase Gráfico 33 y Gráfico 34).
Descripción del Procedimiento para Estratificar los Riesgos: Categorización de éstos y la Determinación para una Posible Necesidad de un Examen Médico y Prueba de Esfuerzo La información obtenida de la clasificación de los riesgo instaura si es requerido una examen médico, prueba ergométrica de esfuerzo submáxima o máxima (que requiera la supervisión médica, o no sea necesario tal presencia). Este procedimiento se describirá en los próximos párrafos (véase Gráfico 32).
RIESGO BAJO: Individuos aparentemente
saludables (asintomáticos con un solo factor de riesgo para cardiopatías
coronarias): Programas de EJERCICIOS MODERADOS (intensidades de 40 a 60% del consumo de oxígeno máximo de reserva [VO2R] o de 3 a 5.9 METs); su intensidad ocasiona un aumento perceptible en la frecuencia cardiaca y respiratoria. La presencia de estas intensidades REQUIERE UN EXAMEN MÉDICO Y PRUEBA ERGOMÉTRICA DE TOLERANCIA AL EJERCICIO (SUPERVISADA, YA SEA SUBMÁXIMA O MÁXIMA). Para este grupo, es imperativo un examen médico minucioso reciente y una prueba ergométrica diagnóstica máxima, con la presencia de un médico, antes de iniciar el programa de ejercicio. Programas de EJERCICIOS VIGOROROSOS (intensidades que igualen, o sobrepasen, el 60% del VO2R [ mayor o igual a 6 METs]); la intensidad que gereran estos tipos de ejercicio inducen un aumento considerable en la frecuencia cardiaca y respiratoria. En estos casos, SE REQUIERE UN EXAMEN MÉDICO Y PRUEBA ERGOMÉTRICA DE TOLERANCIA AL EJERCICIO (SUPERVISADA, YA SEA SUBMÁXIMA O MÁXIMA). En este estrato, es necesario un chequeo médico reciente completo y prueba ergométrica diagnóstica antes de incorporarse al programa. Las pruebas máximas ergométricas de tolerancia deben efectuarse bajo la supervisión médica. Las pruebas ergométricas submáximas, también, es necesario la presencia de un médico en individuas asintomáticos. Definición de las Estratas de Riesgo, según las Guías de ACSM del 2010 La octava edición de las guías para pruebas de esfuerzo y prescripción de la ACSM (2010, p. 23) provee un delineamiento sencillo para establecer los estratos de riesgo (véase Tabla 12). Por el otra lado, la edición más reciente de tal publicación (2014b, p. 34) presenta una metodología más detallada de cómo estratificar, o clasificar a los participantes, enfatizando en patologías cardiovasculares (véase Tabla 13). Tal metodología fue concebida originalmente por la Asociación Americana de Rehabilitación Cardiovascular y Pulmonar (American Association of Cardiovascular and Pulmonary Rehabilitation o AACVPR, siglas en ingles) (American Association of Cardiovascular and Pulmonary Rehabilitation [AACVPR], 2004). Más adelante se abundará sobre este enfoque más reciente para clasificar a los candidatos en los estratos de riesgo correspondientes.
Según se puede observar en la Tabla
12,
este procedimiento, principalmente, se basa en establecer si el potencial
participante posee, o no posee, tres tipos de enfermedades (ACSM, 2010, p. 25), que son: Además, las categorías de estratificación consideran si existen, y su cantidad, factores de riesgo para cardiopatías coronarias. Nótese en la Tabla 12 que, también, es importante conocer las manifestaciones clínicas (en la forma de signos y síntomas) que sugieren alguna enfermedad cardiovascular, pulmonar y metabólica.
Interpretación de las Categorías
Estratificadas Protocolo para la Estratificación de Riesgos Fundamentado en guías más recientes, para poder determinar el grado de riesgo que pueda poseer el paciente que desee incorporarse a un esquema de ejercicio y actividad físicas, es necesario ubicarlo en una de las tres categorías propuesta por ACSM (2014, pp. 34-35). La Tabla 13 describe la estratificación de riesgo según específica el Colegio Americano de Medicina del Deporte.
Para aquellos programas que enfatizan la actividad física, es necesario que los candidatos cumplimenten, como mínimo, uno de los formularios estandarizados para la evaluación de la salud y estilos de vida, los cuales fueron previamente descritos. Como sabemos, esta información se utiliza para identificar posibles factores de riesgo para patologías cardiovasculares, pulmonares, renales y metabólicas, así como otros problemas clínicos (Ej: limitaciones ortopédicas, embarazo y otras) que requieren un análisis particular durante el diseño de la prescripción de ejercicio (Gordon & Mitchell, 1993; Maron, Araújo, Thompson, Fletcher, de Luna, Fleg, Pelliccia, Balady, Furlanello, Van Camp, Elosua, Chaitman & Bazzarre, 2001; Maron, Thompson, Puffer, McGrew, Strong, Douglas, Clark, Mitten, Crawford, Atkins, Driscoll & Epstein, 1996).
Pasos a Seguir para la
Estratificación de Riesgos Establecer los tipos de factores de riesgo. Una vez los posibles clientes hayan terminado de completar los cuestionarios de salud, lo próximo en agenda será determinar la cantidad de factores de riesgo del potencial participante. Para este propósito será de utilidad emplear la Tabla 14.
También, se requiere establecer las manifestaciones clínicas presentes en estos posibles participantes. En este caso, se requiere consultar la información provista en Tabla 15, la cual incorpora los principales signos o síntomas que se ajustan a un posible perfil clínico de un trastorno de salud de naturaleza cardiovascular, de tipo respiratoria o metabólica.
Constituir el estrato de riesgo para candidato. Para este tercer paso, se requiere concretar en cuál categoría, o nivel, de riesgo está ubicado el participante prospecto. Esto significa que, luego del análisis realizado en los pasos previos, se habrá de tomar la decisión si el cliente se encuentra en un riesgo bajo, moderado o alto. Bajo esta circunstancia, será necesario estudiar la información descrita en el Gráfico 33. Examen médico y prueba ergométrica de esfuerzo diagnóstica. En esta etapa, el especialista del ejercicio asumirá si es requerido que el cliente se someta a un examen médico o prueba de esfuerzo (supervisada o no supervisada). Se sugiere consultar el Gráfico 34 para poder completar este paso. Como observación, tales guías no son estrictas para aquellos clientes clasificados como riesgo bajo. No obstante, los datos obtenidos de una prueba ergométrica de esfuerzo ayudan a diseñar una prescripción de ejercicio segura y efectiva (DeSimone & Stenger, 2012). A raíz de la información derivada del Gráfico 34, se establece que el riesgo para acaecimientos de emergencias de naturaleza cardiovascular incrementa según, también, aumenta el nivel de intensidad del ejercicio o la actividad física. Esto es un asunto de importancia para ser considerado, pues afecta la seguridad de los participantes. Autorización médica. De ser necesario, el especialista del ejercicio le debe solicitar al candidato que lo evalúe un médico con el fin de establecer si éste puede, o no, puede ingresar al programa de ejercicio o actividad física. Un ejemplo de la autorización médica para la participación en el programa se encuentra en el Gráfico 35. Este es un referido a un profesional para el cuidado de la salud, de manera que el médico decida si el candidato se encuentra ápto para practicar ejercicios. Por el otro lado, el Gráfico 36 describe un formulario de divulgación, necesario que el médico autorice disponer de la información medica del cliente.
Referido médico. Cabe la posibilidad que sea necesario indicar al candidato que debe evaluarse con un médico previo a su participación en el programa (véase Gráfico 37).
Consentimiento informado y relevo de responsabilidad. Es saludable, principalmente desde el punto de vista legal, que el candidato prospecto cumplimente una hoja de consentimiento (véase Gráficos 38, 39, 40 y 41). En la misma, se requiere exponer los beneficios del programa de ejercicio, así como sus posibles complicaciones médicas. Una hoja similar puede ser administrada al cliente previo que incursione a una prueba de esfuerzo, o inclusive, para las evaluaciones de la aptitud física. Además, se recomienda que este posible participante llene una forma de asunción de riesgos por parte del viable candidato. Se sugiere que, antes de administrar esta hoja el cliente, la misma sea revisada por un profesional legal, tal como un abogado notario (véase Gráficos 42 y 43).
Realizar las pruebas de aptitud física. Por lo regular, una vez se haya procedido con la estratificación de los riesgos, y administrar los formularios legales oportunos, se formalizarán las evaluaciones dirigidas a medir los componentes de la aptitud física, enfatizando en aquellos relacionados con la salud. El protocolo sugerido para establecer la estratificación de riesgos, discutido arriba, el cual culmina con la identificación de los clientes que deben pasar por un examen médico riguroso o prueba de esfuerzo, se resume en la Tabla 16 (DeSimone & Stenger, 2010, pp. 17-19).
Curso de Acción Posterior a la
Estratificación de los Riesgos Si el candidato al programa solo desea incorporarse en un régimen de actividad física, con el uso de este cuestionario es suficiente para continuar en el programa. Posiblemente, lo que se requiera es cumplimentar una Forma de Consentimiento y una Hoja de Referido Médico, donde se autoriza al evaluado realizar las actividades físicas del programa. La Evaluación Médica: Examen Médico y Prueba de Esfuerzo Progresivo El examen médico consiste de una evaluación completa por parte de un profesional de la salud, comúnmente un médico. Mediante este examen, se habrá determinar si el factible participante se encuentre preparado para ingresar al programa de ejercicio o actividad física. Según fue discutido en párrafos anteriores, este requisito clínico lo determinará, principalmente, el análisis de los cuestionarios de salud y actividad física que fueron administrados al principio del protocolo para la evaluación de la salud y actividad física pre-actividad. Cuan cabal habrá de ser tal formalidad médica, dependerá de varios factores, como lo son: 1) la edad del viable candidato; 2) nivel inicial de aptitud física de la persona; 3) el historial médico que presente el mismo; 4) los factores de riesgo que posea para disturbios crónico-degenerativos, particularmente aquellos de tipo cardio-metabólicos y pulmonares; y 5) síntomas y signos indicativos de alguna patología degenerativa. No obstante, los requisitos fundamentales para un examen médico abarca una evaluación física y el historial médico (ACSM, 2014a, p. 31, 2014b, p. 172). ¿Quienes Requieren un Examen
Médico?
Indicaciones para un examen médico
Posterior al análisis y reflexión efectuada de la información recolectada del
historial médico y la evaluación física efectuada por el médico, y conjuntamente
con los las metas delineadas por el
potencial candidato, se tomará la decisión si es indicativo otros tipos de pruebas
diagnósticas. Las posibles evaluaciones clínicas adicionales que pueden
efectuarse incluyen: 1) pruebas ergométricas de esfuerzo progresivo, con, o sin,
el uso de modalidades de imagen nuclear (Ej: Tecnecio o Talio); 2) imagen de
resonancia magnética (MRI); 3) radiografías convencionales; 4) cateterización
cardiaca; y otras (ACSM, 2014b, p. 172)
Indicaciones para un Prueba Ergométrica de Esfuerzo Progresivo
Indicaciones para un Prueba Ergométrica de Esfuerzo Progresivo Supervisada Cuando se efectúen pruebas de ergométricas de esfuerzo progresivo en individuos clasificados como de alto riesgo, donde se encuentre en la vecindad de la instalación física un médico, tal evaluación de esfuerzo puede ser supervisada por cualquier profesional de salud que no sea un médico. Sin embargo, para que esta condición se pueda cumplir, es requisito que el profesional se encuentre debidamente certificado (o en entrenado) en pruebas de ejercicios clínicos. Por el otro lado, este nivel de supervisión médica varía para clientes estratificados como riesgo moderado. Bajo estos entornos clínicos, la supervisión de esta prueba de ejercicio puede llevarse a cabo con un personal adiestrado en pruebas de esfuerzo clínico. Ahora bien, la necesidad de estar disponible en los alrededores del edificio un médico, se encuentra influenciado por varios factores, que son: 1) políticas y circunstancias muy particulares del programa e instalación física; 2) el nivel de salud que se encuentra el prospecto participante; y 3) el grado de entrenamiento y experiencia que poseen los miembros que forman parte del laboratorio encargado de realizar estas pruebas (ACSM, 2014a, p. 33). PROTOCOLOS NECESARIOS PARA ESTABLECER LA Los.
PRUEBAS
En
LA PRESCRIPCIÓN DE EJERCICIO Y DESARROLLO DE PROGRAMAS DE ACTIVIDAD FÍSICA Aunque el ejercicio físico regular no representa la panacea para todas las dolencias de la humanidad, es reconocido que un programa de entrenamiento físico dirigido a desarrollar los componentes de la aptitud física relacionados con la salud, principalmente la tolerancia cardiorrespiratoria o capacidad aeróbica, ayuda a mejorar la calidad de la vida del ser humano. Esto se consigue mediante el aumento en la capacidad funcional para efectuar trabajo físico y la prevención de enfermedades crónico-degenerativas que incapacitan a la persona, que entre las cuales se pueden nombrar: las cardiopatías coronarias, hipertensión, diabetes sacarina (mellitus), la obesidad y sus complicaciones, enfermedades cerebrovasculares, problemas/dolores en la espalda baja, osteoporosis/osteoartritis y artritis prematura.
El objetivo fundamental de la prescripción de ejercicio es proveer aquella ayuda necesaria para que los participantes puedan incrementar su actividad física habitual, es decir, modificar su comportamiento hacia un estilo de vida más activo. Los principios de la prescripción de ejercicio son flexibles. Esto dependerá de las preferencias-metas individuales y de la magnitud y velocidad de las adaptaciones desarrolladas por el individuo. Tales principios se encuentran alineados con aquellos que forman parte del entrenamiento físico (o deportivo), como los son: 1) especificidad (especialización), 2) individualización (variabilidad biológica), 3) variedad, 4) adaptación, 5) sobrecarga (sobreesfuerzo), 6) progresión (aumento progresivo de la carga en el entrenamiento físico), y 7) deterioro (reversibilidad) (ACSM, 2014, p. 467; Bompa, 1999, pp. 32-42; Gambetta, 2007, pp. 72-78).
El fin fundamental para la mayoría de las prescripciones del ejercicio es aumentar o mantener la capacidad funcional del individuo. Esto permitirá que la persona pueda funcionar efectivamente en sus tareas físicas cotidianas y en su vida laboral.
Las bases para la prescripción de ejercicio es la evaluación objetiva de la
aptitud física (pruebas de ejercicio). Algunas variables fisiológicas que
pueden ser evaluadas son, a saber: la frecuencia cardiaca vía
electrocardiografía, capacidad funcional y presión arterial.
Consiste en establecer las necesidades e intereses del participante. Se
requiere contestar las siguientes interrogantes: 1) ¿por qué quieres hacer
ejercicio? 2) ¿qué formas de ejercicio tu prefieres? 3) ¿cuándo fue la última
vez que tuviste participación en un programa de ejercicio regular? 4) ¿cuánto
tiempo tienes durante el día para dedicarlo al ejercicio? Historial de salud:
Consiste en identificar los posibles comportamientos de riesgo, o aquellos saludables, que posee el potencial participante. Además, permite estabeces los riesgos inherentes de éste, requiedo al determinar la estratificación de los riesgos.
Perfil de factores de riesgo:
Este proceso forma parte de la evaluación de la salud realizada previo a que se pueda incorporar el individuo al programa de ejercico.
Características de comportamiento:
También, esta información se deriva del inventario de salud.
En este segmento se discutirá las razones por la cual se lleva a cabo un programa de ejercico. Además, se habrán de exponer algunas definiciones relacionadas con este tópico.
Intensidad
La
intensidad recomendada, según el nivel de ejercicio practicado y la
clasificación de la aptitud aeróbica, se describe en la Tabla
7 (ACSM,
2010, p 166-167):
La siguiente tabla resume los diferentes métodos que se pueden emplear para establecer la intensidad del participante:
Un modelo de lo arriba se describe a continuación. Si el individuo obtuvo un
VOVO2máx de 35 ml • kg-1 • min-1, la capacidad funcional de éste sería 10 METs (35
ml • kg-1 • min-1 ÷ 3.5 ml • kg-1 • min-1 = 10). Podremos ahora calcular las zonas de
entrenamiento (intensidades de entrenamiento mínimas, promedio y máximas)
utilizando el resultado de esta prueba expresado en METs (10 METs); En otras
palabras, se determinará el MET de entrenamiento (METE) mínimo (METEmin),
promedio (METEprom) y máximo (METEmáx). La intensidad mínima de entrenamiento
sería el 40% de 10 METs, lo cual resulta ser 4 METs (METEmin = 10 METs X 0.40 =
4 METs); la intensidad promedio fluctúa entre 60% a 70% de 10 METS, o sea 6 ó 7
METs (METEprom =10 METs X 0.70 = 7 METs; METEprom = 10 METs X 0.80 = 8 METs); la
intensidad máxima es el 85% de 10 METs, esto, es, 8.5 METs (METEmáx = 10 METs X
0.85 = 8.5 METs). Por consiguiente, puesto que la intensidad promedio prescrita
para este individuo es de 6 a 7 METs, se deben incorporar actividades físicas/ejercicio
que fluctúen dentro de estos valores (Hanson, Giese & Corliss, 1980; Heyward,
1991). Diversas actividades se han clasificado a base de su costo energético
relativo (METs). Dependiendo de la intensidad prescrita (comúnmente entre 40 a
85% del MET máximo [METmáx]), se escogen las actividades físicas que prefiere el
participante.
LA
En
DESCRIPCIÓN, ETIOLOGÍA Y TRATAMIENTO
CONVENCIONAL DE Los.
CONSIDERACIONES PRELIMINARES
En
EFECTOS MORFOFUNCIONES Y PSICOLÓGICOS
QUE RESULTAN DE LOS EJERCICOS AGUDOS Y CRÓNICOS Los.
CONSIDERACIONES PRELIMINARES
En
PLANIFICACIÓN Y DISEÑO DE PROGRAMAS DE
EJERCICIOS Y ACTIVIDAD FÍSICA PARA El objetivo de esta sección es proveer una experiencia de aplicación práctica concerniente al diseño de programas de ejercicios dirigido a poblaciones con enfermedades crónicas e incapacitantes, así como para aquellas que ameritan una atención especial (Ej: envejecientes, niños, mujeres embarazadas e individuos obesos). CONSIDERACIONES PRELIMINARES En el caso de las enfermedades crónicas, para cada una de éstas, primero se habrán de exponer los siguientes tópicos: 1) concepto/definición y categorías (tipos/clasificación); 2) epidemiología (frecuencia o incidencia); 3) etiología (causas) y patogenia, 4) patofisiología de la enfermedad (mecanismo fisiológico del problema de salud); 5) manifestaciones clínicas (signos y síntomas); 6) diagnóstico (pruebas de laboratorio, exámenes físicos, historial médico personal y familiar, cuadro clínico o características clínicas, y exámenes biológicos); 7) prognóstico (evolución de la enfermedad); 8) tratamiento (convencional [farmacológico, quirúrgico y modalidades terapéuticas, como terapia físca, psicológica y modificación del comportaiento, y alterno [acumpuntura, acupresión y otras); 9) historia natural de la enfermedad; 10) consideraciones especiales (complicaciones potenciales, monitoreo requerido, y educación que necesitan los pacientes). La segunda parte se encargará de discutir el componente que atañe al ejercicio y actividad física. Esto incluye la planificación y diseño del programa de ejercicio y actividad física A tales efecto, se procederá a describir los siguientes tópicos: 1) efectos del ejercicos físico, y actividad física, sobre la enfermedad (respuestas fisiologicas del ejercicio agudo, adaptaciones morfofuncionales ante el ejercico crónico o entrenamiento físico); 2) metas del programa; 3) pruebas de esfuerzo; 4)respuestas/interacción fisiológicas de los medicamentos durante el ejercicio agudo; 4) prescripción de ejercicio (tipo de ejercicio, intensidad, duración, frecuencia, progresión); 5) duración total del programa de rehabilitación (entrenamiento físico); 6) desglose de las sesiones de ejercicio (calentamiento, periodo de estímulo y enfriamiento); 7) seguimiento del participante luego de terminar el programa; 8) medidas de precausión y consideraciones especiales; 9) comentarios; y 10) programa para la modificación de comportamientos de riesgo que posea el participante). ENFERMEDADES DEL CORAZÓN En Puerto Rico, y en los Estados Unidos Continentales, la primera causa de muerte son las enfermedades del corazón (Lopategui, 2006, p. 22-24). Esta cirscunstancia amerita que se implemente medidas de intervención preventivas y terapéuticas. Por tal razón, es de gran importancia que el estudiante posea conocimiento teórico sobre esta patología y las destrezas para estructurar un programa de ejercicio y actividad física para esta poblacíón. Tal planificación forma parte del enforque terapéutico conocido como la rehabilitación cardiaca (ACSM, 2010, pp. 207-224; Swain & Ehrman, 2010, pp. 563-564; Visich & Fletcher, 2009, p. 291; Franklin, 2009, pp. 53-54; Swain & Leutholtz, 2007, pp. 116-117; Morales & Ribero, 2006, pp. 122-129). La prescripción de ejercicio dirigido a las enfermedades del corazón, dependerá del tipo de problema cardiaco que posea el paciente. Gran parte de las enfermedades del corazón se derivan de las cardiopatías coronarias (enfermedades en las arterias coronarias del corazón). Las cardiopatías coronarias resultan en diversas complicaciones miocárdicas, las cuales incluyen el infarto al miocardio, la angina pectoral e isquemia silente, y otras. En resumen, los problemas del corazón, y cirugías torácicas, que pueden poseer un enfoque terapéutico de movimiento (ejercicios y actividad física) (Durstine, Moore, Painter, & Roberts, 2009, pp. 49-125) se enumeran a continuación: 1) Infarto al miocardio 2) Revascularización: Cirugía de Injerto para Puente Aorto-Coronario y Angioplastía Coronaria Percutánea (o Intervención Percutánea de las Coronarias) 3) Angina pectoral e isquemia silente 4) Fibrilación atrial 5) Marcapasos 6) Enfermedad del corazón valvular 7) Fallo cardiaco crónico 8) Transplante del corazón 9) Hipertensión 10) Enfermedad periférica arterial 11) Aneurismas Epidemiología, Descripción y Concepto Epidemiología
Los disturbios cardiovasculares siguen siendo la prioridad, en el grupo de
enfermedades crónicas, que requieren la implementación de medidas de prevención
primaria, secundaria y terciaria. Esto se debe, como se mencionó
previamente, a que las enfermedades del corazón representan la causa principal
de las muertes en Puerto Rico y Estados Unidos Continentales.
Aproximadamente, más del 50% de todas las muertes son el resultado de este mal (Lopategui,
2006, p. 76). Descripción y Concepto Aterosclerosis: La aterosclerosis representa el proceso mediante el cual se depositan y acumulan sustancias grasas, incluyendo, placas amarillentas de colesterol y desechos celulares en las capas de las paredes interiores de las arterias. Estos depósitos de lípidos, y otras sustancias, se conoce con el nombre de ateroma. Como resultado, las paredes de tales vasos se engrosan y tornan fibróticas y calcificadas. Al endurecimiento de estas arterias se le asigna el nombre de arteriosclerosis. Esto da lugar a la disminución de su diámetro y a una deficiencia el riego sanguíneo arterial en dirección hacia los órganos vitales del organismo humano, especialmente al encéfalo y las extremidades inferiores (Lopategui, 2006, p. 521). Las lesiones ateromatosas constituyen una causa importante de la cardiopatía coronaria, angina de pecho, infarto de miocardio, y otros trastornos cardíacos y sistémicos (Lopategui, 2006, p. 522) (véase Gráfico 32).
Las Arterias Coronarias. Las arterias coronarias son la fuente única de irrigación sanguínea del músculo cardíaco (el miocardio) (véase Gráfico 30). Cualquier interferencia (oclusión) importante con el flujo sanguíneo a través de ellas puede trastornar el funcionamiento del miocardio, provocando inclusive la muerte súbita.
El Concepto de Aterosclerosis. Según fue discutido con anterioridad, la aterosclerosis es el proceso mediante el cual se depositan y acumulan sustancias grasas en las paredes interiores de las arterias. Si este proceso degenerativo continúa, las arterias se endurecen (arterosclerosis) y reducen su diámetro. Dicha enfermedad se conoce como cardiopatía coronaria, cuando las arterias del corazón son las afectadas. En esta etapa, la obstrucción de las arterias coronarias llega a un grado en que el suministro sanguíneo resulta insuficiente para satisfacer las necesidades del músculo del corazón (miocardio). Si dicho estrechamiento de las arterias coronarias se agrava, o si un coagulo de sangre (trombo) se desprende y se atasca dentro de una arteria muy estrecha, el corazón padecerá un infarto al miocardio, o sea, la muerte de una zona del músculo cardíaco (Lopategui, 2007, p. 77) (véase Tabla 1 y Gráfico 31, 32).
Factores de Riesgo para las Cardiopatías Coronarias. El trastorno aterosclerótico en las arterias coronarias, que suplen sangre y nutrientes a corazón, es el resultado de múltiples agentes causales, conocido como factores de riesgo (véase Gráfico 32). Algunos de esto factores no son controlables por el individuo; ejemplo: el sexo, la raza, edad, y los factores genéticos. Otros pueden ser modificados, de manera que sea posible reducir el riesgo para contraer una enfermedad coronaria.
Tratamiento Programa de Rehabilitación Cardiaca
Los pacientes que participan en el programa de ejercicio dirigidos a su
rehabilitación completa, requieren pasar por cuatros fases (ACSM, 2010, pp.
207-224; Swain & Leutholtz, 2007, pp. 116-117), que son: FASE I: HOSPITAL
El objetivo primordial de esta fase es educar al paciente y a la familia,
implementar acciones de ambulación y realizar ejercicios de bajo nivel. El
énfasis de la fase I es prevenir los efectos adversos al organismo humano que
resulta de estar recostado en la cama por un tiempo prolongado. Además, se
busca que el paciente pueda regresar, de manera funcional, a sus actividades
físicas cotidianas y ocupacionales que comúnmente llevaba a cabo antes de sufrir
la enfermedad (Fardy, Yanowitz, & Wilson, 1988, p. 303).
Prescripción de Ejercicio La cuantificación de la dosis de ejercicio para los pacientes que se encuentran en la Fase I debe de incluir los componentes comunes, que son: intensidad, tipo de ejercicio, duración, frecuencia y progresión (ACSM, 2014, pp. 239-240). Intensidad. La asignación recomendada de la intensidad para la rehabilitación cardiaca en pacientes que aún permanecen en el hospital es de un nivel bajo, posiblemente utilizando una percepción del esfuerzo (RPE) menor que 13 (algo fuerte). Otra alternativa es emplear la frecuencia cardiaca como variable para cuantificar la intensidad. En estas situaciones, específicamente luego de un infarto al miocardio, se sugiere emplear la regla de 20 latidos por minuto sobre sobre la frecuencia cardiaca en reposo de pie, sin execder los 120 latidos por minuto. Si el paciente tuvo una intervención quirúrgica en el corazón (Ej: se le practicó una operación de puente aorto-coronario), entonces, la guía sería 30 latidos por minuto sobre sobre la frecuencia cardiaca en reposo de pie (Swain & Leutholtz, 2007, p. 117). Tiempo. La Fase I se caracteriza por extenderse de 3 a 5 días. Comunmente, las actividades de movilización se realizan de manera intermitente. Se recomienda que los periodos de trabajo posean una duración de 3 a 5 minutos. Por el otro lado, se requiere que los intervalos de reposo sea menor que el tiempo de movilización, según tolere el paciente. La duración total para cada sesión de ejercicio es de 20 minutos (Swain & Leutholtz, 2007, p. 117). Frecuencia. La cantidad de veces que se aplican los ejercicios pretende prevenir la estasis y la coagulación de la sangre. Los ejercicios de movilización, para esta etapa, deben llevarse a cabo diariamente. La frecuencia inicial fluctúa de 3 a 4 veces por día. Posteriormente, la frecuencia mínima debe ser de 2 veces por día (Swain & Leutholtz, 2007, p. 117).
Tipo de Ejercicio.
Las actividades de movilización en la Fase I del porgrama de rehabilitación
cardiaca incuyen:
ACCIDENTES CEREBROVASCULARES Y LESIÓN EN LA MÉDULA ESPINAL
La literatura científica ha evidenciado una adaptación efectiva y segura tocante a la intervención de la actividad física (reducida intensidad) en pacientes que han sufrido un accidente cerebrovascular o lesión en la médula espinal posterior a 6 meses (Zehr, 2011). A tal intensidad, se ha establecido que el riesgo de sufrir algun evento clínico mortal es moderado. Se recomienda la autorización médica para ingresar a un programa de actividad física en aquellos participantes que han sufrido una apoplejía o trauma en el cordón espinal previo a 6 meses de estas emergencia médicas (Zehr, 2011).
CONCLUSIÓN Los. REFERENCIAS American College of Obstetrics and Gynecology
[ACOG] Committee Obstetric Practice (2002). ACOG Committee opinion. Number 267,
January 2002: exercise during pregnancy and the postpartum period.
Obstetrics Gynecology, 99(1), 171-173. Ainsworth, B. E., Haskell, W. L., Whitt, M. C., Irwin, M. L., Swartz, A. M., Strath, S. J., O'Brien, W. L., Bassett, D. R. Jr, Schmitz, K. H., Emplaincourt, P. O., Jacobs, D. R. Jr, & Leon, A. S. (2000). Compendium of physical activities: An update of activity codes and MET intensities. Medicine & Science in Sports & Exercise, 32(9 Suppl), S498-S504. Recuperado de http://juststand.org/portals/3/literature/compendium-of-physical-activities.pdf Aballay, L., Eynard, A., Pilar, Navarro, A., & Muñoz, S. (2013). Overweight and obesity: a review of their relationship to metabolic syndrome, cardiovascular disease, and cancer in South America. Nutrition Reviews, 71(3), 168-179. doi:http://dx.doi.org/10.1111/j.1753-4887.2012.00533.x Recuperado de la base de datos de EBSCOhost (CINAHL with Full Text). Alberti, K. G., Zimmet, P., & Shaw, J. (2006). Metabolic syndrome–a new world-wide definition. A Consensus Statement from the International Diabetes Federation. Diabetic Medicine, 23(5), 469–480. Recuperado de http://onlinelibrary.wiley.com/doi/10.1111/j.1464-5491.2006.01858.x/pdf Alberti, K. G., & Zimmet, P. Z. (1998).
Definition, diagnosis and classification of diabetes mellitus and its
complications. Part 1: diagnosis and classification of diabetes mellitus
provisional report of a WHO consultation. Diabetic Medicine, 15(7),
539–553. Recuperado de
http://www.staff.ncl.ac.uk/philip.home/who_dmg.pdf American Association of Cardiovascular and Pulmonary Rehabilitation [AACVPR] (2004a). Guidelines for Cardiac Rehabilitation and Secondary Prevention Programs (4ta. ed.). Champaign, IL: Human Kinetics. 280 pp. American College of Sports Medicine [ACSM] (2010). ACSM's Health-Related Physical Fitness Assessment Manual (3ra. ed., pp. 2, 16). Philadelphia, PA: Lippincott Williams & Wilkins.
American College of Sports
Medicine [ACSM] (2008). Exercise is Medicine™. Action and
Promotion Guide. Recuperado de
American College of Sports
Medicine [ACSM] (2008). Exercise is Medicine™. Your
Prescription for Health Series: Information and
recommendations for exercising safely with a variety of
health conditions.
Recuperado de http://exerciseismedicine.org/documents/YPH_Series.pdf American College of Sports Medicine [ACSM] (2006). ACSM's Guidelines for Exercise Testing and Prescription (7ma. ed., pp, 135, 141). Baltimore: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (2010). ACSM's Guidelines for Exercise Testing and Prescription (8va. ed., pp., 166-167, 207-224). Philadelphia, PA: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (2014a). ACSM's Guidelines for Exercise Testing and Prescription (9na. ed., pp. 19-36, 40-57, 162-180). Philadelphia, PA: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (2014b). ACSM's Resource Manual for Guidelines for Exercise Testing and Prescription (7ma. ed., pp. 170-177, 324-330, 337, 424, 466-479). Philadelphia, PA: Lipincott Williams & Wilkins. American College of Sports Medicine [ACSM] (1990). The recommended quantity and quality of exercise for developing and maintaining cardiorespiratory and muscular fitness in healthy adults. Medicine & Science in Sports & Exercise, 22(2), 265-274. American Diabetes Association [ADA] (2013). Diagnosis and classification of diabetes mellitus. Diabetes Care, 36(1), S67-S74. Recuperado de http://care.diabetesjournals.org/content/36/Supplement_1/S67.full.pdf+html American Heart Association [AHA], &
American College of Sports Medicine [ACSM] (1998). AHA/ACSM Joint Position
Statement: Recommendations for Cardiovascular Screening, Staffing, and Emergency
Policies at Health/Fitness Facilities. Medicine & Science in Sports &
Exercise, 30(6), 1009-1018. Anderson, K. L., Shephard, R. J., Denolin, H., Varnauskas, E., & Masironi, R. (1971). Fundamental Exercise Testing. Geneva: World Health Organization. 133 pp. Andersen, R. E., Crespo, C. J., Bartlett, S. J., Cheskin, L. J., & Pratt, M. (1998). Relationship of physical activity and television watching with body weight and level of fatness among children: results from the Third National Health and Nutrition Examination Survey. The Journal of the American Medical Association, 279(12), 938-942. Recuperado de http://jama.jamanetwork.com/article.aspx?articleid=187368 Aston, G. (2013). Diabetes: An alarming epidemic. Hospitals & Health Networks, 87(2), 34-38. Recuperado de la base de datos de EBSCOhost (CINAHL with Full Text). Australian Bureau of Statistics: How Australians Use Their Time. Canberra, Australia, Commonwealth of Australia, 2006.
Balady, G. J., Chaitman, B., Driscoll, D., Foster, C., Froelicher, E., Gordon,
N., Pate, R, Rippe, J., & Bazzarre, T. (1998). Recommendations for
Cardiovascular Screening, Staffing, Bankoski, A., Harris, T. B., McClain, J. J., Brychta, R. J., Caserotti, P., Chen, K. Y., Berrigan, D., Troiano, R. P., & Koster, A. (2011). Sedentary activity associated with metabolic syndrome independent of physical activity. Diabetes Care, 34(2), 497–503. doi:10.2337/dc10-0987. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3024375/pdf/497.pdf Bassett, D. R. Jr, Freedson, P., &
Kozey, S. (2010). Medical hazards of prolonged sitting [Versión electrónica]. En
R. M. Enoka, (Ed.), Exercise and Sport Sciences Reviews: Vol. 38, Issue 3
(pp. 101-102). Baltimore, Maryland: Lippincott Williams & Wilkins. doi:
10.1097/JES.0b013e3181e373ee. Recuperado de Bauman, A. (2007). Physical activity and exercise progrmash. En C. Bouchard, S. N. Blair, & W. L. Haskell (Eds.), Physical Activity and Health (pp. 319-334). Champaign, IL: Human Kinetics. Bauman, W. A., Spungen, A. M. (2008). Coronary heart disease in individuals with spinal cord injury: assessment of risk factors. Spinal Cord, 46(7), 466-476. doi:10.1038/sj.sc.3102161. Recuperado de http://www.nature.com/sc/journal/v46/n7/pdf/3102161a.pdf Benjamin, E. J., Larson, M. G., Keyes, M. J., Mitchell, G. F., Vasan, R. S., Keaney, J. F. Jr., Lehman, B. T., Fan, S., Osypiuk, E., & Vita, J. A. (2004). Clinical correlates and heritability of flow-mediated dilation in the community: the Framingham Heart Study. Circulation, 109(5), 613-619. doi: 10.1161/01.CIR.0000112565.60887.1E. Recuperado de http://circ.ahajournals.org/content/109/5/613.full.pdf+html Berg, J. M., Tymoczko, J. L., Stryer, L., &
Gatto, G. J. (2012). Biochemistry (7ma. ed., p. 773). New York: W.
H. Freeman and Company. Bey, L., Akunuri1, N., Zhao, P.,
Hoffman, E. P., Hamilton, D. G., & Hamilton, M. T. (2003). Patterns of global
gene expression in rat skeletal muscle during unloading and low-intensity
ambulatory activity. Physiological Genomics, 13, 157–167.
doi:10.1152/physiolgenomics.00001.2002. Recuperado de
http://physiolgenomics.physiology.org/content/13/2/157.full.pdf+html Bhopal, R. S. (2002). Concepts of Epidemiology: An Integrated Introduction to the Ideas, Theories, Principles, and Methods of Epidemiology (pp. p. xxi-xxii, 2-4, 17-18). Oxford: Oxford University Press. Recuperado de la base de datos de EBSCOhost: eBook Collection Bjorvatn, B., Sagen, I. M., Øyane, N., Waage,
S., Fetveit, A., Pallesen, S., & Ursin, R. (2007). The association between sleep
duration, body mass index and metabolic measures in the Hordaland Health Study.
Journal of Sleep Research, 16(1), 66-76. doi:
10.1111/j.1365-2869.2007.00569.x. Blair, S. N., & Connelly, J. C. (1996). How much physical activity should we do? The case for moderate amounts and intensities of physical activity. Research Quarterly for Exercise and Sport, 67(2), 193-205. Blair, S. N., Kampert, J. B., Kohl III, H. W., Barlow, C. E., Macera, C.A., Paffenberger, Jr., R. S., & Gibbons, L. W. (1996). Influences of cardiorespiratory fitness and other precursors on cardiovascular disease and all-cause mortality in men and women. Journal of the American Association, 276(3), 205-210. Blanchet, M. (1990). Assessment of health status. En C. Bouchard, R. J. Shephard, T. Stephens, J. R. Sutton, & B. D. Mcpherson (Eds.), Exercise fitness, and health: A consensus of current knowledge (pp. 127-131). Champaign, IL: Human Kinetics Publishers, Inc. Bompa, T. O. (199). Periodization training for sports (pp. 32-42). Champaign, IL: Human Kinetics.. Bouchard, C., Blair, S. N., & Haskell, W. (2007). Why study physical activity and health?. En C. Bouchard, S. N. Blair, & W. L. Haskell (Eds.), Physical Activity and Health (pp. 3-19). Champaign, IL: Human Kinetics. Bouchard, R. J. Shephard, T. Stephens, J. R. Sutton, & B. D. Mcpherson (1990). Exercise, fitness, and health: The consensus statement. En C. Bouchard, R. J. Shephard, T. Stephens, J. R. Sutton, & B. D. Mcpherson (Eds.), Exercise fitness, and health: A consensus of current knowledge (pp. 3-28). Champaign, IL: Human Kinetics Publishers, Inc. Boutcher, Y. N., & Boutcher, S. H. (2005). Limb vasodilatory capacity and venous capacitance of trained runners and untrained males. European Journal of Applied Physiology, 95(1), 83-87. Bowman, S. A. (2006).Television-viewing characteristics of adults: correlations to eating practices and overweight and health status. Preventing Chronic Disease, 3(2), A38. Recuperado de http://www.cdc.gov/pcd/issues/2006/apr/pdf/05_0139.pdf Breslow, L. (1990). Lifestyle, Fitness, and Health. En C. Bouchard, R. J. Shephard, T. Stephens, J. R. Sutton, & B. D. Mcpherson (Eds.), Exercise fitness, and health: A Consensus of current knowledge (pp. 155-163). Champaign, IL: Human Kinetics Publishers, Inc. Brill, P. A. (2004). Functional fitness for older adults (pp. 3-8). Champaign, IL: Human Kinetics. Byrd-Bredbenner, B., & Grasso, D. (1999). Prime-time health: An analysis of health content in television commercials broadcast during programs viewed heavily by children. The International Electronic Journal of Health Education, 2(4), 159-169. Recuperado de http://www.aahperd.org/aahe/publications/iejhe/upload/99_C_byrd.pdf
Canadian Society for Exercise Physiology [CSEP] (2013). The Physical Activity
Readiness Questionnaire (PAR-Q). Recuperado de
http://www.csep.ca/cmfiles/publications/parq/par-q.pdf Caroll, L. W. (1998). Understanding chronic illness from the patient's perspective. Radiologic Technology, 70(1), 37-41. Centro de Salud Deportiva y Ciencias del Ejercicio [SADCE] (1988). Niveles de descripción del comportamiento. En Center for Sports Health and Exercise Science. Puerto Rico, Salinas: Albergue OlImpico y Comité Olímpico de Puerto Rico. Ching, P. L., Willett, W. C., Rimm, E. B., Colditz, G. A., Gortmaker, S. L., & Stampfer, M. J. (1996). Activity level and risk of overweight in male health professionals. American Journal of Public Health, 86(1), 25-30. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1380355/pdf/amjph00512-0027.pdf Chiras, D. D. (1999). Human Biology: Health, Homeostasis, and the Environment (3ra. ed., pp. 4-7). Sudbury, MA: Jones and Bartlett Publishers. Clinical Exercise Physiology
Association [CEPA]. CEPA is a member of the ACSM Afiliate Societies. Recuperado
de Cornett, S. J., & Watson, J. E. (1984). Cardiac rehabilitation: An interdisciplinary team approach (pp. 2-3). New York: John Wiley & Sons. Corbin, C. B., & Lindsey, R. (1997). Concepts of fitness and wellness: With laboratories (2da. ed., p. 5, 25-27). Madison, WI: Brown & Benchmarl Publishers. Cornier, M. A., Dabelea, D., Hernandez, T. L., Lindstrom, R. C., Steig, A. J., Stob, N. R., Van Pelt, R. E., Wang, H., & Eckel, R. H. (2008). The metabolic syndrome. Endocrine Reviews, 29(7), 777-822. doi:10.1210/er.2008-0024. Recuperado de http://edrv.endojournals.org/content/29/7/777.full.pdf+html De Cocker, K. A., De Bourdeaudhuij, I. M., Brown, W. J., & Cardon, G. (2008). The effect of a pedometer-based physical activity intervention on sitting time. Preventive Medicine, 47(2), 179-181. Demiot, C., Dignat-George, F., Fortrat, J. O., Sabatier, F., Gharib, C., Larina, I., Gauquelin-Koch, G., Hughson, R., & Custaud, M. A. (2005). WISE 2005: chronic bed rest impairs microcirculatory endothelium in women. American Journal of Physiology Heart and Circulation Physiology, 293(5), H3159-H3164. doi:10.1152/ajpheart.00591.2007. Recuperado de http://ajpheart.physiology.org/content/293/5/H3159.full.pdf+html Departamento de Salud, Secretaría Auxiliar de Planificación y Desarrollo (2004). Informe Anual de Estadísticas Vitales 2003 (pp. 111-118, 141, 227-228). San Juan, Puerto Rico: ELA, Departamento de Salud. Recuperado de http://www.estadisticas.gobierno.pr/iepr/LinkClick.aspx?fileticket=7ADJ6fSujrM=&tabid=186. de Pontes, L., M, dos Santos Pinheiro, S., Monteiro, Zemolin, C, Carvalho de Araújo, da Silva, R. L., Duarte, Kumamoto, F., Í., & Sandoval Vilches, Á. E. (2008), Standard of physical activity and influence of sedentarism in the occurrence of dyslipidemias in adult. Fitness & Performance Journal, 7(4), 245-250. doi:10.3900/fpj.7.4.245.e. Recuperado de http://www.fpjournal.org.br/painel/arquivos/951-6DislipidemiasemadultosRev42008Ingles.pdf DeSimone, G., & Stenger, L. (2012). Profile of a group exercise participant: health screening tools. En G. DeSimone (Ed.), ACSM's Resources for the group exercise instructor (pp. 10-33). Philadelphia: Lippincott Williams & Wilkins. De Vattuone, L. F., & Graig, M. L. (1985). Educación para la Salud (11ma. ed.; pp. 1-2, 7-11, 41-46, 258-259). Buenos Aires: Librería "El Ateneo" Editorial. Dietz, W. H. Jr., & S. L. Gortmaker (1985). Do we fatten our children at the television set? Obesity and television viewing in children and adolescents. Pediatrics, 75(5), 807-812. Recuperado de http://corcom130-sp10-advertising.wikispaces.umb.edu/file/view/Pediatrics+May+1985.pdf Dishman, R. K., Washburn, R. A., & Health, G. W. (2004). Physical activity epidemiology (pp. 13-14, 443, 447). Champaign, IL: Human Kinetics, Inc. Donahoo, W. T., Levine, J. A., & Melanson, E. L. (2004). Variability in energy expenditure and its components. Curr Opin Clin Nutr Metab Care, 7(6), 599-605. Donatell, R., Snow, C., & Wilcox, A. (1999). Wellness: Choices for Health and Fitness (2da. ed., p.7). Belmont, CA: Wadsworth Publishing Company. Dunstan, D.W., Barr, E. L., Healy, G. N., Salmon, J., Shaw, J. E., Balkau, B., Magliano, D. J., Cameron, A. J., Zimmet, P. Z., & Owen, N. (2010). Television viewing time and mortality: the Australian Diabetes, Obesity and Lifestyle Study (AusDiab). Circulation, 121(3), 384-391. doi:10.1161/CIRCULATIONAHA.109.894824. Recuperado de http://circ.ahajournals.org/content/121/3/384.full.pdf+html Dunstan, D. W., Healy, G. N., Sugiyama, T., &
Owen, N. (2010). ‘Too much sitting’ and metabolic risk – Has modern technology
caught up with us? European Endocrinology, 6(1), 19-23. Recuperado
de
http://www.touchendocrinology.com/articles/too-much-sitting-and-metabolic-risk-has-modern-technology-caught-us?page=0,0
Dunstan, D. W., Salmon, J., Healy, G. N., Shaw, J. E., Jolley, D., Zimmet, P. Z., & Owen N. (2007). Association of television viewing with fasting and 2-h postchallenge plasma glucose levels in adults without diagnosed diabetes. Diabetes Care, 30(3), 516-522. Recuperado de http://care.diabetesjournals.org/content/30/3/516.full.pdf+html Dunstan, D. W., Salmon, J., Owen, N., Armstrong, T., Zimmet, P. Z., Welborn, T. A., Cameron, A. J., Dwyer, T., Jolley, D., & Shaw, J. E.(2005). Associations of TV viewing and physical activity with the metabolic syndrome in Australian adults. Diabetologia, 48(11), 2254-2261. Dunstan, D. W., Salmon, J., Owen, N., Armstrong, T., Zimmet, P. Z., Welborn, T. A., Cameron, A. J., Dwyer, T., Jolley, D., & Shaw, J. E. (2004). Physical activity and television viewing in relation to risk of undiagnosed abnormal glucose metabolism in adults. Diabetes Care, 27(11), 2603-2609. doi: 10.2337/diacare.27.11.2603. Recuperado de http://care.diabetesjournals.org/content/27/11/2603.full.pdf+html Durstine, J. L., Moore, G. E.,
Painter, P. L., & Roberts, S. O. (Eds.). (2009). ACSM's Exercise
Management for Persons with Chronic Diseases and Disabilities Durstine, J. L., Peel, J. B., LaMonte, M. J., Keteyian, S. J., Fletcher, E., & Moore, G. E. (2009). Exercise is medicine. En J. L. Durstine, G. E. Moore, P. L. Painter, & S. O. Roberts (Eds.), ACSM's exercise management for persons with chronic diseases and disabilities (3ra. ed., pp. 21-30). Champaign, IL: Human Kinetics, Inc. Edwardson, C. L., Gorely, T.,
Davies, M. J., Gray, L. J., Khunti, K., Wilmot, E. G., Yates, T., & Biddle, S.
H. (2012). Association of Sedentary Behaviour with Metabolic Syndrome: A
Meta-Analysis. Plos ONE, 7(4), 1-5.
doi:10.1371/journal.pone.0034916. Recuperado de Ehrman, J. K., Gordon, P. M., Visich, P. S., & Ketteyian, S. J. (2009). Introduction. En J. K. Ehrman, P. M. Gordon, P. S. Visich & S. J. Ketteyian (Eds.), Clinical exercise physiology (2da. ed., pp. 3-15). Champaign, IL: Human Kinetics. Ekelund, L. G., Haskell, W. L., Johnson, J. L., Whaley, F. S., Criqui, M. H., & Sheps, D. S. (1988). Physical fitness as a predictor of cardiovascular mortality in asymptomatic North American men. The Lipid Reasearch Clinics Mortality Follow-up Study. The New England Journal of Medicine, 319(21), 1379-1384. Recuperado de http://content.nejm.org/cgi/content/full/328/8/533. Epstein, L. H., Valoski, A. M., Vara, L. S., McCurley, J., Wisniewski, L., Kalarchian, M. A., Klein, K. R., & Shrager, L. R., (1995). Effects of decreasing sedentary behavior and increasing activity on weight change in obese children. Health Psychology, 14(2), 109-115. Fabius, R. J., & Frazee, S. G. (2009). Workplace-based health and wellness services. En N. P. Pronk (Ed.), ACSM’s worksite health handbook: A guide to building healthy and productive companies (2da.ed., 21-30). Champaign, IL: Human Kinetics. Faith, M., Berman, N., Heo, M., Pietrobelli, A., Gallagher, D., Epstein, L., Eiden, M. T., & Allison, D. (2001). Effects of contingent television on physical activity and television viewing in obese children. Pediatrics, 107(5), 1043-1048. Recuperado de la base de datos de EBSCOhost (Academic Search Premier). Fan, J., Unoki, H., Kojima, N., Sun, H., Shimoyamada, H., Deng, H., Okazaki, M., Shikama, H., Yamada, N., & Watanabe, T. (2001). Overexpression of lipoprotein lipase in transgenic rabbits inhibits diet-induced hypercholesterolemia and atherosclerosis. The Journal of Biological Chemistry, 276(43), 40071-40079. Recuperado de http://www.jbc.org/content/276/43/40071.full.pdf+html Fardy, P. S., Yanowitz, F. G., & Wilson, P. K. (1988). Cardiac Rehabilitation, Adult Fitness, and Exercise Testing (2da. ed., p. 303). Philadelphia: Lea & Febiger. Ford, E. S., Kohl, H. W. Mokdad, A. H., Ajani, U. A. (2005). Sedentary behavior, physical activity, and the metabolic syndrome among U.S. adults. Obesity Research, 13(3), 608-614. Ford, E. S., Schulze, M. B., Kröger, J., Pischon, T., Bergmann, M. M., & Boeing H. (2010). Television watching and incident diabetes: Findings from the European Prospective Investigation into Cancer and Nutrition-Potsdam Study. Journal of Diabetes, 2(1),23-27. doi:10.1111/j.1753-0407.2009.00047.x. Recuperado de http://onlinelibrary.wiley.com/doi/10.1111/j.1753-0407.2009.00047.x/pdf Foster, J. A., Gore, S. A., & West, D. S. (2006). Altering TV viewing habits: an unexplored strategy for adult obesity intervention? American Journal of Health Behavior, 30(1), 3-14. doi:http://dx.doi.org/10.5993/AJHB.30.1.1. Franklin, (2009). (pp. 53-54). Gade, W., Schmit, J., Collns, M., & Gade, J. (2010). Beyond obesity: the diagnosis and pathophysiology of metabolic syndrome. Clinical Laboratory Science, 23(1), 51-61. Recuperado de http://gi-group-2010.wikispaces.com/file/view/Beyond+Obesity+The+Diagnosis+and+Pathophysiology+of+Metobolic+Syndrome.pdf Gallagher, P. J. (2013). Chapter 1: Homeostasis and cellular signaling. En R. A. Rhoades, & D. R. Bell (Eds.), Medical physiology: Principles for clinical Medicine (4ta. ed.; pp.). Philadelphia, PA: Lippincott Williams & Wilkins, a Wolters Kluwer business. Gambetta, V. (2007). Athletic Development The Art & Science of Functional Sports Conditioning (p. 72-77). Champaign, IL: Human Kinetics. Garber, C. E., Blissmer, B.,
Deschenes, M. R., Franklin, B. A., Lamonte, M. J., Lee, I. M., Nieman, D. C., &
Swain, D. P. (2011). Quantity and Quality of Exercise for Developing and
Maintaining Cardiorespiratory, Musculoskeletal, and Neuromotor Fitness in
Apparently Healthy Adults: Guidance for Prescribing Exercise. Medicine &
Science in Sports & Exercise, 43(7), 1334-1359.
doi:10.1249/MSS.0b013e318213fefb. Recuperado de Gardiner, P. A., Healy, G. N., Eakin, E. G., Clark, B. K., Dunstan, D. W., Shaw, J. E., Zimmet, P. Z., & Owen, N. (2011). Associations Between Television Viewing Time and Overall Sitting Time with the Metabolic Syndrome in Older Men and Women: The Australian Diabetes Obesity and Lifestyle Study. Journal of the American Geriatrics Society, 59(5), 788-796. doi:http://dx.doi.org/10.1111/j.1532-5415.2011.03390.x. Recuperado de la bases de datos de EBSCOhost (CINAHL with Full Text). Garrett, R. H., & Grisham, C. M. (2013). Biochemistry (5ta. ed., p. 758). Boston, MA: Brooks/Cole Cengage Learning. Goldberg, I. J., Le, N. A., Ginsberg, H. N.,
Krauss, R M., & Lindgren, F. T. (1988). Lipoprotein metabolism during acute
inhibition of lipoprotein lipase in the cynomolgus monkey. Journal of
Clinical Investigation, 81(2), 561–568. doi:10.1172/JCI113354. Gore, S. A., Foster, J. A., DiLillo, V. G., Kirk, K., & West, D. S. (2003). Television viewing and snacking. Eating Behaviors, 4(4), 399–405. Recuperado de http://www.bat.uoi.gr/files/animal_physiology/2010_list_projects/01.pdf Gordon, E., Golanty, E., & Browm, K. M. (1999). Health and Wellness (6ta. ed., p. 6). Sudbury, MA: Jones and Bartlett Publishers. Gordon, N. F., & Mitchell, B. S. (1993). Health appraisal in the nonmedical setting. En J. L. Durstine, A. C., King, P. L., Painter, J. L., Roitman, L. D., Zwiren & W. L. Kenney (Eds.), ACSM's Resource manual for guidelines for exercise testing and prescription (2da., ed., pp. 219-228). Philadelphia: Lea & Febiger. Gortmaker, S. L., Must, A., Sobol, A. M., Peterson, K., Colditz, G. A., & Dietz, W. H. (1996). Television viewing as a cause of increasing obesity among children in the United States, 1986-1990. Archive of Pediatric Adolescent Medicine, 150(4),56-62. Gupta, M. K. (2013). Glycemic biomarkers as tools for diagnosis and monitoring of diabetes. Medical Laboratory Observer, 45(3), 8-12. Recuperado de la base de datos de EBSCOhost (CINAHL with Full Text). Hahn, D. B., & Payne, W. A. (1999). Focus on Health (4ta. ed., p. 3). Boston: WCB/McGraw-Hill. Hamburg, N. M., McMackin, C. J., Huang, A. L., Shenouda, S. M., Widlansky, M. E., Schulz, E., Gokce, N., Ruderman, N. B, Keaney, J. F. Jr., & Vita, J. A. (2007). Physical inactivity rapidly induces insulin resistance and microvascular dysfunction in healthy volunteers. Arteriosclerosis, Thrombosis, and Vascular Biology, 27(12), 2650-2656. doi:10.1161/ATVBAHA.107.153288. Recuperado de http://atvb.ahajournals.org/content/27/12/2650.full.pdf+html Hamill. J. (2009). Biomechanical basis of human movement (3ra. ed., p. 24). Philadelphia, PA: Lippincott Williams & Wilkins. Hamilton, M. T., Areiqat, E., Hamilton, D. G., & Bey, L. (2001). Plasma triglyceride metabolism in humans and rats during aging and physical inactivity. International Journal of Sports Nutrition and Exercise Metabolism, 11(Suppl), S97-S104. Hamilton, M. T., Hamilton, D. G., Zderic, T. W. (2007). Role of low energy expenditure and sitting in obesity, metabolic syndrome, type 2 diabetes, and cardiovascular disease. Diabetes, 56(11), 2655-2667. Recuperado de http://diabetes.diabetesjournals.org/content/56/11/2655.full.pdf+html Hamilton, M. T., Healy, G. N.,
Dunstan, D. W., Zderic, T. W., & Owen, N. (2008). Too little exercise and too
much sitting: Inactivity physiology and the need for new recommendations on
sedentary behavior. Current Cardiovascular Risk Reports, 2(4),
292-298. doi:10.1007/s12170-008-0054-8. Recuperado de Hardman, A. E., & Stensel, D. J. (2009). Physical activity and health: The evidence explained (2da. ed., pp. 14, 279-280, 293). New York: Routledge Taylor & Francias Group. Harrison, K, & Marske, A. L. (2005).
Nutritional content of foods advertised during the television programs children
watch most. American Journal of Public Health, 95(9), 1568–1574.
doi:10.2105/AJPH.2004.048058. Recuperado de
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1449399/ Haskell, W. L., Lee, I. M., Pate, R. R, Powell, K. E., Blair, S. N., Franklin, B. A., Macera, C. A., Heath, G. W., Thompson, P. D., & Bauman, A. (2007). Physical activity and public health: updated recommendation for adults from the American College of Sports Medicine and the American Heart Association. Circulation, 116(9), 1081-1093. doi: 10.1161/CIRCULATIONAHA.107.185649. Recuperado de http://www.natap.org/2011/newsUpdates/Circulation-2007-ACSM_AHA Recommendations-1081-93.pdf Healy, G. N., Matthews, C. E., Dunstan, D. W., Winkler, E. A., & Owen, N. (2011). Sedentary time and cardio-metabolic biomarkers in US adults: NHANES 2003–06. European Heart Journal. doi:10.1093/eurheartj/ehq451. Recuperado de http://eurheartj.oxfordjournals.org/content/early/2011/01/08/eurheartj.ehq451.full.pdf+html Healy, G. N., Dunstan, D. W., Salmon, J., Cerin, E., Shaw, J. E., Zimmet, P. Z., & Owen, N. (2007). Objectively measured light-intensity physical activity is independently associated with 2-h plasma glucose. Diabetes Care, 30(6), 1384-1389. Recuperado de http://care.diabetesjournals.org/content/30/6/1384.full.pdf+html Healy, G. N., Dunstan, D. W., Salmon, J., Cerin, E., Shaw, J. E., Zimmet, P. Z., & Owen N. (2008). Breaks in sedentary time: beneficial associations with metabolic risk. Diabetes Care, 31(4), 661-666. doi: 10.2337/dc07-2046. Recuperado de http://care.diabetesjournals.org/content/31/4/661.full.pdf+html Healy, G. N., Dunstan, D. W.,
Salmon, J., Shaw, J. E., Zimmet, P. Z., & Owen N.(2008). Television time and
continuous metabolic risk in physically active adults. Medicine & Science
in Sports & Exercise, 40(4), 639-645. doi:10.1249/MSS.0b013e3181607421.
Recuperado de Healy, G. N., Wijndaele, K.,
Dunstan, D. W., Shaw, J. E., Salmon, J., Zimmet, P. Z., & Owen N. (2008).
Objectively measured sedentary time, physical activity, and metabolic risk: the
Australian Diabetes, Obesity and Lifestyle Study (AusDiab). Diabetes Care,
31(2), 369-371. Recuperado de Henderson, H. E., Kastelein, J. J., Zwinderman, A. H., Gagné, E., Jukema, J. W., Reymer, P. W., Groenemeyer, B. E., Lie, K. I., Bruschke, A. V., Hayden, M. R., & Jansen, H. (1999). Lipoprotein lipase activity is decreased in a large cohort of patients with coronary artery disease and is associated with changes in lipids and lipoproteins. Journal of Lipid Research, 40(4), 735-743. Recuperado de http://www.jlr.org/content/40/4/735.full.pdf+html Henson J., Yates, T., Biddle, S. J.,
Edwardson, C. L, Khunti, K., Wilmot, E. G., Gray, L. J., Gorely, T., Nimmo, M.
A, & Davies M. J. (2013). Associations of objectively measured sedentary
behaviour and physical activity with markers of cardiometabolic health.
Diabetologia. doi:10.1007/s00125-013-2845-9. Herd, S. L., Kiens, B., Boobis, L. H., & Hardman, A. E. (2001). Moderate exercise, postprandial lipemia, and skeletal muscle lipoprotein lipase activity. Metabolism, 50(7), 756-762. Heyward, V. H. (1998). Advanced fitness assessment & exercise prescription (3ra. ed., p. 2). Champaign, Illinois: Human Kinetics Books. Higashida Hirose, B. Y. (1991). Ciencias de la salud (2da. ed., pp. 1-3, 6, 47-51, 269-270). México: McGraw-Hill Interamericana. Homans, J. (1954). Thrombosis of the deep leg
veins due to prolonged sitting. New England Journal of Medicine, 250(4),
148-149. Hu, F. B. (2003). Sedentary lifestyle and risk of obesity and type 2 diabetes. Lipids, 38(2), 103-108. Hu, F. B., Leitzmann, M. F., Stampfer, M. J., Colditz, G. A., Willett, W. C., & Rimm, E. B. (2001). Physical activity and television watching in relation to risk for type 2 diabetes mellitus in men. Archives of Internal Medicine, 161(12), 1542-1548. Recuperado de http://archinte.jamanetwork.com/article.aspx?articleid=648479 Hu, F. B., Li, T. Y., Colditz, G.
A., Willett, W. C., & Manson, J. E. (2003). Television watching and other
sedentary behaviors in relation to risk of obesity and type 2 diabetes mellitus
in women. The Journal of the American Medical Asociation, 289(14),
1785-1791. Recuperado de Hu, G., Qiao, Q., Tuomilehto, J., Eliasson, M., Feskens, E. J., & Pyörälä, K. (2004). Plasma insulin and cardiovascular mortality in non-diabetic European men and women: a meta-analysis of data from eleven prospective studies. Diabetologia, 47(7), 1245-1256. Institute of Medicine (2005). Dietary reference intakes for energy, carbohydrate, fiber, fat, fatty acids, cholesterol, protein, and amino acids (macronutrientes). Washington, DC: National Academy of Press. Recuperado de http://www.nap.edu/openbook.php?isbn=0309085373 Instituto de Estadísticas de Puerto Rico (2010). Nuevas Estadísticas de Mortalidad, 2000-08. San Juan, Puerto Rico. Recuperado de http://www.salud.gov.pr/Datos/EstadisticasVitales/Informe%20Anual/Nuevas%20Estad%C3%ADsticas%20de%20Mortalidad.pdf Institute for Research and Education HealthSystem Minnesota. (1996). The activity pyramid: A new easy-to-follo physical activity guide to help you get fit & stay healthy [Brochure]. Park Nicollet HealthSource (No. HE 169C). Inzucchi, S. E., & Sherwin, R. S. (2012). Type 2 diabetes mellitus. En L. Goldman, & A. I. Schaver (Eds.), Goldman's Cecil Medicine (24th ed., pp. e237-2 - e237-3). Philadelphia, PA: Elsevier, Saunders Jakes, R. W., Day, N. E., Khaw, K. T., Luben, R., Oakes, S., Welch, A., Bingham, S., Wareham, N. J. (2003). Television viewing and low participation in vigorous recreation are independently associated with obesity and markers of cardiovascular disease risk: EPIC-Norfolk population-based study. European Journal of Clinical Nutrition, 57(9), 1089-1096. Recuperado de http://www.nature.com/ejcn/journal/v57/n9/pdf/1601648a.pdf Jensen, M. D. (2012). Obesity. En L. Goldman, & A. I. Schaver (Eds.), Goldman's Cecil Medicine (24th ed., p. 1409). Philadelphia, PA: Elsevier, Saunders Jonas, S & Phillips, E. M. Phillips (Eds.) (2009). ACSM's Exercise is Medicine™: A Clinician's Guide to Exercise Prescription (pp. vii-viii)Philadelphia, PA: Lippincott Williams & Wilkins. Katzmarzyk, P. T., Church, T., Craig, C., & Bouchard, C. (2009). Sitting time and mortality from all causes, cardiovascular disease, and cancer. Medicine & Science in Sports & Exercise, 41(5), 998-1005. doi: 10.1249/MSS.0b014e3181930355. Recuperado de http://www.ergotron.com/portals/0/literature/other/english/ACSM_SittingTime.pdf Kaptoge, S., Di Angelantonio, E., Lowe, G., Pepys, M. B., Thompson, S. G., Collins, R., & Danesh, J. (2010). C-reactive protein concentration and risk of coronary heart disease, stroke, and mortality: an individual participant meta-analysis. Lancet, 375(9709), 132-140. doi:10.1016/S0140-6736(09)61717-7. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3162187/?report=printable Kent, M. (1994). The Oxford dictionary of sports science and medicine (pp. 169, 286). New York: Oxford University Press. Kriska, A. M., & Caspersen, C. J. (1997). A collection of physical activity questionaires for health related research. Medicine & Science in Sports & Exercise, 29(6 Supp.), S1-205. Komurcu-Bayrak, E., Onat, A., Poda, M., Humphries, S. E., Acharya, J., Hergenc, G., Coban, N., Can, G., & Erginel-Unaltuna, N. (2007). The S447X variant of lipoprotein lipase gene is associated with metabolic syndrome and lipid levels among Turks. Clinical Chimica Acta, 383(1-2), 110-115. Recuperado de http://www.sciencedirect.com/science/article/pii/S0009898107002884 Lank, N. H., Vickery, C. E., Cotugna, N., & Shade, D. D. (1992). Food commercials during television soap operas: what is the nutrition message? Journal of Community Health, 17(6), 377-384. Lee, I-Min, & Paffenbarger, Jr., R. S. (1996). How much physical activity is optimal for health? Methodological considerations. Research Quarterly for Exercise and Sport, 67(2), 206-208. Leutholtz, B. C., & Ripoll, I. (1999). Exercise and Disease Management (p. 3). Boca Raton, FL: CRC Press. Levine, J. A. (2004). Nonexercise activity thermogenesis (NEAT): environment and biology. American Journal of Physiology and Endocrinology Metabolism, 286(5), E675-E685.doi: 10.1152/ajpendo.00562.2003. Recuperado de http://ajpendo.physiology.org/content/286/5/E675.full.pdf+html Levine, J. A., Eberhardt, N. L., & Jensen, M.
D. (1999). Role of nonexercise activity thermogenesis in resistance to fat gain
in humans. Science, 283(5399), 212-214.
doi:10.1126/science.283.5399.212. Levine, J. A., & Kotz, C. M. (2005). NEAT – non-exercise activity thermogenesis – egocentric & geocentric environmental factors vs. biological regulation. Acta Physiologica Scandinavica, 184(4), 309-318. Recuperado de la base de datos de EBSCOhost (Academic Search Premier) Levine, J. A., Lanningham-Foster, L. M., McCrady, S. K., Krizan, A. C., Olson, L. R., Kane, P. H., Jensen, M. D., & Clark, M. M. (2005). Interindividual variation in posture allocation: possible role in human obesity. Science, 307(5709), 584-586. doi:10.1126/science.1106561. Recuperado de la Base de datos de Infotrac (Academic OneFile). Lopategui Corsino, E. (2006a). Bienestar y calidad de vida (pp. 4, 11-12, 22-24, 44, 65, 76, 78, 501-504, 521-522). New Jersey: John Wiley & Sons. Lopategui Corsino, E. (2006b). Experiencias de laboratorio: Bienestar y calidad de vida (pp. 139-144). New Jersey: John Wiley & Sons. Lopategui Corsino, E. (1997). El ser humano y la salud (7ma. ed., pp. 2-9). Hato Rey, Puerto Rico: Publicaciones Puertorriqueñas. Maron, B. J., Araújo, C. G., Thompson, P. D., Fletcher, G. F., de Luna, A. B., Fleg, J. L., Pelliccia, A., Balady, G. J., Furlanello, F., Van Camp, S. P., Elosua, R., Chaitman, B. R., Bazzarre, T. L. (2001). Recommendations for preparticipation screening and the assessment of cardiovascular disease in masters athletes: an advisory for healthcare professionals from the working groups of the World Heart Federation, the International Federation of Sports Medicine, and the American Heart Association Committee on Exercise, Cardiac Rehabilitation, and Prevention. Circulation, 103(2), 327-334. doi:10.1161/01.CIR.103.2.327. Recuperado de http://circ.ahajournals.org/content/103/2/327.full.pdf+html Maron, B. J., Thompson, P. D., Puffer, J. C., McGrew, C. A., Strong, W. B., Douglas, P. S., Clark, L. T., Mitten, M. J., Crawford, M. H., Atkins, D. L., Driscoll, D. J., & Epstein, A. E. (1996). Cardiovascular preparticipation screening of competitive athletes. A statement for health professionals from the Sudden Death Committee (clinical cardiology) and Congenital Cardiac Defects Committee (cardiovascular disease in the young), American Heart Association. Circulation, 94(4), 850-856. doi:10.1161/01.CIR.94.4.850. Recuperado de http://circ.ahajournals.org/content/94/4/850.long Martínez-González, M. A., Martínez, J. A., Hu, F. B., Gibney, M. J., & Kearney, J. (1999). Physical inactivity, sedentary lifestyle and obesity in the European Union. International Journal of Obesity and Related Metabolic Disorders, 23(11), 1192-1201. McArdle, W. D., Katch, F. I., & Katch, V. I. (2013). Sports and Exercise Nutrition (4ta. ed., pp. 204-205). Philadelphia: Lippincott Williams & Wilkins. McCulloch, J. (2002). Health risks associated with prolonged standing. Work, 19(2), 201-205. Recuperado de la Base de datos de EBSCOhost (CINAHL with Full Text). McGinnis, M. J., Williams-Russo, P.,
& Knickman, J. R. (2002). The case for more active policy attention to health
promotion. Health Affairs, 21(2),78–93. doi:10.1377/hlthaff.21.2.78. Recuperado
de
http://content.healthaffairs.org/content/21/2/78.full.html Miller, A. L., Grais, I. M., Winslow, E., & Kaminsky, L. A. (1991). The definition of physical fitness. Journal of Sports Medicine and Physical Fitness, 31(4), 639-640. Miranda, P. J., DeFronzo, R. A., Califf, R. M., & Guyton, J. R. (2005). Metabolic syndrome: definition, pathophysiology, and mechanisms. American Heart Journal, 149(1), 33-45. Moore, G. E., Roberts, S. O., & Durstine, J. L. (2009). Introduction. En J. L. Durstine, G. E. Moore, P. L. Painter, & S. O. Roberts (Eds.). ACSM's Exercise management for persons with chronic diseases and disabilities (3ra. ed., pp. 3-8). Champaign, IL: Human Kinetics, Inc. Moore, G. E., Painter, P. L., Lyerly, G. W., & Durstine, J. L. (2009). Managing exercise in persons with multiple chronic conditions. En J. L. Durstine, G. E. Moore, P. L. Painter, & S. O. Roberts (Eds.). ACSM's Exercise management for persons with chronic diseases and disabilities (3ra. ed., pp. 31-37). Champaign, IL: Human Kinetics, Inc. Morales Bedoya, A (s.f.). Historia natural de la enfermedad y niveles de prevención (Definición de conceptos). Puerto Rico: Universidad de Puerto Rico, Recinto de Ciencias Médicas, Escuela de Salud Pública. Recuperado de http://www.rcm.upr.edu/PublicHealth/medu6500/Unidad_1/Rodriguez_Historia-natural-Prevencion.pdf Morales Bedoya, A. (1985-1986). Tasas, razones, próporciones. En Lecturas Curso INTD-4005: Salud: Una Perspectiva Integral (pp. 4-7). Tomo I, II, año Académico 1985-86. Puerto Rico: Universidad de Puerto Rico, Recinto de Ciencias Médicas, Escuela de Salud Pública. Morales, R. S., & Ribeiro, J. O. (2006). Heart diseases. En Exercise in Rehabilitation Medicine (2da. ed., pp. 117-129). Champaign, IL: Human Kinetics, Inc Murrow, E. J., & Oglesby, F. M. (1996) Acute and chronic illness: similarities, differences and challenges. Orthopaedic Nursing, 15(5), 47-51. Naide, M. (1957). Prolonged television viewing as cause of venous and arterial thrombosis in legs. Journal of the American Medical Association, 165(6), 681-682. National Cholesterol Education Program [NCEP] (2001). Executive Summary of the Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol In Adults (Adult Treatment Panel III). The Journal of the American Medical Association, 285(19), 2486-2497. doi:10.1001/jama.285.19.2486. Recuperado de http://jama.jamanetwork.com/article.aspx?articleid=193847 National Heart Foundation of Australia (2011). Sitting less for adults. Recuperado de http://www.heartfoundation.org.au/SiteCollectionDocuments/HW-PA-SittingLess-Adults.pdf Nelson, M. E., Rejeski, W. J.,
Blair, S. N., Duncan, P. W., Judge, J. O., King, A. C., Macera, C. A., &
Castaneda-Sceppa, C. (2007). Physical activity and public Health in older
adults: Recommendation from the American College of Sports Medicine and the
American Heart Association. Medicine and Science in Sports and Exercise,
39(8), 1435–1445. doi:10.1249/mss.0b013e3180616aa2. Recuperado de Nielsen Television Audience 2010 &
2011 (p. 15). Nieman, D. C. (2007). Exercise Testing and Prescription: A health-related approach (6ta. ed., pp. 33. 779). New York, NY: McGraw-Hill Higher Education. Nieman, D. C. (1986). The Sports Medicine Fitness Course (pp. 32-37, 210-211). Palo Alto, CA: Bull Publishing Company. NIH Consensus Development Panel on Physical Activity and Cardiovascular Health. (1996). Physical activity and cardiovascular health. Journal of the American Medical Association, 276(3), 241-246. Olivieri, F., et al. (1982). Cátedra de Medicina Preventiva y Social (pp. 16-21, 265). Argentina: Editorial Universitaria de Buenos Aires. Olsen, L. K., Reducan, K. J., & Baffi, C. R. (1986). Health Today (2da. ed., p. 2). New York: MacMillan Publishing Company. Owen, N, Bauman, A., & Brown, W. (2009). Too much sitting: a novel and important predictor of chronic disease risk? British Journal of Sports Medicine, 43(2), 81-83. doi:10.1136/bjsm.2008.055269. Recuperado de http://bjsm.bmj.com/content/43/2/81.full.pdf+html Owen, N, Healy, G. N., Matthews, C. E, & Dunstan, D. W. (2010). Too much sitting: the population health science of sedentary behavior. Exercise and Sport Sciences Reviews, 38(3), 105-113. doi: 10.1097/JES.0b013e3181e373a2. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3404815/ Owen, N, Leslie, E., Salmon, J., & Fotheringham, M. J. (2000). Environmental determinants of physical activity and sedentary behavior. Exercise and Sport Sciences Reviews, 28(4), 153-158. Baltimore, Maryland: Lippincott Williams & Wilkins. Paffenbarger, Jr., R. S., Hyde, R. T., & Wing, A. L. (1990). Physical activity and fitness as determinants of health and longevity. En C. Bouchard, R. J. Shephard, T. Stephens, J. R. Sutton, & B. D. Mcpherson (Eds.), Exercise fitness, and health: A consensus of current knowledge (pp. 33-48). Champaign, IL: Human Kinetics Books. Page, P. (2005). Functional flexibility activities for older adults. Functional U, 3(1), 1-4. Recuperado de la base de datos de EBSCOhost (SPORTDiscus with Full Text). Painter, P. (2008). Exercise in
Chronic Disease: Physiological Research Needed. En P. M.
Clarkson, (Ed.), Exercise and Sport Sciences Reviews, 36(2), 83-90. Baltimore, Maryland: Lippincott Williams & Wilkins.
doi:10.1097/JES.0b013e318168edef. Paisley, T. S., Joy, E. A., Price, R. J. Jr. (2003). Exercise during pregnancy: A practical approach. Current Sports Medicine Reports, 2(6), 325–330. Pate, R. R., O’neill, J. R., &
Lobelo, F. (2008). The evolving definition of ‘‘sedentary’’.
En P. M. Clarkson, (Ed.), Exercise and Sport Sciences Reviews, 36(4), 173-178. Baltimore, Maryland: Lippincott Williams &
Wilkins. doi:10.1097/JES.0b013e3181877d1a. Pate, R. R., Pratt, M., Blair, S.
N., Haskell, W. L., Macera, C. A., Bouchard, C., Buchner, D., Ettinger, W.,
Heath, G. W., King, A. C., Andrea Kriska, A., Leon, A. S., Marcus, B. H.,
Morris, J., Paffenbarger, R. S., Patrick, K., Pollock, M. L., Rippe, J. M.,
Sallis, J., & Wilmore, J. H. (1995). Physical activity and public health. A
recommendation from the Centers for Disease Control and Prevention and the
American College of Sports Medicine [Abstract]. Journal of the American
Medical Association, 273(5), 402-407. Recuperado de
http://www.ncbi.nlm.nih.gov/pubmed/7823386 Patton, R. W., Corry, J. M., Gettman, L. R., & Graf, J. S. (1986). Implementing health/fitness programs (p. 21). Champaign, IL: Human Kinetics Publishers, Inc. Plowman, S. A., & Smith, D. L. (2011). Exercise Physiology for Health, Fitness, and Performance (p. 220). Philadelphia: Lippincott Williams & Wilkins. Pollock, M. L., Graves, J. E., Swart, D. L., & Lowenthal, D. T. (1994). Exercise training and prescription for the elderly. Southern Medical Journal, 87(5), S88-S95. Pollock, M. L., Wilmore, J. H., & Fox III, S. M. (1990). Exercise in health and disease: Evaluation and prescription for prevention and rehabilitation (2da ed., pp. 100-110, 371-484). Philadelphia: W.B. Saunder Company. Porta, M. (2008). Dictionary of Epidemiology (5ta. ed.). Oxford: Oxford University Press for the International Epidemiology Association. Prakash, V. V., Hariohm, K. K., Vijayakumar, P. P., & Bindiya, D. (2012). Functional Training in the Management of Chronic Facial Paralysis. Physical Therapy, 92, 605-613. Recuperado de la base de datos de EBSCOhost (SPORTDiscus with Full Text). President's Council on Physical Fitness and Sports (1971). Physical Fitness Research Digest, Series 1(1), Washington, DC: President's Council on Physical Fitness and Sports. Pronk, N. (2010). The problem with too much sitting: A workplace conundrum. ACSM'S Health & Fitness Journal, 15(1), 41-43. doi: 10.1249/FIT.0b013e318201d199. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2011/01000/The_Problem_With_Too_Much_Sitting__A_Workplace.14.aspx Pronk, N. P., Katz, A. A., Lowry,
M., & Payfer, J. R. (2012). Reducing occupational sitting time and improving
worker health: The Take-a-Stand Project, 2011. Preventing Chronic Disease:
Public Health Research, Practice, and Policy, Vol. 9. doi: Proper, K. I., Cerin, E., Brown, W. J., & Owen, N. (2007). Sitting time and socio-economic differences in overweight and obesity. International Journal of Obesity, 31(1), 169–176. doi:10.1038/sj.ijo.0803357. Recuperado de http://www.nature.com/ijo/journal/v31/n1/pdf/0803357a.pdf Public Health Agency of Canada (1998). Canada's physical activity guide for healthy active living. Ottawa, Ontario (Canada): Public Health Agency of Canada. Recuperado de http://www.physicalactivityplan.org/resources/CPAG.pdf Rahl, R. L. (2010). Physical activity and health guidelines: Recommendations for various ages, fitness levels, and conditions from 57 authoritative sources (pp. 15-41). Champaign, IL: Human Kinetics. Ransdell, L. B., Dinger, M. K., Huberty, J., & Miller, K. H. (2009). Developing effective physical activity programs (pp. 4-8). Champaign, IL: Human Kinetics. Roberts, C. K., & Barnard, R. James (2005). Effects of exercise and diet on chronic disease. Journal of Applied Physiology, 98(1), 3-30. doi:10.1152/japplphysiol.00852.2004. Recuperado de http://www.jappl.org/content/98/1/3.full Robinson, T. N. (1999). Reducing children’s television viewing to prevent obesity: A randomized controlled trial. The Journal of the American Medical Association, 282(16), 1561-1567. Recuperado de http://data.edupax.org/precede/public/Assets/divers/documentation//4_defi/4_015_SMART_Obesity.pdf Roitman, J. L., & LaFontain, T. (2012). The exercise professional's guide to optimizing health: Strategies for preventing and reducing chronic disease (pp. 1-2). Philadelphia, PA: Lippincott Williams & Wilkins. Roy, B. A. (2012). Fitness focus copy-and-share: Sit less and stand and move more. ACSM'S Health & Fitness Journal, 16(2), 4. doi: 10.1249/01.FIT.0000413046.15742.a0. Recuperado de http://journals.lww.com/acsm-healthfitness/Fulltext/2012/02000/Fitness_Focus_Copy_and_Share__Sit_Less_and_Stand.4.aspx Rutten, G. M., Savelberg, H. H., Biddle, S. J. H., & Kremers, S. P. J. (2013). Interrupting long periods of sitting: good STUFF. International Journal of Behavioral Nutrition and Physical Activity, 10(1). doi:10.1186/1479-5868-10-1. Recuperado de http://www.ijbnpa.org/content/pdf/1479-5868-10-1.pdf Saikia, A., Oyamaa, T., Endoa, K., Ebisunoa,
M., Ohiraa, M., Koidea, N., Muranob, T., Miyashitaa, Y., & Shiraic, K. (2007).
Preheparin serum lipoprotein lipase mass might be a biomarker of metabolic
syndrome. Diabetes Research and Clinical Practice, 76(1), 93–101. Salmon, J., Bauman, A., Crawford, D., Timperio, A., & Owen, N. (2000).The association between television viewing and overweight among Australian adults participating in varying levels of leisure-time physical activity. International Journal of Obesity and Related Metabolic Disorders, 24(5), 600-606. Salmon, J., Owen, N., Crawford, D., Bauman, A., & Sallis, J. F. (2003). Physical activity and sedentary behavior: a population-based study of barriers, enjoyment, and preference. Health Psychology, 22(2), 178-88. doi:10.1037/0278-6133.22.2.178 Sandvik, L., Erikssen, J., Thaulow, E., Erikssen, G., Mundal, R., & Kaare, R. (1993). Physical Fitness as a Predictor of Mortality among Healthy, Middle-Aged Norwegian Men. The New England Journal of Medicine, 328(8), 533-537. Recuperado de http://content.nejm.org/cgi/content/full/328/8/533. Santiago, L. E., & Rosa, R. (2007). Elementos de la diversidad cultural. Optar por la diversidad cultural: El gran desafío del momento actual. En R. Rosa Soberal (Ed.), La Diversidad cultural: Reflexión crítica desde un acercamiento interdisciplinario (pp. 1-11). Hato Rey, PR: Publicaciones Puertorriqueñas, Inc. Saunders, T. J., Tremblay, M. S.,
Després, J., Bouchard, C., Tremblay, A., & Chaput, J. (2013). Sedentary
behaviour, visceral fat accumulation and cardiometabolic risk in adults: A
6-year longitudinal study from the Quebec Family Study. Plos ONE, 8(1),
1-8. doi:10.1371/journal.pone.0054225. Scott, S. (2006). Exercise during pregnancy. ACSM’s Health & Fitness Journal, 10(2), 37-39. Recuperado de http://exerciseismedicine.org/pdfs/c36pregnancy.pdf Seaward, B. L. (2006). Essential of managing Stress (pp. 17-18). Boston: Jones and Bartlett Publishers. Sedentary Behaviour Research Network (2012). Letter to the editor: standardized use of the terms "sedentary" and "sedentary behaviours". Applied Physiology, Nutrition, and Metabolism, 37(3), 540-542. doi: 10.1139/h2012-024. Recuperado de http://www.nrcresearchpress.com/doi/pdf/10.1139/h2012-024 Semenkovich, C. F. (2012). Disorders of lipid metabolism. En L. Goldman, & A. I. Schaver (Eds.), Goldman's Cecil Medicine (24th ed., p. 1348). Philadelphia, PA: Elsevier, Saunders. Shephard, R. J. (1995). Physical activity, fitness, and health. Quest, 47(3), 288-303. Shephard, R. J. (2007). Responses of brain, liver, kidney, and other organs and tissues to regular physical activity. En C. Bouchard, S. N. Blair, & W. L. Haskell (Eds.), Physical Activity and Health (pp. 127-140). Champaign, IL: Human Kinetics. Shephard, R. J., Thomas, S., & Weller, I. (1991). The Canadian Home Fitness Test. 1991 update. Sports Medicine, 11(6), 358-366. Shimada, M., Ishibashi, S., Gotoda, T., Kawamura, M., Yamamoto, K., Inaba, T., Harada, K., Ohsuga, J., Perrey, S., Yazaki, Y., & Yamada, N. (1995). Overexpression of human lipoprotein lipase protects diabetic transgenic mice from diabetic hypertriglyceridemia and hypercholesterolemia. Arteriosclerosis, Thrombosis, and Vascular Biology, 15(10), 1688-1694. Recuperado de http://atvb.ahajournals.org/content/15/10/1688.long Simpson, K. (1940). Shelter deaths from pulmonary embolism. Lancet, 14(), 774. s. a. (2006). Impact of physical activity
during pregnancy and postpartum on chronic disease risk. Medicine and
Science in Sports and Exercise, 38(5), 989-1006. Recuperado de
http://www.acsm.org/docs/publications/Impact%20of%20Physical%20Activity%20during%20 Sipe, C., & Ritchie, D. (2012). The Significant 7 Principles of Functional Training for Mature Adults. IDEA Fitness Journal, 9, 42-49. Recuperado de la base de datos de EBSCOhost (SPORTDiscus with Full Text). Slattery, M. L. (1996). How much physical activity do we need to maintain health and prevent disease? Different disease--Different mechanism. Research Quarterly for Exercise and Sport, 67(2), 209-212. Stump, C. S., Hamilton, M. T., & Sowers, J. R. (2006). Effect of antihypertensive agents on the development of type 2 diabetes mellitus. Mayo Clinic Proceedings, 81(6), 796-806. doi:10.4065/81.6.796. Recuperado de http://www.sciencedirect.com/science/article/pii/S0025619611617345 Swain, D., & Ehrman, J. K. (2010). Exercise prescription. En American College of Sports Medicine, ACSM’s Resource Manual for Guidelines for Exercise Testing and Prescription (6ta. ed., pp.448-475, 559-559). Philadelphia: Lippincott Williams & Wilkins. Swain, D. P., & Leutholtz, B. C. (2007). Exercise Prescription: A Case Study Approach to the ACSM Guidelines (pp. 6, 116-117). Champaign, IL: Human Kinetics, Inc. Swartz, A. M., Squires, L., & Strath, S. J. (2011). Energy expenditure of interruptions to sedentary behavior. International Journal of Behavioral Nutrition and Physical Activity, 8, 69.doi: 10.1186/1479-5868-8-69. Recuperado de http://www.ijbnpa.org/content/pdf/1479-5868-8-69.pdf Taylor, H. L. (1983). Physical activity: Is it still a risk factor? Preventive Medicine, 12, 20-24. The President's Council on Physical Fitness and Sports [PCPFS] (2008). Definitions: Health, fitness, and physical activity (pp. 20, 22). Washington, DC: President's Council on Physical Fitness and Sports. Recuperado de https://www.presidentschallenge.org/informed/digest/docs/200003digest.pdf Thompson, W. (2010). ACSM's Resouces for the Personal Trainer (3ra. ed.). Philadelphia, PA: Lippincoyy Williams & Wilkins. Thorp, A. A., Owen, N., Neuhaus, M., & Dunstan, D. W. (2011). Sedentary behaviors and subsequent health outcomes in adults a systematic review of longitudinal studies, 1996-2011. American Journal of Preventive Medicine, 41(2), 207-215. doi: 10.1016/j.amepre.2011.05.004. Tremblay, M.S., Esliger, D.W., Tremblay, A., & Colley R. (2007). Incidental movement, lifestyle-embedded activity and sleep: new frontiers in physical activity assessment. Canadian Journal of Public Health, 98 (Suppl 2), S208-S217. Tremblay, M. S., Colley, R. C., Saunders, T. J., Healy, G. N., & Owen, N. (2010). Physiological and health implications of a sedentary lifestyle. Applied Physiology, Nutrition, and Metabolism, 35(6), 725-740. doi:10.1139/H10-079. Recuperado de http://www.sfu.ca/~leyland/Kin343%20Files/sedentary%20review%20paper.pdf Tucker, L. A., & Bagwell, M. (1991). Television viewing and obesity in adult females. American Journal of Public Health, 81(7), 908–911. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1405200/pdf/amjph00207-0086.pdf Tucker, L. A., & Friedman, G. M. (1986). Television viewing and obesity in adult males. American Journal of Public Health, 79(4), 516–518. Recuperado de http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1349993/pdf/amjph00230-0116.pdf United States Department of Health and Human Services [USDHHS] (1979). Healthy People: The Surgeon General's Report on Health Promotion and Disease Prevention. DHEW (PAS) Publication No. 79-55071. Washington, DC: U.S. Goverment Printing Office. Recuperado de http://profiles.nlm.nih.gov/ps/access/NNBBGK.pdf United States Department of Health and Human Services [USDHHS] (1980). Promoting Health/Preventing Disease: Objectives for the Nation. Washington, DC: US Goverment Printing Office United States Department of Health and Human Services [USDHHS] (1991). Healthy People 2000: National Health Promotion and Disease Prevention Objectives. DHHS Publication No. (PHS) 91-50212. Washington, DC: US Goverment Printing Office United States Department of Health and Human Services [USDHHS] (2000). Healthy People 2010: National Health Promotion and Disease Prevention Objectives. Washington, DC: US Goverment Printing Office United States Department of Health and Human Services [USDHHS] (2010). Healthy People 2020: National Health Promotion and Disease Prevention Objectives. Washington, DC: US Goverment Printing Office. Recuperado de http://www.healthypeople.gov/2020/topicsobjectives2020/pdfs/HP2020objectives.pdf United States Department of Health and Human Services [USDHHS]. & Office of Disease Prevention and Health Promotion (s. f.). Healthy People 2020: A Resource for Promoting Health and Preventing Disease Throughout the Nation [Presentación Electrónica]. Recuperado de http://www.healthypeople.gov/2020/consortium/HealthyPeoplePresentation_2_24_11.ppt United States Department of Health and Human Services [USDHHS] (2008). Physical Activity Guidelines Advisory Committee Report, 2008 (pp. A-4, C-4, D-4). Recuperado de http://www.health.gov/paguidelines/report/pdf/CommitteeReport.pdf United States Department of Health and Human Services [USDHHS] (2008). 2008 Physical activity guidelines for americans. Recuperado de http://www.health.gov/paguidelines/pdf/paguide.pdf United States Department of Health and Human Services [USDHHS] & United States Department of Agriculture [USDA] (2005). Dietary guidelines for Americans (6ta. ed). Washington, DC: U.S. Goverment Printing Office. Recuperado de http://www.cnpp.usda.gov/publications/dietaryguidelines/2005/2005dgpolicydocument.pdf United States Department of Health
and Human Services [USDHHS](1996). Physical
activity and health: A report of the surgeon general. Sudbury, MA: Jones
and Bartlett Publishers. Recuperado de
http://www.cdc.gov/nccdphp/sgr/pdf/sgrfull.pdf United States Department of Health and Human Services [USDHHS] (1993). 1992 National survey of worksite health promotion activities: Summary. American Journal of Health Promotion, 7(6), 452-464. Vaquero Puerta, J. L. (1982). Salud Pública (pp. 26-27). Madrid: Ediciones, S. A. Vega, G. L. (2001). Obesity, the metabolic syndrome, and cardiovascular disease. American Heart Journal, 142(6), 1108-116. doi:10.1067/mhj.2001.119790. Recuperado de http://sistemas.fcm.uncu.edu.ar/medicina/pfo/04-optativos/hta/Sindr.Metabolico.Review.pdf Vioque, J., Torres, A., & Quiles, J. (2000). Time spent watching television, sleep duration and obesity in adults living in Valencia, Spain. International Journal of Obesity & Related Metabolic Disorders, 24(12), 1683-1688. Recuperado de la base de datos de EBSCOhost (Academic Search Premier) Visich, P. S., & Fletcher, E. (2009). Myocardial infarction. En J. K. Ehrman, P. M. Gordon, P. S. Visich, & S. J. Ketteyian, (Eds.), Clinical exercise physiology (2da. ed., pp. 281-299). Champaign, IL: Human Kinetics. Warren, T. Y., Barry, V., Hooker, S. P., Sui,
X., Church, T. S., & Blair, S. N. (2010). Sedentary behaviors increase risk of
cardiovascular disease mortality in men. Medicine and Science in Sports
and Exercise, 42(5), 879-885. doi:10.1249/MSS.0b013e3181c3aa7e. Weiss, T., Kreitinger, J., Wilde, H., Wiora, C., Steege, M., Dalleck, L., & Janot, J. (2010). Effect of functional resistance training on muscular fitness outcomes in young adults. Journal of Exercise Science & Fitness, 8(2), 113-122. Recuperado de http://www.scsepf.org/doc/201012/09_JESF_2010-023.pdf Whitmer, R. W. (2009). Employee health promotion: A historical perspective. En N. P. Pronk (Ed.), ACSM’s worksite health handbook: A guide to building healthy and productive companies (2da.ed., 10-20). Champaign, IL: Human Kinetics. Widlansky, M. E., Gokce, N., Keaney, J. F. Jr, & Vita, J. A. (2003). The clinical implications of endothelial dysfunction. Journal of the American College of Cardiology, 42(7), 1149-1160. doi:10.1016/S0735-1097(03)00994-X. Recuperado de http://ac.els-cdn.com/S073510970300994X/1-s2.0-S073510970300994X-main.pdf?_tid=0a69c93c-a494-11e2-9266-00000aacb362&acdnat=1365896831_289c27df7256eef9c434984972bace56 Williams, M. A. (2001). Exercise testing in cardiac rehabilitation. Exercise prescription and beyond. Cardiology Clinics, 19(3), 415-431. Wittrup, H. H., Tybjaerg-Hansen, A., & Nordestgaard, B. G. (1999). Lipoprotein lipase mutations, plasma lipids and lipoproteins, and risk of ischemic heart disease. A meta-analysis. Circulation, 99(22):2901-2907. doi: 10.1161/01.CIR.99.22.2901. Recuperado de http://circ.ahajournals.org/content/99/22/2901.full.pdf+html World Health Organisation [WHO] (2000). Obesity: Preventing and Managing the Global Epidemic. Geneva: World Health Organisation. Recuperado de http://whqlibdoc.who.int/trs/WHO_TRS_894.pdf World Health Organization [WHO] (1947). Constitution of the World Health Organization. Chronicle of WHO, 1(1). Wright, D. (2012). Healthy People 2020: A Foundation for Health and Disease Prevention Throughout the Nation. Recuperado de http://www.cdc.gov/nchs/ppt/nchs2012/SS-25_WRIGHT.pdf Yanagibori, R., Kondo, K., Suzuki, Y., Kawakubo, K., Iwamoto, T., Itakura, H., Gunji, A. (1998). Effect of 20 days' bed rest on the reverse cholesterol transport system in healthy young subjects. Journal of Internal Medicine, 243(4), 307-312. Recuperado de http://onlinelibrary.wiley.com/doi/10.1046/j.1365-2796.1998.00303.x/pdf Young, A. (1987). Exercise and chronic disease. En: D. Macleond, R. Maughn, M. Nimmo, T. Reilly & C. Williams (Eds.), Exercise: Benefits, Limits and Adaptations (pp. 20-32). New York: E. & F.N. SPON. Zderic, T. W., & Hamilton, M. T.
(2012). Identification of hemostatic genes expressed in human and rat leg
muscles and a novel gene (LPP1/PAP2A) suppressed during prolonged physical
inactivity (sitting). Lipids In Health & Disease, 11(1), 137-149.
doi:10.1186/1476-511X-11-137.
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||